3 что такое вторичная лейкодерма механизм образования
ЛЕЙКОДЕРМА
ЛЕЙКОДЕРМА (leucoderma; греч, leukos белый + derma кожа; син. лейкопатия)— расстройство пигментации кожи, связанное с уменьшением количества или полным исчезновением в коже пигмента меланина. Л. проявляется в виде множественных округлых депигментированных пятен обычно небольших размеров. По периферии пятен иногда встречается зона гиперпигментации (лейкомеланодермия). Различают истинную (профессиональную, лекарственную, сифилитическую) и ложную, или вторичную, Л. (псевдолейкодерму).
Профессиональная Л. (син. профессиональное витилиго) возникает вследствие нарушения пигментообразования в коже под действием некоторых хим. веществ (синтетических смол и др.). Лекарственная Л. может возникнуть при длительном применении фурацилина.
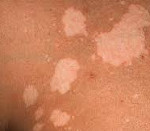
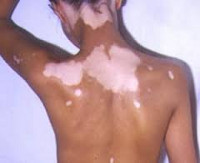
Сифилитическая Л., или пигментный сифилид, впервые описанная Харди (Hardy, 1855), затем А. Нейссером (1883), является симптомом сифилиса и наблюдается во вторичном рецидивном периоде заболевания. Предполагают, что в основе патогенеза сифилитической Л. лежат нервно-трофические нарушения. У женщин сифилитическая Л. встречается несколько чаще, чем у мужчин. Она локализуется преимущественно на коже задней, боковых и передней поверхностей шеи —«ожерелье Венеры» (рис. 1). В очагах поражения на фоне гиперпигментированной кожи возникают белые пятна размером до копеечной монеты, округлых или овальных очертаний, одинаковой величины, обычно располагающиеся на различном расстоянии друг от друга (пятнистая Л.).
Кроме того, различают сетчатую (кружевную) и мраморную формы сифилитической Л. Сетчатая форма Л. характеризуется склонностью депигментированных пятен к увеличению в размерах и слиянию между собой (пятна образуют сетку, похожую на кружево). При мраморной Л. пигментация вокруг белых пятен слабо выражена, и вследствие этого кожа кажется как бы грязной. Сифилитическая Л. существует от нескольких месяцев до 3—4 лет.
Ложная Л. появляется на месте разрешившихся кожных высыпаний при различных дерматозах (псориаз — рис. 2, розовый лишай, отрубевидный лишай, трихофития, фавус, себорейная экзема и др.). Нередко этому способствует солнечная инсоляция или медикаментозная терапия (хризаробин, псориазин и др.). При воздействии солнечных лучей гиперпигментации подвергаются лишь участки нормальной кожи, тогда как места, покрытые корочками или чешуйками, не загорают и сохраняют свою бледную окраску.
Диагноз ставят на основании типичной клин, картины. При сифилитической Л. клин, диагноз подтверждается положительными серол, реакциями и другими проявлениями сифилиса (см.). Дифференциальный диагноз проводят с витилиго (см.).
При сифилитической Л. проводится специфическая терапия основного заболевания; при профессиональной Л. устраняют соответствующие факторы вредности; при вторичной Л. лечения не требуется. Для маскировки обесцвеченных пятен могут быть применены косметические средства.
Библиография Мещерский Г. И. Leukoderma artifieiale-leucoderma solare, Рус. вестн. дерм., т. 2, № 9, с. 757, 1924; Савиных H. М. и др. К вопросу о патогенезе алопеции и пигментного сифилида, Вестн, дерм, и вен., № 6, с. 35, 1976, библиогр.
Лейкодерма
Лейкодерма – полиэтиологическое дерматологическое состояние, которое характеризуется нарушением образования и накопления или ускоренным разрушением пигмента на определенных участках тела. Проявляется наличием обесцвеченных участков кожных покровов. Размеры, количество и локализация участков зависят от причин расстройства. Диагностика лейкодермы основывается на результатах осмотра дерматолога и общего обследования организма больного, проводимого для выявления скрытых патологий. В некоторых случаях может потребоваться биопсия тканей из пораженных участков. Тактика лечения зависит от этиологии данного состояния, возможны как специфическая терапия провоцирующего заболевания, так и поддерживающие мероприятия в виде витаминотерапии и УФ-облучения.
Общие сведения
Лейкодерма не является отдельным кожным заболеванием, это симптом, свидетельствующий об общем или местном нарушении пигментного обмена. Состояние известно с глубокой древности, в некоторых культурах больные с подобными изменениями кожи признавались как отмеченные богами. Лейкодерма является очень распространенной дерматологической патологией, по некоторым данным от ее различных форм страдает от 5 до 8% населения планеты. Может быть как приобретенным состоянием, возникшим вследствие определенного образа жизни человека или воздействия на его организм различных факторов внешней среды, так и врожденным, генетически обусловленным. Последняя разновидность характеризуется особой сложностью в процессе лечения и нередко беспокоит пациента уже в раннем детстве. Половое распределение лейкодермы зависит от типа и формы патологии. Одни состояния встречаются только у мужчин (сцепленные с Х-хромосомой наследственные разновидности), другие могут одинаково часто поражать лиц обеих полов или несколько чаще возникать у женщин.
Причины лейкодермы
Оттенок кожи человека зависит от наличия в ней нескольких пигментов, главным из которых является меланин. Скорость образования этого соединения зависит от двух факторов – наличия в организме тирозина, служащего субстратом для образования меланина, и перерабатывающего фермента тирозиназы. При альбинизме, который рассматривается некоторыми дерматологами как крайний вариант лейкодермы, имеются дефекты в структуре тирозиназы. Фермент не работает, что обуславливает отсутствие синтеза меланина. При некоторых формах лейкодермы наблюдается аналогичный процесс – нарушается работа фермента, пигмент не синтезируется, в результате появляются обесцвеченные участки кожи.
Есть и иной механизм гипопигментации при этом дерматологическом состоянии. Меланин должен не только синтезироваться, но откладываться в особых клеточных включениях – меланосомах. Существуют факторы экзогенной и эндогенной природы, затрудняющие этот процесс. Под их влиянием при нормальном или даже повышенном синтезе меланина на определенных участках кожи не откладывается пигмент, что приводит к появлению очагов лейкодермы. Вариантом такого процесса может быть избирательная гибель меланоцитов кожи, обусловленная инфекционными агентами, иммунологическими нарушениями или воздействием некоторых химических веществ. Из-за повышенной скорости распада пигментных клеток не происходит их своевременная замена, что также провоцирует возникновение симптомов лейкодермы.
К вышеописанным нарушениям может приводить огромное количество разнообразных патологических состояний и неблагоприятных факторов. Наиболее часто лейкодерма возникает вследствие некоторых инфекционных заболеваний (сифилиса, лепры, определенных дерматомикозов), аутоиммунных состояний (системной красной волчанки, склеродермии), генетических патологий (болезни Вульфа, Ваандербурга и пр.). Кроме того, существуют формы так называемой профессиональной лейкодермы, провоцируемой воздействием некоторых промышленных химических веществ на организм. Отдельно обычно выделяют витилиго и идиопатические формы патологии. Кроме того, к развитию лейкодермы могут приводить некоторые глистные инвазии, нарушения иммунитета и эндокринные расстройства.
Классификация лейкодермы
Современная классификация лейкодермы в дерматологии основана на этиологии этого состояния. Однако даже общепринятый перечень разновидностей не может охватить абсолютно все формы патологии. Из-за этого в отдельный тип выделяют идиопатическую лейкодерму, относя к ней все формы и разновидности состояния с неустановленной причиной. Данная классификация наиболее полно и объективно разделяет различные группы лейкодермы по причинам их появления. Удобство классификации заключается еще и в том, что лейкодермы, входящие в определенную группу, характеризуются сходством клинической симптоматики – это позволяет дерматологу только по внешнему виду больного примерно определить перечень возможных этиологических факторов. Чаще всего у пациентов выявляются следующие виды лейкодермы:
Симптомы лейкодермы
Основным проявлением лейкодермы является нарушение пигментации кожных покровов на различных участках тела. Характер нарушений пигментации различается в зависимости от формы и причин состояния. Так, при инфекционной сифилитической лейкодерме обесцвечивание кожи происходит в основном на шее, туловище, иногда лице и может иметь три клинические формы: сетчатую, мраморную и пятнистую. В первом случае участки депигментации состоят из множества мелких волокнистых очагов, напоминающих кружева, во втором – из беловатых точек с нечеткими контурами, имеющих тенденцию к слиянию. Пятнистая сифилитическая лейкодерма характеризуется образованием отдельных круглых очагов гипохромии с четкими контурами и практически одинакового размера.
Лепрозная лейкодерма часто возникает на руках, бедрах, спине и ягодицах. Ее особенностью является формирование круглых очагов поражения с четкими границами. Очаги после своего появления могут долгие годы сохраняться без изменений. Иммунные формы гипохромии, развивающиеся при системной красной волчанке, склеродермии и глистной инвазии, часто сопровождаются не только очаговой потерей пигмента, но и шелушением или атрофией кожи. При правильно проведенном лечении инфекционной или аутоиммунной лейкодермы выраженность кожных проявлений снижается, поскольку исчезает фактор, оказывающий негативное воздействие на меланоциты или метаболизм пигментов. Аналогичная картина наблюдается в случае химической или токсигенной гипохромии – зачастую центральным элементом лечения этих форм становится устранение провоцирующего фактора, само по себе позволяющее снизить выраженность кожных проявлений.
Врожденные формы лейкодермы имеют разнообразные симптомы, которые во многом определяются основным заболеванием. Кожные проявления (очаги депигментации различных размеров и форм) могут сочетаться с нарушениями со стороны других органов и систем. Послевоспалительная лейкодерма характеризуется появлением гипохромии на тех участках кожи, которые подверглись ожогам, псориазу или себорее. Нередко в центре очага с пониженной пигментацией можно обнаружить рубцовые изменения. Локализация пигментных нарушений зависит от расположения предшествовавших воспалительных поражений кожи. При этих формах лейкодермы, а также при витилиго восстановление нормальной окраски кожных покровов может быть сильно затруднено, нарушения сохраняются на протяжении многих лет.
Диагностика лейкодермы
Лейкодерму достаточно легко определить при обычном осмотре кожных покровов пациента, однако для выяснения ее причин может потребоваться целый комплекс различных клинических исследований. При осмотре кожи больного выявляются участки депигментации различной формы, размеров и локализации, в некоторых случаях очаги окружены ободком гиперпигментации (компенсаторная реакция организма). При подозрении на инфекционный характер лейкодермы производится общий анализ крови, в котором могут определяться неспецифические признаки воспаления (лейкоцитоз, увеличение СОЭ). Эозинофилия может указывать на наличие глистной инвазии. Для определения возбудителя также могут быть назначены серологические анализы: реакция Вассермана, тест на наличие лепры и другие.
Путем изучения основных показателей крови пациента и некоторых диагностических тестов можно выявить не только воспалительную, но и иммунную лейкодерму. Например, при волчанке определяют наличие антинуклеарных антител. Немаловажную роль в диагностике лейкодермы играет опрос больного и тщательное изучение анамнеза, поскольку при токсигенных и послевоспалительных формах этого дерматологического состояния именно предшествующие заболевания чаще всего обуславливают аномалии пигментации. Для более точного определения лейкодермы и ее дифференциации от некоторых форм лишая используют ультрафиолетовую лампу Вуда.
В спорных случаях могут прибегать к биопсии кожи из очагов пониженной пигментации и ее гистологическому исследованию. В зависимости от формы и причин лейкодермы в очагах могут выявляться признаки воспаления, рубцовая ткань, отек дермы или изменения эпидермиса. В наиболее распространенных случаях депигментации обычно отмечаются аномалии меланоцитов – они либо вовсе отсутствуют, либо имеют структурные изменения (низкое количество меланосом, деформации отростков). При некоторых врожденных формах лейкодермы используют генетические тесты.
Лечение лейкодермы
Терапия лейкодермы сводится к устранению причин, которые привели к нарушению пигментации кожи. При инфекционных формах используют антибиотики, при аутоиммунной патологии применяют иммуносупрессивные и цитостатические средства, при глистных инвазиях назначают противоглистные препараты. При токсической лейкодерме специального лечения может не потребоваться, в некоторых случаях достаточно обеспечить прекращение контакта больного с токсическим веществом. Это возможно путем смены рода деятельности (при работе на химических производствах) или отмены (замены) некоторых лекарственных средств. Сложнее всего поддаются лечению формы лейкодермы, обусловленные наследственными факторами, а также витилиго – при последнем некоторые специалисты практикуют пересадку нормально пигментированной кожи пациента, взятой с другой части тела, на очаги гипохроматоза.
Поддерживающая терапия может значительно улучшить состояние кожных покровов больного и ускорить восстановление нормальной пигментации. Назначают общие и местные формы витаминов А, Е, РР и группы В, витаминно-минеральные комплексы с содержанием цинка и меди. По некоторым данным обогащение рациона тирозином также способствует уменьшению симптомов лейкодермы, поэтому в питании больных должны присутствовать яйца, морепродукты, печень, овсяная и гречневая крупы. Из специфических методик, применяемых в дерматологии, используется ПУВА-терапия – обработка кожных покровов особыми фотоактивными веществами с последующим ультрафиолетовым облучением. Важно учитывать, что некоторые формы лейкодермы реагируют на УФО увеличением степени депигментации, поэтому подобные техники следует назначать с осторожностью.
Прогноз и профилактика лейкодермы
Прогноз лейкодермы относительно жизни пациента всегда благоприятный – данное дерматологическое состояние никогда не создает угрозу летального исхода или тяжелых осложнений, на это способны лишь сопутствующие пороки развития при врожденных формах и синдромах. Относительно выздоровления и восстановления нормальной пигментации кожных покровов прогноз чаще неопределенный даже в случае относительно легких токсигенных форм заболевания. Врожденные и иммунные разновидности лейкодермы, а также витилиго крайне тяжело поддаются лечению. Профилактика включает в себя употребление богатых тирозином продуктов, защиту кожи от ультрафиолетового излучения и избегание контакта с химическими веществами, способными вызвать депигментацию.
Вторичный сифилис кожи и слизистых оболочек
Общая информация
Краткое описание
Название протокола: Вторичный сифилис кожи и слизистых оболочек
Код протокола:
A51.3 Вторичный сифилис кожи и слизистых оболочек
RW – реакция Вассермана
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: дерматовенерологи, гинекологи, урологи, врачи общей практики, терапевты, педиатры.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
— УЗИ органов малого таза.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
— имеются ли в семье несовершеннолетние дети.
элементы более крупнее, менее обильные, часто несимметричные, склонные к группировке (образование фигур, гирлянд, дуг), более бледного цвета. Они нередко расположены на туловище, волосистой части головы, лице, верхних и нижних конечностях, ладонях и подошвах, в промежности, паховых складках. На слизистых оболочках половых органов, рта, т.е. в местах, подвергающихся раздражению. Чаще характерна папулезная сыпь. Отмечаются увеличенные лимфатические узлы, плотноэластической консистенции, подвижные, безболезненные (подмышечные, подчелюстные, шейные, кубитальные). Возможны остаточные явления первичного сифилиса, поражения внутренних органов и систем.
— Постановка РПГА с антигеном бледной трепонемы в сыворотке крови: положительные результаты.
Дифференциальный диагноз
Таблица 1. Дифференциальная диагностика пятнистых высыпаниях вторичного сифилиса:
Таблица 2. Дифференциальная диагностика папулезных высыпаний при вторичном сифилисе:
Таблица 3. Дифференциальная диагностика пустулезных высыпаний вторичного сифилиса (включая угревидный (акнеподобный), оспенновидный, иметигинозный, эктиматозный, рупиоидный):
Таблица 4. Дифференциальная диагностика сифилитической лейкодермы и сифилитической алопеции при вторичном сифилисе:
Таблица 5. Дифференциальная диагностика поражении слизистых оболочек рта и гортани при вторичном сифилисе: