ахиллесова шпора что такое
Ахиллобурсит
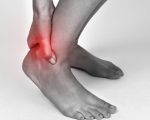
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
МКБ-10
Общие сведения
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.
Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
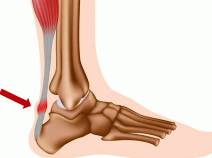
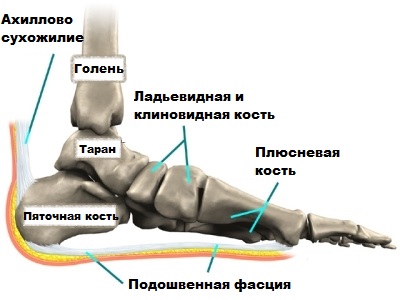
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Классификация
Заболевание классифицируется с учетом нескольких параметров:
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагностика
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
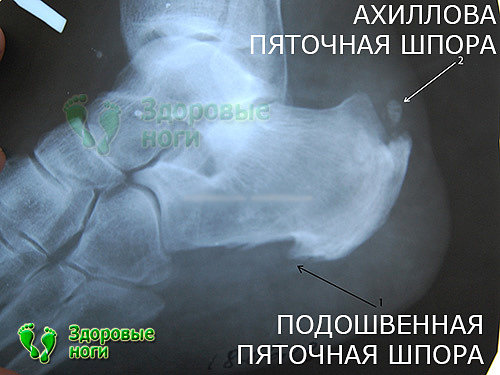
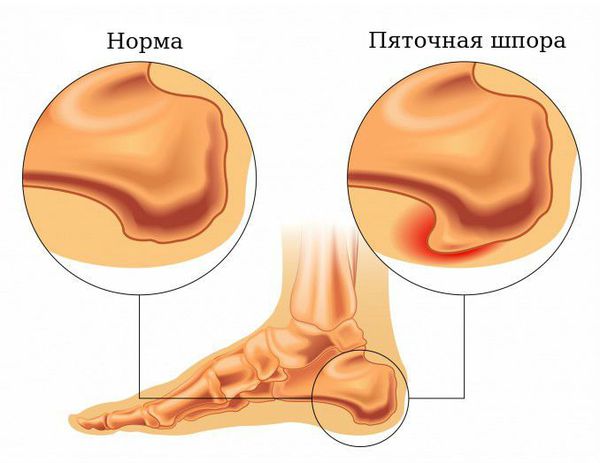
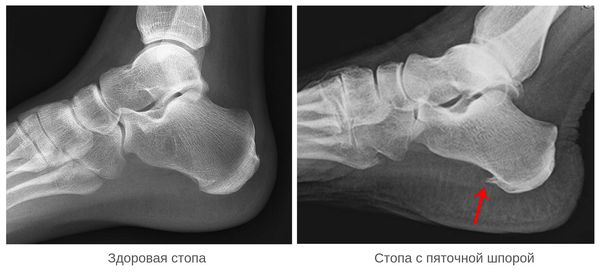
Виды пяточных шпор: подошвенная, ахиллова, двухсторонняя
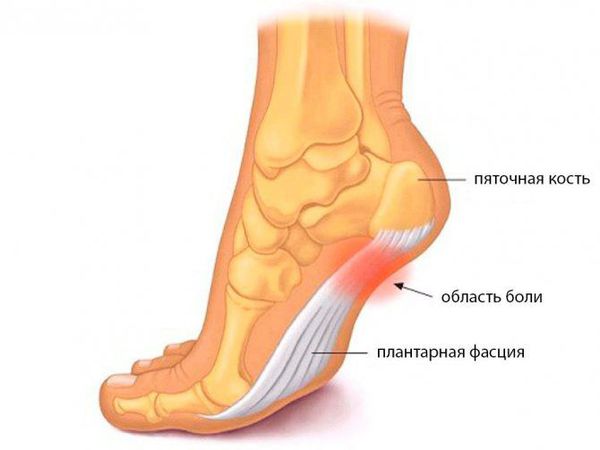
Пяточная шпора – неофициальное народное название заболевания плантарный фасциит.
Чем ахиллова шпора пяточной кости отличается от обычного костного нароста, где она появляется и как ставится диагноз? Что такое двухсторонняя шпора (фасциит)?
Расскажем подробно в нашей статье.
Какая бывает шпора пяточной области?
Для ответа на все вопросы необходимо разобраться с терминологией:
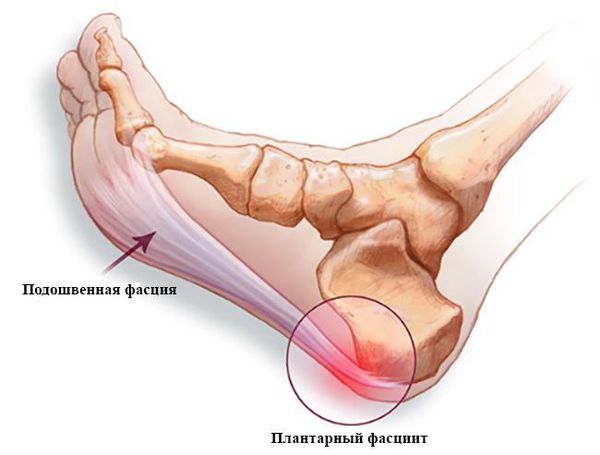
Плантарный фасциит – заболевание стопы, характеризующиеся воспалением фасции пятки.
Фасции состоят из мышечных тканей, жировых подушечек и располагаются:
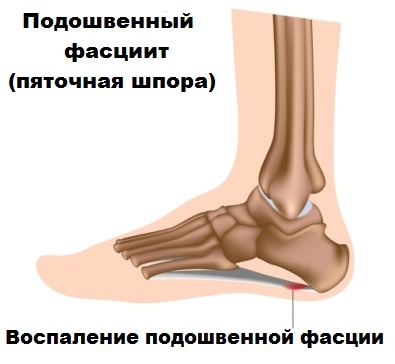
Воспаление может возникнуть на любой части фасции: и на подошвенной, и на тыльной. В 90% случаев фасциит развивается на подошве пятки, в результате чего образуется костный нарост в виде когтеобразного шипа.
Такой нарост называется подошвенная шпора пяточной кости и проявляется как типичные симптомы пяточной шпоры: сильная боль, покраснение вокруг шипа, усиление болевых ощущений при попытке опереться на пятку и пр.
В таком случае рекомендуется использовать специальные подпяточники для обуви.
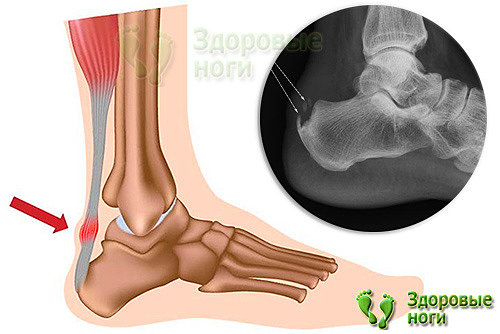
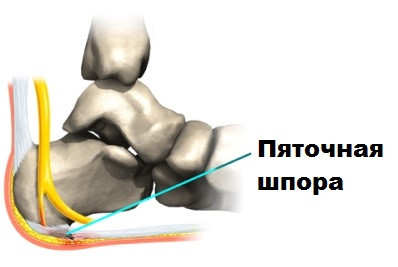
При воспалении тыльной фасции, которая в 99% случаев связана с травмами ахиллова сухожилия образуется задняя пяточная шпора. Механизм образования ахилловой шпоры точно такой же, как и у подошвенной: на месте поврежденной фасции образуются костно-солевые отложения, и начинает расти шип.
Ахиллова пяточная шпора: особенности появления и лечения
Подошвенная шпора образуется по причине плоскостопия и травм пятки, а вот почему образуется пяточная шпора на ахилловом сухожилии стоит рассмотреть отдельно. Как правило, с такой проблемой сталкиваются профессиональные спортсмены, подверженные частым травмам ступней.
При травмировании фасции и появлении костного нароста увеличивается давление на сухожилие и ретрокальканеальную сумку, в результате к травме присоединяется воспаление, а впоследствии развивается бурсит.
Симптомы ахилловой пяточной шпоры отличаются тем, что боль локализуется на задней части пятки. Ахиллова шпора правой пяточной кости приводит к тому, что человек старается перераспределить нагрузку на левую ногу, в результате меняется походка и левая стопа подвергается чрезмерному давлению.
И наоборот шпора левой пяточной кости приводит к перегрузке правой ступни. В этом случае ношение специальных разгружающих стелек и подпяточников обязательно, как для больной, так и для перегруженной стопы.
Лечение ахилловой шпоры проводится такими же методами, как и подошвенной:
Ахиллова или подошвенная пяточная шпора: диагностика
До появления видимого шипа пяточные и ахилловы шпоры имеют одинаковую симптоматику. Поэтому прежде чем задаваться вопросом, как вывести пяточную шпору, необходимо точно определить ее месторасположение.
Для диагностирования пяточной шпоры ортопед назначает следующие исследования:
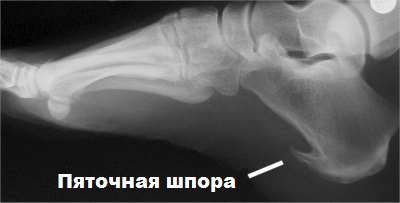
1. Рентгенография
Снимок точно покажет месторасположение и размеры нароста. Как правило, подошвенная пяточная шпора бывает большего размера, чем шип на задней части пятки.
2. УЗИ
При недостаточной закольценированности нароста он может выглядеть на снимке нечетко. Ультразвуковое исследование точно определит не только характер шпоры, но и состояние окружающих тканей.
Лечение двухстороннего фасциита требует особенно бережного отношения к ногам. Не допускается ходить на носочках, чтобы защитить больные пятки от нагрузки.
Комплексное лечение пяточной шпоры (плантарного фасциита) в домашних условиях
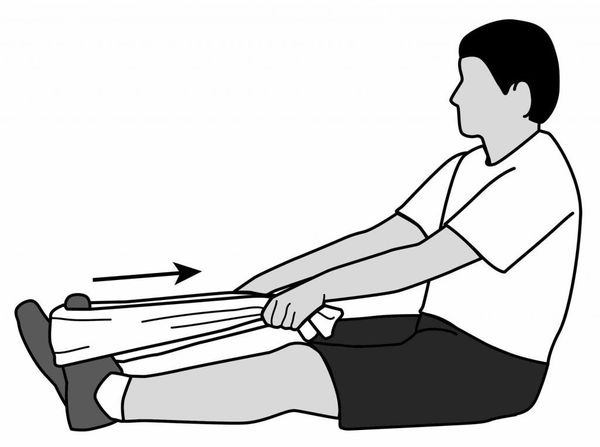
При растяжении плантарной фасции происходит заживление микротравм, восстанавливаются функции связок стопы. Вокруг поврежденной фасции больше не собираются соляные отложения, формирующие пяточную шпору. Нарост прекращает расти и со временем полностью исчезает. Регулярное растяжение фасций стопы способствует полному избавлению от шпоры, устраняет боль, повышает качество жизни.
Все изделия для эффективного растяжения фасций в домашних условиях объединены в уникальный комплект при пяточной шпоре ORTGUT FASCIUM.
В состав комплекта входит:
Комплект ORTGUT FASCIUM при плантарном фасциите способствует устранению боли, нормализует походку, восстанавливает двигательную активность без операции. Регулярное использование изделий из комплекта помогает полностью избавиться от плантарного фасциита и предотвратить рецидив.
Узнать подробнее о комплекте, заказать его с доставкой в любой регион России вы можете, перейдя по ссылке.
Что такое пяточная шпора? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тупицын С. В., травматолога со стажем в 5 лет.
Определение болезни. Причины заболевания
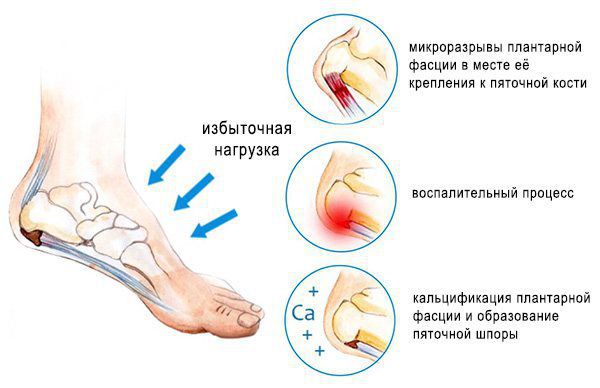
Основная причина появления пяточных шпор — хроническая микротравматизация подошвенной фасции в области крепления к пяточной кости, её натяжение и обызвествление, а также укорочение или контрактура (стягивание) икроножных мышц. Это может произойти в результате длительного ношения обуви на высоком каблуке, травмы, а также при заболеваниях нервной системы, приводящих к парезам (ослаблению мышц) и параличам. Кроме того, важно отметить ряд факторов, провоцирующих данное состояние:
Симптомы пяточной шпоры
Патогенез пяточной шпоры
Пяточная шпора является итогом подошвенного фасциоза. В норме сухожилие состоит из коллагена I и III типов. Эти типы коллагена называются фибриллярными, так как они образуют фибриллы (нитевидные белковые структуры в клетках и тканях), входящие в состав соединительных тканей. Коллаген I типа находится в костях, волокнистом хряще, связках, сухожилиях, а коллаген III типа — в стенках крупных кровеносных сосудов, кишке, нервах, гладкомышечной ткани.
Кальцификации подвержены часто травмируемые участки сухожилий, а также участки с плохой васкуляризацией (кровоснабжением). Механизмы и причины кальцификации не до конца изучены.
Классификация и стадии развития пяточной шпоры
В Международной классификации болезней МКБ-10 пяточная шпора имеет код М77.3. Патология входит в большую группу болезней костно-мышечной системы и соединительной ткани (М00-М99).
Пяточные шпоры могут быть односторонними и двусторонними.
Развитие пяточной шпоры можно разделить на 3 этапа.
Осложнения пяточной шпоры
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом, невозможностью полностью опираться на пятку и вести активный образ жизни. Больные вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Боль в области пятки является источником моральных и физических страданий, что может также нести негативные последствия. У больных нередко нарушается сон, усиливается тревога, раздражительность.
Диагностика пяточной шпоры
Диагностика пяточной шпоры основана на данных анамнеза, осмотра пациента и дополнительных методов диагностики, таких как рентгенография, ультразвуковая диагностика и МРТ. Использование дополнительных методов, как правило, необходимо для исключения других патологий.
Инструментальные методы исследования (рентгенография, МРТ, ультразвуковая диагностика) применяются как дополнительные. Рентгенография пяточной области назначается для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не видна.
Дифференциальная диагностика. Существует ряд заболеваний схожих по симптоматике с пяточной шпорой, наиболее часто встречаются:
Для исключения ревматологической патологии (ревматоидный артрит, болезнь Бехтерева, болезнь Рейтера), которая также может проявляться болью в области пятки, используют биохимические и серологические методы лабораторной диагностики. Для исключения ревматоидного артрита в крови определяют ревматоидный фактор и антитела к циклическому цитруллинированному пептиду. При подозрении на болезнь Бехтерева проводят исследование на носительство антигена HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию болезни Бехтерева). Также определяют уровень С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки активности воспалительного процесса.
Лечение пяточной шпоры
Консервативное лечение
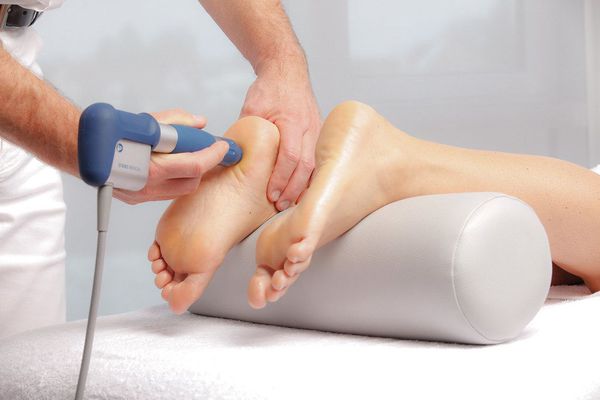
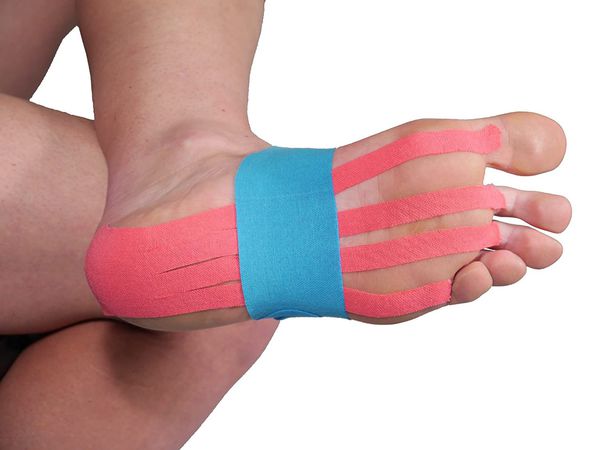
Лечение пяточных шпор начинают с консервативных методов. Основная цель лечения — контроль болевого синдрома. Как правило, хорошего эффекта удаётся достичь благодаря комплексному подходу. Основные направления в консервативном лечении пяточных шпор — разгрузка стопы, лекарственная терапия, физиотерапия, лечебная физкультура и дополнительные методы (тейпирование, массаж, ночные ортезы).
Женщинам с пяточной шпорой необходимо отказаться от ношения обуви на высоком каблуке (выше 3-5 см). Оптимальная высота каблука 2-3 см, толщина подошвы не менее 5 мм. Правильно подобранная обувь сама по себе может уменьшать болевой синдром и давать стойкий положительный эффект.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств (НПВС) в виде мазей, кремов, а также таблетированных форм. Стоит заметить, что применение НПВС является симптоматическим методом лечения, который не даёт стойкого обезболивающего эффекта и не влияет на течение заболевания. Зачастую для облегчения болевых синдромов пациенты самостоятельно принимают нестероидные противовоспалительные препараты. Однако это опасно тем, что некоторые НПВС имеют побочные эффекты (язвы и кровотечения желудочно-кишечного тракта, нарушения в работе сердечно-сосудистой системы, системы свёртывания крови).
Хирургическое лечение
В большинстве случаев консервативное лечение даёт эффект в первые недели, реже в течение месяца от начала лечения. Некоторые авторы считают, что неэффективность консервативного лечения свыше 12 месяцев является показанием к оперативному лечению. Основным методом хирургического лечения пяточной шпоры является проксимальная плантарная фасциотомия.
Перед операцией проводят подробный сбор анамнеза, выясняют наличие хронических заболеваний, таких как сахарный диабет, гипертоническая болезнь. Обязательно учитывается возраст пациента в связи с рисками применения наркоза.
Операция проводится под проводниковой анестезией. На внутренней боковой части пятки выполняют разрез около 5 мм и вводят через него эндоскопические инструменты. На внешней боковой стороне пятки формируют выходное отверстие. Под видеонаблюдением рассекают часть подошвенной фасции для устранения повышенного напряжения в этой области. Реабилитационный период длится в среднем до двух недель, швы снимают на 7-10 сутки. После оперативного лечения больным рекомендовано пожизненное ношение индивидуальных ортопедических стелек.
Прогноз. Профилактика
Упражнения направлены главным образом на растяжку подошвенной фасции и мышц голени — икроножной и камбаловидной. Их рекомендуется выполнять в утренние часы.
Людям, чья работа и образ жизни предрасполагают к появлению пяточной шпоры, необходимо носить ортопедические стельки на постоянной основе. Рекомендовано регулярное выполнение физических упражнений для стопы и голени с целью поддержания эластичности тканей.
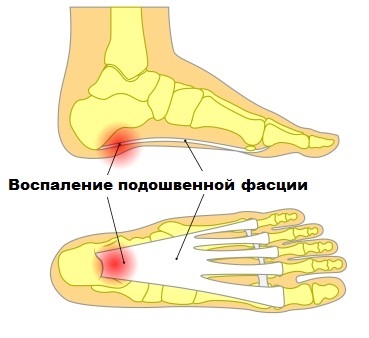
Подошвенный фасциит и пяточная шпора
Болевые и дискомфортные ощущения, которыми сопровождается этот недуг, локализуются, как правило, в районе пяточной кости и особенно усиленно проявляются во время положения стоя, а также совершения движений.
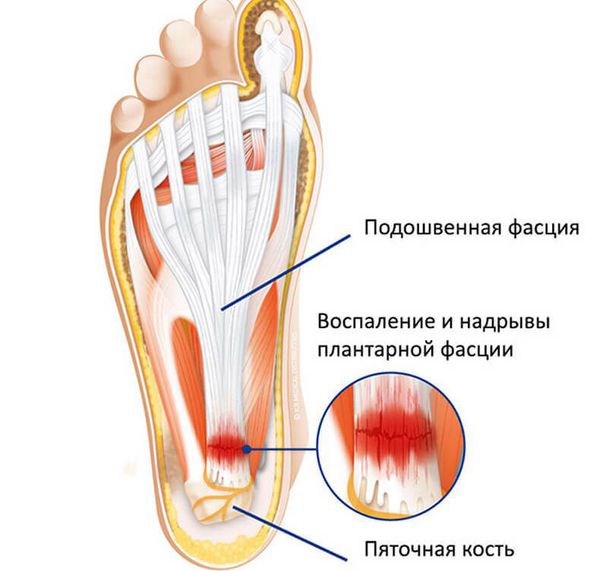
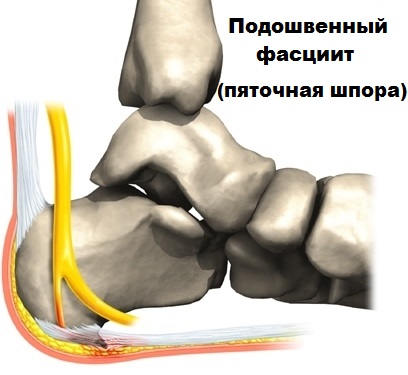
Главной причиной возникновения болевых ощущений при фасциите являются воспалительные процессы, разрывы и дегенерации в районе соединения фасции с пяточной костью.
Из данной статьи вы узнаете об анатомических особенностях стопы, основных факторах, влияющих на появление шпоры, а также самых эффективных методиках лечения недуга.
Анатомия стопы
Апоневроз подошвы являет собой идущую от пальцев ноги уплотненную связку, соединяемую с пяточной костью и участвующую в поддержании продольного свода стопы. В процессе движения фасция работает по принципу лебедки – натягиваясь, эта связка увеличивает высоту свода, позволяя без каких бы то ни было проблем перемещаться по всевозможным поверхностям.
Причины воспалительных процессов фасции и образования шпоры
С возрастом фасция постепенно теряет эластичность, становясь более утолщенной. При этом, прогрессирование недуга провоцирует образование воспалительных процессов в районе соединения фасции с пяточной костью, что сопровождается болевыми ощущениями и припухлостями на пятке.
Спустя некоторое время, при отсутствии своевременного и надлежащего лечения, у пациента развивается костный экзостоз (шпора). Иногда, воспалительные процессы в районе подошвенной фасции сопровождаются болезнью Рейтера и подагрой.
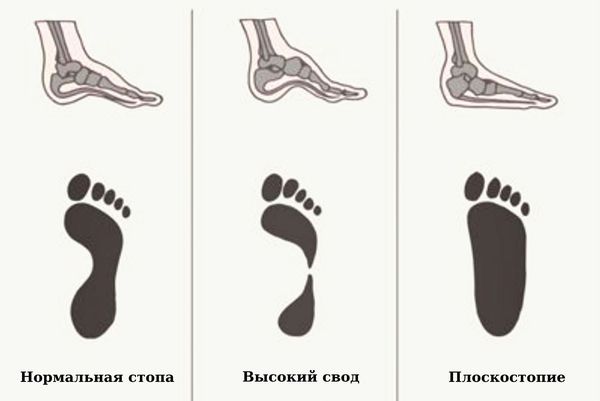
Как показывает медицинская практика, развитие недуга, зачастую, не имеет какой-либо объяснимой причины. Однако, в некоторых случаях, спровоцировать недуг может использование тесной обуви, чрезмерные физические нагрузки, излишний вес, врожденные деформационные изменения стопы и пр.
Симптоматика пяточной шпоры и подошвенного фасциита
Чаще всего, симптоматика подошвенного фасциита и шпоры характеризуется припухлостями и болевыми ощущениями в районе пятки.
Наибольшую интенсивность болевой синдром имеет при вставании с потели (после сна). В этот момент пациенты (особенно женщины) ощущают ограниченность и серьезный дискомфорт при движении.
Важно заметить, что фасциит и шпора не редко развивается на обеих стопах. Особенно, такое наблюдается у спортсменов, людей, занимающихся хореографией и т.д.
Диагностирование заболевания
Шпора и подошвенный фасциит диагностируются и лечатся исключительно травматологом-ортопедом. При этом, установление диагноза происходит только после тщательного осмотра и ознакомления с историей болезни.
Однако в данном случае, шпора не становится причиной болевых ощущений, а лишь сопровождает подошвенный фасциит.
Получение данных МРТ или УЗИ подошвенной фасции позволяет наглядно и достаточно точно определить имеющиеся воспалительные очаги, а также своевременно предотвратить целый спектр сопутствующих недугов.
Варианты лечения подошвенного фасциита и пяточной шпоры
На начальных этапах проявления недуга весьма эффективным может являться консервативное лечение. Его подход заключается в обеспечении максимального покоя стопы, приеме обезбаливающих препаратов и (иногда) инъекций глюкокортикоидов, использовании правильно подобранных ортопедических стелек, прохождении курса физиотерапевтических процедур и лечебной физкультуры.
В случае, когда болевые ощущения в районе пятки не уходит и продолжает беспокоить в течении последующих 3 – 4 мес, специалист назначает хирургическое вмешательство.
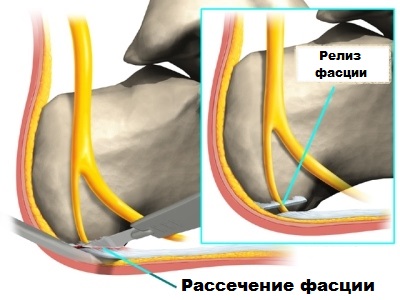
При подошвенном фасциите или шпоре одной из наиболее результативных операционных методик считается фасциотомия – заключающаяся в незначительном рассечении фасции и последующем устранении шпоры.
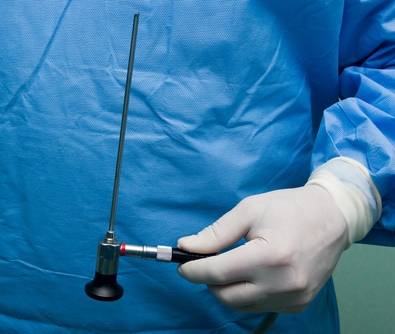
Доктор Якушев проводит такого вида хирургические процедуры по новейшим методикам с использованием артроскопа, вводимого через небольшие кожные проколы в районе воспаленного апоневроза и шпоры.
Именно артроскоп (прибор, выводящий изображение на монитор) позволяет врачу во время операции видеть воспаленные участки подошвы и наиболее точно контролировать свои действия, заключающиеся в надсечении апоневроза и последующем удалении шпоры.
Преимуществом операции под артроскопом перед открытой операцией является низкий болевой уровень, минимизация травм прилегающих здоровых тканей, а также быстрая реабилитация и великолепный косметический результат.
Удаление швов осуществляется спустя 7 дней после оперативного вмешательства, а к полноценной физической деятельности пациенты, как правило, возвращаются спустя 1 месяц.
Стоимость услуг
Первичная консультация специалиста
Повторный осмотр и предоставление консультации
Инъекция глюкокортикоида в район ахиллова сухожилия (без учета цены самого препарата)