аксиллярная лимфаденопатия молочной железы слева что это такое
Лимфаденопатия
Лимфаденопатия – это состояние, которое характеризуется увеличением размеров периферических лимфатических узлов, изменением их консистенции и подвижности. Оно развивается вместе с повышением общей температуры тела, увеличением селезёнки и печени. Даже небольшое увеличение лимфоузлов говорит о том, что в организме развиваются патологические процессы, которые требуют адекватного лечения. Оно может охватить одну или несколько структур и стать причиной воспалительных процессов.
Пройти диагностику и лечение лимфоденопатии в Москве приглашает гематологическое отделение ЦЭЛТ. Вы имеете возможность проконсультироваться у ведущих отечественных гематологов, в арсенале которых имеются современные методики и мощная база, позволяющая быстро и точно устанавливать диагноз. Они проводят лечение в соответствии с международными стандартами. Узнать стоимость услуг можно в разделе «Услуги и цены». Во избежание недоразумений, не забывайте уточнять цифры на консультации или у наших операторов: +7 (495) 788 33 88.
Лимфаденопатия: что это такое?
Увеличенные лимфатические узлы имеют вид мягких или плотных образований округлой формы, расположенных под нижней челюстью, в шейной, подмышечной, паховой или других областях. Они могут иметь гладкую или бугристую поверхность и очень часто развиваются после перенесённых инфекций и воспалений в острой форме. Иногда их появление спровоцировано травматическими повреждениями кожного покрова или введением вакцины.
Лимфаденопатия развивается вследствие скопления в лимфаденоидной ткани клеток определённого типа. Реакцию нередко провоцирует усиленный ток крови, увеличение количества лимфоцитов и макрофагов в ответ на появление в организме чужеродных генов. Буквально за одну неделю узел может увеличиться в пять-пятнадцать раз. О патологическом состоянии говорят в том случае, если наряду с превышением размера, налицо изменение плотности, подвижности и поверхности структуры. При ощупывании она может быть достаточно болезненной или безболезненной.
Поводы для обращения в наш центр диагностики лимфаденопатии в Москве: самостоятельное выявление крупных узлов, которые не болят, ощущение интенсивной боли во время прощупывания, другие симптомы в виде высыпания, повышения температуры тела, утраты веса, быстрой утомляемостью. Особенно опасными могут быть узлы, которые не проходят более двух месяцев, расположенные в разных областях, диаметром более двух сантиметров, увеличение которых произошло без видимых причин.
Лимфаденопатия: классификация и причины
Классификация лимфаденопатии основывается на целом ряде параметров, начиная с локализации поражённых структур и заканчивая их болезненностью и размерами:
Лимфаденопатия: симптомы
Основным клиническим проявлением лимфаденопатии является аномальное увеличение узлов лимфатической системы. Оно сопровождается целым рядом других клинических проявлений:
Лимфаденопатия: диагностика
Перед тем как приступить к лечению лимфаденопатии у взрослых гематологи ЦЭЛТ проводят всесторонние исследования, позволяющие точно поставить диагноз и определить причину развития патологического состояния. В обязательном порядке учитываются следующие параметры узлов:
Кроме осмотра, пациенту назначают диагностические исследования:
Лимфаденопатия: лечение
Разработка тактики лечения осуществляется специалистами ЦЭЛТ исходя из полученных результатов диагностики и индивидуальных показателей пациента. В первую очередь, усилия направляют на устранение патологического состояния, которое стало инициирующим фактором для развития лимфаденопатии. При выявлении гнойных поражений лимфатических структур или выявлении бактериальных инфекций больному назначают антибактериальную терапию. При наличии показаний возможно хирургическое удаление узла.
Если этиологические факторы заключаются в поражениях вирусными агентами, пациенту назначают приём противовирусных и иммуномодулирующих фармакологических препаратов. Если он страдает от болевых ощущений – обезболивающих средств. Чаще всего, лимфаденопатия проходит через один-полтора месяца после того, как устранена причина, вызвавшая её. В противном случае, гематолог назначает биопсию и разрабатывает новую тактику лечения.
В отделении гематологии нашей клиники ведут приём кандидаты, доктора и профессоры медицинских наук. Опыт их практической и научной работы составляет от двадцати пяти лет. Записаться к ним на консультацию можно онлайн или, обратившись к операторам нашей информационной линии. При необходимости, Вы можете записаться на приём к специалистам любого из наших отделений и пройти необходимые процедуры. В частности в отделении отоларингологии доступна септопластика, позволяющая повысить качество жизни пациента.
Записавшись на прием гематолога, вы сможете получить всестороннюю консультацию. В компетенции врача находится лечение различных заболеваний крови, большинство из которых можно выявить на ранних стадиях и назначить своевременное лечение, позволяющее справиться с болезнью быстро и легко.
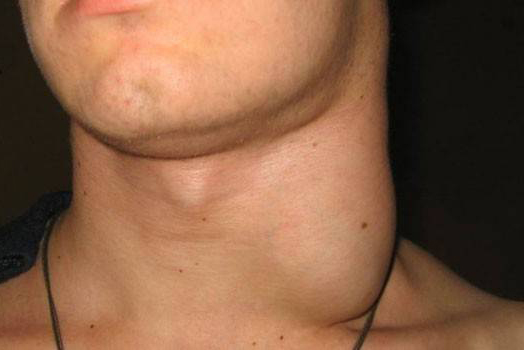
Аксиллярная лимфаденопатия молочной железы слева что это такое
Защитой органов и тканей от чужеродных агентов занимается лимфатическая система человека. Она состоит из лимфатических сосудов, которые собирают тканевую жидкость от различных частей тела и лимфатических узлов, которые фильтруют тканевую жидкость (лимфу) от болезнетворных микроорганизмов и патологически измененных клеток (при онкологических заболеваниях). Лимфоузлы распределены по организму неравномерно и собраны в определенные группы, одной из которых является подмышечная группа лимфатических узлов.
В них вливается тканевая жидкость, оттекающая от верхней конечности, лопатки, верхнебоковой части грудной стенки и молочных желез. Количество подмышечных лимфоузлов составляет от 13 до 45, они распределены в пять подгрупп: верхушечные, центральные, латеральные, подлопаточные и грудные лимфатические узлы. В случае заболеваний молочной железы нас наиболее интересует грудная подгруппа, так как именно она собирает и фильтрует лимфу, оттекающую от железы. В случае некоторых заболеваний патологический процесс может распространяться с железы на регионарные лимфоузлы, что сопровождается их воспалением (лимфаденитом) и увеличением. При каких же заболеваниях молочной железы может происходить увеличение подмышечных лимфоузлов?
Все эти заболевания можно разделить на две группы: патологии инфекционного происхождения и прогрессирующий опухолевый рост в молочной железе. Естественно, очень остро стоит вопрос, как же различить эти два состояния, ведь от этого зачастую может зависеть человеческая жизнь. Попробуем разобраться в этом вопросе.
В случае инфицирования молочной железы всегда наблюдаются изменения в подмышечных лимфатических узлах, но степень выраженности этой реакции зависит от степени поражения самих лимфоузлов. При незначительных воспалительных процессах в железе, лимфоузлы на стороне поражения увеличиваются, при надавливании слегка болезненные, изменений кожи над проекцией узлов не наблюдается. При более тяжелых поражениях степень вовлечения подмышечных лимфоузлов увеличивается, возможно развитие острого гнойного лимфаденита. При этом узлы значительно увеличиваются, становятся резко болезненными, кожа над ними становиться покрасневшей, с багровым оттенком. В это время внутри наиболее пораженного лимфоузла формируется полость с гноем.
Все это происходит потому, что возбудитель вместе с током лимфы проникает в узлы и может вызвать там воспаление. При незначительном поражении железы происходит так называемое реактивное воспаление лимфоузла, которое необходимо для продукции иммунных клеток чтобы перебороть инфекцию. Гнойный лимфаденит возникает при прямом и непосредственном воздействии микроорганизмов на ткань лимфатического узла.
Так что стоит следить за состоянием своей лимфатической системы, поскольку увеличение каких-либо лимфатических узлов (и не только подмышечной группы) может служить признаком весьма опасных заболеваний, лечение которых стоит начать как можно раньше.
Увеличение подмышечных лимфоузлов
Увеличение подмышечных лимфоузлов (подмышечная лимфаденопатия) — это чрезмерное разрастание лимфоидных образований в области подмышек, при котором появляются пальпируемые узлы более 1 см в диаметре. Симптом наблюдается при воспалительных заболеваниях и раке груди, гемобластозах, инфекционных процессах. Для выявления первопричин подмышечной лимфаденопатии проводят ультразвуковые, рентгенологические, цитологические, лабораторные исследования. Назначение медикаментов показано только после установления заболевания, спровоцировавшего лимфоидную гиперплазию.
Причины увеличения подмышечных лимфоузлов
Обычно разрастание лимфоидной ткани обусловлено воспалительными патологиями или раком молочных желез у женщин. Симптом также проявляется при инфекциях, лимфопролиферативных процессах и гемобластозах, раке кожи с локализацией около подмышечной области. Реже причиной увеличения лимфоузлов являются частые простуды при синдроме хронической усталости, которые сопровождаются повышенной дифференцировкой лимфоцитов. Подмышечная лимфаденопатия может развиваться при болезни Микулича — аутоиммунном процессе с поражением лимфоидной ткани, слюнных и слезных желез.
Мастопатия
Основными симптомами доброкачественных фиброзно-кистозных изменений молочной железы являются боль и уплотнение, которые чаще возникают во второй половине цикла. Увеличение и болезненность подмышечных лимфатических узлов характерны для 10-15% женщин. Аденоз — одна из форм мастопатии, которая проявляется ограниченным разрастанием железистой ткани в молочной железе, выделениями из соска. Незначительное увеличение аксиллярных лимфоузлов возможно при диффузном варианте поражения.
Мастит
Воспаление молочной железы зачастую начинается у женщин после родов, что вызвано проникновением стафилококковой инфекции на фоне лактостаза. Увеличение лимфатических узлов при лактационном мастите одностороннее, они болезненны при пальпации, подвижны. Женщины жалуются на интенсивные боли в груди, отечность и покраснение кожи грудной железы. Для заболевания характерная высокая температура тела, симптомы интоксикации. Реже наблюдается нелактационный мастит, который возникает вследствие гематогенного заноса инфекции, травм кожи груди. Тяжелым осложнением мастита является абсцесс молочной железы, который протекает с нарушениями общего состояния женщины, сильными болями в пораженной груди, фебрильной лихорадкой.
Рак молочной железы
Первые метастазы при этом злокачественном новообразовании в 60-70% локализуются в подмышечных лимфоузлах, также могут поражаться подключичные и парастернальные лимфоидные образования. Лимфаденопатия обусловлена размножением опухолевых клеток. При пальпации образования плотные, малоболезненные, спаянные с кожей и окружающими тканями. Рак грудной железы может встречаться у мужчин и всегда сопровождается увеличением регионарных лимфатических узлов.
Злокачественная опухоль груди длительное время протекает бессимптомно, при прогрессировании неоплазии появляются жалобы на боли, серозные или кровянистые выделения из соска. Другие клинические симптомы зависят от варианта заболевания: при раке Педжета наблюдаются эрозии соска и ареолы, сопровождающиеся мокнутием, трижды негативный рак характеризуется быстрым развитием и метастазированием. При сочетании увеличенных лимфоузлов с другими настораживающими симптомами женщине следует как можно скорее обратиться к маммологу.
Специфические инфекции молочных желез
При таких инфекционных заболеваниях подмышечная лимфаденопатия бывает обусловлена как непосредственным размножением возбудителя в очагах лимфоидной ткани, так и повышенной стимуляцией иммунной системы антигенами микроорганизмов. Увеличенные лимфоузлы обычно имеют эластичную консистенцию, не спаяны с соседними анатомическими структурами. К разрастанию лимфоидной ткани приводят:
Болезни системы крови
При лимфопролиферативных состояниях увеличение узлов подмышечной области обусловлено патологическим повышением выработки и дифференцировки клеток белой крови под воздействием канцерогенных факторов. К категории гемобластозов относят две большие группы заболеваний — лимфомы, при которых первичный очаг расположен в периферических лимфоидных образованиях, и лейкозы, протекающие с поражением костного мозга. Патологии отличаются тяжелым течением с выраженным нарушением общего состояния. Признаками подмышечной лимфаденопатии проявляются:
Инфекционные болезни
Заболевания, сопровождающиеся внедрением чужеродных микроорганизмов, зачастую протекают с явлениями лимфаденопатии. Это обусловлено ускоренным делением и антигензависимой дифференцировкой лимфоцитов. Чаще увеличение подмышечных лимфоузлов наблюдается при инфицировании палочкой Коха и туберкулезной интоксикации, что связано с путем проникновения возбудителя и анатомическими особенностями лимфооттока от органов грудной клетки. Наиболее распространенные причины подмышечной лимфаденопатии:
Обследование
При жалобах на увеличение подмышечных лимфоузлов следует обратиться к врачу-гематологу, который назначит комплексное обследование. Диагностический поиск направлен на выяснение первопричины возникновения лимфаденопатии и оценку морфологической структуры пораженного лимфоидного образования. Наиболее информативными являются такие методы исследования, как:
Для подтверждения предварительного диагноза могут потребоваться дополнительные исследования и консультации других специалистов. При возможном туберкулезе рекомендованы рентгенография легких в двух проекциях, посев мокроты, туберкулиновые пробы. В сомнительных случаях для исключения гемобластозов выполняют биопсию костного мозга. Серологические исследования назначают для обнаружения антител к инфекционным агентам или тканям собственного организма (при аутоиммунных процессах).
Симптоматическая терапия
Тактика ведения пациентов с подмышечной лимфаденопатией предполагает назначение лечения только после постановки точного диагноза. Если увеличение лимфоузлов обусловлено воспалительными или инфекционными болезнями, оно самостоятельно исчезает после проведения этиотропной и патогенетической терапии. При злокачественных новообразованиях молочных желез и гемобластозах назначают комплексное лечение с комбинацией консервативных и хирургических методов.
Что делать, если обнаружили узел в молочной железе?
Каждый год более тысяче женщинам в нашей стране диагностируют рак молочной железы. К счастью, большинство узлов молочной железы не являются злокачественными. Хирург-маммолог Драгомир Тымбур рассказывает нам в интервью, как происходит дифференциация доброкачественных и злокачественных опухолей молочной железы и что следует делать, если у вас обнаружили узелок или другие аномалии в груди.
Доктор, расскажите, что собой представляют узлы молочной железы и по какой причине они появляются?
Узлы или опухоли в груди — это образования, которые возникают в результате неконтролируемого развития клеток молочной железы в одном или нескольких местах. Нет точной информации о причинах развития рака молочной железы, но есть определенные факторы, которые увеличивают риск возникновения рака молочной железы:
Можно ли предотвратить опухоли молочной железы?
Поскольку причины этих заболеваний определены не точно, невозможно перечислить меры предотвращения болезни, но наверняка ясно то, что здоровый образ жизни, поддержание нормального веса, физические упражнения, избегание вредных привычек могут снизить риски.
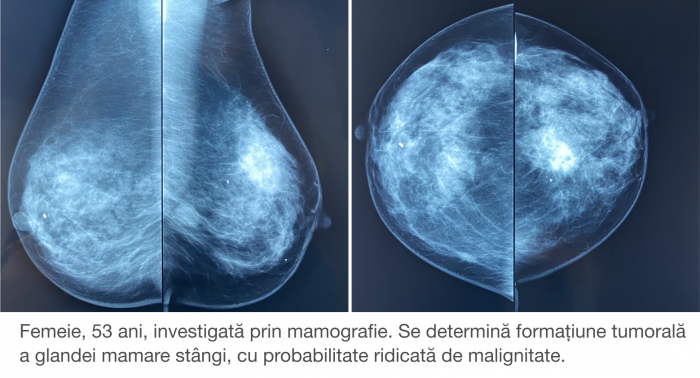
Хорошая новость в том, что более 90% случаев рака молочной железы на ранних стадиях могут быть полностью излечены. Поэтому профилактические осмотры (скрининги) остаются основным условием предотвращения серьезного диагноза. Международные гиды рекомендуют проделывать маммографию каждые 1-2 года с 45-50 лет, а если есть случаи заболевания раком в семье, то и раньше. В более молодом возрасте, поскольку ткань молочной железы плотнее, для первичного обследования вместо маммографии рекомендуется исследование УЗИ. Эти исследования могут выявить заболевание до того, как узлы станут ощутимыми при самообследовании груди.
Если все-таки диагностировали опухоль в груди, каковы следующие щаги пациента?
Если вы заметили узелок или определенные изменения в груди, необходимо проконсультироваться с маммологом. Для сбора необходимой информации врач задаст вам несколько вопросов об истории болезни, проанализирует медицинскую карту, проведет физическое обследование молочных желез и лимфатических узлов. После консультации врач направит на необходимые обследования.
Исследования являются первым этапом диагностики. Как я уже говорил ранее, первостепенно будут назначены маммография и / или УЗИ молочных желез, если они еще не были выполнены.
В некоторых случаях ваш врач может порекомендовать более детальную оценку, а именно ядерно-магнитный резонанс (МРТ). Он использует магнитные поля и радиоволны для генерации детальных изображений ткани молочной железы. Исследование МРТ молочных желез показано особенно:
Важно знать, что МРТ не заменяет маммографию или УЗИ молочных желез, но является дополнительным диагностическим методом, представляющим собой наиболее сложное звено в алгоритме исследований молочной железы, к которому может прибегнуть врач. В то же время, УЗИ и МРТ гораздо более показательны, чем маммография при обнаружении инвазивного рака плотных молочных желез, таких как встречаются у молодых пациентов.
Узел в груди непременно означает рак?
Золотым стандартом и решающим этапом, обязательным для подтверждения или исключения диагноза рака молочной железы, является биопсия (пункция). Она подразумевает сбор клеток или частей ткани из подозрительных образований в молочной железе с последующей передачей в лабораторию для исследования.
В Medpark мы проводим биопсию как тонкой, так и толстой иглой, что позволяет нам оценить тип клеток и степень их распространения в организме:
Во время процедуры врач может имплантировать металлический или углеродный маркер внутрь опухоли, чтобы иметь возможность визуализировать на УЗИ место биопсии и для хирургического наблюдения. Если позже возникнет необходимость в операции, маркировка облегчает поиск аномальной области. Хирург, выполняющий биопсию молочной железы, может использовать специализированное оборудование для визуализации, чтобы направить иглу в нужное место.
В очень редких случаях, когда результат биопсии не соответствует подозрительному аспекту образования при визуальном исследовании, может быть выполнен третий тип биопсии — эксцизионный или хирургический. Это небольшая операция, во время которой часть ткани опухоли (инцизионная биопсия) или опухоль целиком (эксцизионная биопсия) берется для гистологического исследования. Преимущества те же, что и при биопсии толстой иглой, но этот тип биопсии более инвазивен и травматичен, нежели остальные.
Тип проделываемой биопсии будет выбран в зависимости от местоположения опухоли, доступности опухоли, морфологии поражения.
Что делать, если подтвердился диагноз рак?
Рак молочной железы является онкологическим заболеванием с самыми высокими шансами на полное излечение, особенно если оно выявлено на ранних стадиях. Таким образом, мы начинаем со стадиализации опухоли, оцениваем тип раковых клеток и степень их распространения с помощью биопсии, после чего анализируем каждый отдельный случай в рамках многопрофильной медицинской комиссии «Tumor board». В состав комиссии входят хирург-маммолог, медицинский онколог, врач рентгенолог, морфопатолог, радиотерапевт и психотерапевт.
Вместе мы анализируем и определяем план лечения, который в большинстве случаев включает хирургическое вмешательство и может быть комбинирован до или после операции с химиотерапией, гормональной терапией, таргетной терапией или лучевой терапией, чтобы обеспечить пациенту самые высокие шансы на выздоровление. Во время операции мы концентрируемся на сохранении максимума здоровых тканей благодаря уникальной в Молдове методике (frozen section pathology) и обеспечению качества жизни пациента, включая восстановление формы молочной железы с помощью имплантата молочной железы и наблюдение за пациентом после лечения.
Каковы симптомы и признаки того, что необходимо обязательно обратиться к врачу?
Рак молочной железы может протекать бессимптомно на начальном этапе, поэтому мы рекомендуем периодические профилактические осмотры. Со временем опухоли молочной железы могут проявляться следующими симптомами:
Если вы заметили любое из этих проявлений, не пренебрегайте походом к специалисту.
Диагностика лимфаденопатий
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Первый этап заключается в сборе жалоб, данных анамнеза жизни и анамнеза заболевания, эпидемиологического анамнеза и физикального исследования (рис.1) (II A).
Рисунок 1. Алгоритм первичной диагностики пациентов с ЛАП 
Жалобы и анамнез:
Таблица 1. Эпидемиологические данные, профессиональные факторы, важные в диагностике лимфаденопатий. 
Таблица 3. Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией.
Таблица 4. Локализация лимфатических узлов, зоны дренирования лимфы и наиболее частые причины увеличения. 

Таблица 5. Значение клинических признаков при лимфаденопатии. 

Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIВ).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – II).
3. Правила выбора лимфатического узла и выполнения его биопсии:

Алгоритм дифференциальной диагностики после проведения биопсии лимфатического узла представлен на рисунке 2 и основан на выявленных морфологических изменениях. В случаях с морфологической картиной опухолевого поражения (лимфома или нелимфоидная опухоль) проводиться ряд дополнительных исследований (иммуногистохимическое и/или молекулярно-генетическое исследование) для уточнения нозологической формы согласно ВОЗ классификации. При отсутствии опухолевого поражения, устанавливается гистологический вариант ЛАП согласно дифференциально-диагностическим группам (таблица 6), в зависимости от которого проводятся/непроводятся дополнительные исследования – повторный сбор жалоб, данных анамнеза жизни, заболевания, объективного осмотра, лабораторное и инструментальное исследования (рисунок 2).
Рисунок 2. Алгоритм постбиопсийной диагностики ЛАП 
Лечение
Вид терапии зависит от окончательного диагноза, установленного после обследования, единого стандарта лечения лимфаденопатии не существует. Проводить консервативное лечение следует в случае доказанной неопухолевой природы ЛАП:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – III).
Медицинская реабилитация
Профилактика
Информация
Источники и литература
Информация
Они предназначены для врачей-гематологов, онкологов, терапевтов, инфекционистов, хирургов, педиатров, работающих в амбулаторно-поликлинических условиях, организаторов здравоохранения.
Поспелова Татьяна Ивановна, д.м.н., профессор, заведующая кафедрой терапии, гематологии и трансфузиологии Федерального государственного бюджетного образовательного учреждения высшего образования «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации.