аллопуринол аллергия что делать
Аллопуринол (Allopurinol)
Владелец регистрационного удостоверения:
Лекарственная форма
Форма выпуска, упаковка и состав препарата Аллопуринол
Таблетки белого или почти белого, круглые, плоскоцилиндрические, с фаской и риской.
| 1 таб. | |
| аллопуринол | 300 мг |
Фармакологическое действие
Средство, нарушающее синтез мочевой кислоты. Является структурным аналогом гипоксантина. Ингибирует фермент ксантиноксидазу, который участвует в превращении гипоксантина в ксантин и ксантина в мочевую кислоту. Этим обусловлено уменьшение концентрации мочевой кислоты и ее солей в жидких средах организма и моче, что способствует растворению имеющихся уратных отложений и предотвращает их образование в тканях и почках. При приеме аллопуринола повышается выделение с мочой гипоксантина и ксантина.
Фармакокинетика
Показания активных веществ препарата Аллопуринол
Открыть список кодов МКБ-10
| Код МКБ-10 | Показание |
| E79 | Нарушения обмена пуринов и пиримидинов |
| M10 | Подагра |
| N20 | Камни почки и мочеточника |
| N21 | Камни нижних отделов мочевых путей |
| Y43.1 | Противоопухолевые антиметаболиты |
| Y43.2 | Противоопухолевые природные препараты |
| Y43.3 | Другие противоопухолевые препараты |
| Y84.2 | Радиологическая процедура и лучевая терапия |
Режим дозирования
Побочное действие
Противопоказания к применению
Применение при беременности и кормлении грудью
Применение при нарушениях функции печени
Применение при нарушениях функции почек
Применение у детей
У детей применяют только при злокачественных новообразованиях (особенно лейкозах), а также при некоторых ферментных нарушениях (синдром Леша-Нихена).
Особые указания
С осторожностью следует применять аллопуринол при нарушениях функции печени и/или почек (в обоих случаях необходимо снижение дозы), гипофункции щитовидной железы. В начальный период курса терапии аллопуринолом необходимо систематическое проведение оценки показателей функции печени.
В период лечения аллопуринолом суточное количество потребляемой жидкости должно быть не менее 2 л (под контролем диуреза).
В начале курса лечения подагры может возникнуть обострение заболевания. Для профилактики можно применять НПВС или колхицин (по 0.5 мг 3 раза/сут). Следует учитывать, что при адекватной терапии аллопуринолом возможно растворение крупных уратных камней в почечной лоханке и последующее их попадание в мочеточник.
Асимптоматическая гиперурикемия не является показанием к применению аллопуринола.
У детей применяют только при злокачественных новообразованиях (особенно лейкозах), а также при некоторых ферментных нарушениях (синдром Леша-Нихена).
Для коррекции гиперурикемии у пациентов с опухолевыми заболеваниями аллопуринол рекомендуется применять перед началом лечения цитостатиками. В таких случаях следует применять минимальную эффективную дозу. Кроме того, с целью уменьшения риска отложения ксантинов в мочевыводящих путях необходимо принять меры для поддержания оптимального диуреза и ощелачивания мочи. При одновременном применении аллопуринола и цитостатиков необходим более частый контроль картины периферической крови.
В период приема аллопуринола не допускается употребление алкоголя.
Влияние на способность к управлению транспортными средствами и механизмами
С осторожностью применять у пациентов, деятельность которых требует высокой концентрации внимания и быстрых психомоторных реакций.
Лекарственное взаимодействие
При одновременном применении аллопуринол усиливает действие кумариновых антикоагулянтов, аденина арабинозида, а также гипогликемических препаратов (особенно при нарушениях функции почек).
Урикозурические средства и салицилаты в высоких дозах снижают активность аллопуринола.
При одновременном применении аллопуринола и цитостатиков чаще проявляется миелотоксическое действие, чем при раздельном применении.
При одновременном применении аллопуринола и азатиоприна или меркаптопурина наблюдается кумуляция последних в организме, т.к. в связи с ингибированием аллопуринолом активности ксантиноксидазы, необходимой для биотрансформации лекарственных средств, замедляется их метаболизм и элиминация.
Аллопуринол : инструкция по применению
Инструкция
Основные физико-химические свойства
таблетки круглой формы, белого или почти белого цвета, с плоской поверхностью, с фаской и риской.
Состав лекарственного средства
действующее вещество: аллопуринол;
1 таблетка содержит аллопуринола — 100 мг;
вспомогательные вещества: лактозы моногидрат, целлюлоза микрокристаллическая, крахмал кукурузный, гипромелоза, магния стеарат.
Фармакотерапевтическая группа
Противоподагрические средства. Средства, тормозящие образование мочевой кислоты.
Показания к применению
Аллопуринол показан для снижения концентрации уратов/мочевой кислоты при состояниях, сопровождающихся накоплением уратов/отложений мочевой кислоты (например, подагрический артрит, кожные тофусы, нефролитиаз), или при предсказуемом клиническом риске (например, лечение злокачественной опухоли потенциально может привести к острой мочекислой нефропатии).
Основными клиническими состояниями при которых могут возникать накопления уратов/отложения мочевой кислоты, являются:
уратная мочекаменная болезнь;
острая мочекислая нефропатия;
неопластические и миелопролиферативные заболевания с высокой скоростью обновления клеточной популяции, при которых гиперурикемия возникает спонтанно или после проведения цитотоксической терапии;
определенные ферментативные нарушения, приводящие к гиперпродукции уратов, например, недостаточность гипоксантин-гуанин-фосфорибозилтрансферазы (включая синдром Леша-Нихена), недостаточность глюкозо-6-фосфатазы (включая гликогенозы), повышенная активность фосфорибозилпирофосфатсинтетазы, повышенная активность фосфорибозилпирофосфатамидотрансферазы, недостаточность аденинфосфорибозилтрансферазы.
Аллопуринол показан для лечения мочекаменной болезни, связанной с образованием 2,8-дигидроксиадениновых (2,8-ДГА) конкрементов в результате снижения активности аденинфосфорибозилтрансферазы.
Аллопуринол показан для лечения рецидивирующей мочекаменной болезни, связанной с образованием смешанных кальциево-оксалатных конкрементов на фоне гиперурикозурии, когда повышенное потребление жидкости, диета и другие методы оказались неэффективными.
Противопоказания
Гиперчувствительность к аллопуринолу или к другим компонентам препарата.
Меры предосторожности
Гиперсенситивный синдром, SJS и TEN
При первых проявлениях кожной сыпи или любых других признаках гиперчувствительности прием аллопуринола следует немедленно прекратить, чтобы предотвратить развитие более серьезных реакций гиперчувствительности (включая синдром Стивенса-Джонсона (SJS), токсический эпидермальный некролиз (TEN))‚ гиперсенситивный синдром (синдром лекарственной гиперчувствительности с эозинофилией и системными симптомами, DRESS).
Аллель HLA-B*58:01 была идентифицирована как генетический фактор риска развития аллопуринол-ассоциированных SJS/TEN‚ (и возможно других серьезных реакций гиперчувствительности) в ретроспективном фармакогенетическом исследовании типа случай-контроль в популяции китайцев Хань, тайванцев, корейцев, японцев и европейцев.
Частота присутствия аллели HLA-B*58:01 может достигать 20-30% в популяции китайцев Хань, и лиц африканского и индийского происхождения, в то время как лишь 1-2% японцев, северных европейцев и американцев европейского происхождения являются носителями аллели HLA-B*58:01.
Скрининг на HLA-B*58:01 следует рассматривать до начала лечения аллопуринолом в подгруппах пациентов, где распространенность этой аллели, как известно, высока.
Если пациенты являются носителями аллели HLA-B*58:01, то аллопуринол не следует назначать, за исключением случаев, когда нет других приемлемых терапевтических возможностей, а польза применения превосходит потенциальные риски. Пациенты, не являющиеся носителями аллели HLA-B*58:01, все же имеют низкий риск развития SJS/TEN. Клинический диагноз SJS/TEN и других реакций гиперчувствительности является основой для принятия терапевтического решения. Если такие реакции возникают в какой-либо момент во время лечения, аллопуринол следует немедленно и навсегда отменить. Кортикостероиды могут быть эффективны для лечения кожных реакций гиперчувствительности.
Хроническая почечная недостаточность
Пациенты с хроническим нарушением функции почек и сопутствующим применением диуретиков, в частности тиазидов, могут подвергаться повышенному риску развития реакций гиперчувствительности, включая SJS/TEN‚ ассоциированных с аллопуринолом. Особое внимание требуется в отношении выявления признаков гиперсенситивного синдрома или SJS/TEN и пациент должен быть проинформирован о необходимости немедленного и прекращения лечения при первых появлениях симптомов.
Печеночная или почечная недостаточность
У пациентов с печеночной или почечной недостаточностью следует применять уменьшенные дозы. Пациенты с артериальной гипертензией или сердечной недостаточностью, получающие, например, диуретики или ингибиторы АПФ, могут иметь сопутствующее нарушение функции почек, и следует с осторожностью применять аллопуринол в этой группе.
Бессимптомная гиперурикемия сама по себе, как правило, не считается показанием для использования аллопуринола, поскольку обычно достаточно соблюдения соответствующей диеты и адекватного питьевого режима, Не следует употреблять продукты с высоким содержанием пуринов (например, субпродукты: почки, мозг, печень, сердце и язык, мясные навары и алкоголь, особенно пиво).
Острый приступ подагры
Лечение аллопуринолом не следует начинать до полного купирования острого приступа подагры, поскольку могут быть спровоцированы дальнейшие приступы.
В начале лечения аллопуринолом, как и другими урикозурическими препаратами, возможны острые приступы подагры из-за мобилизации большого количества мочевой кислоты. Поэтому желательно с целью профилактики в течение первого месяца одновременно применять соответствующие противовоспалительные средства (кроме аспирина или салицилатов) или колхицин. Подробные сведения о рекомендованных дозах, предостережениях и мерах предосторожности можно найти в соответствующей литературе.
Если острый приступ подагры возникает у пациентов, уже принимающих аллопуринол, лечение следует продолжать в той же дозе, а острый приступ лечить соответствующими противовоспалительными средствами.
В случаях, когда интенсивность образования уратов значительно возрастает (например, злокачественные заболевания и их терапия, синдром Леша-Нихена), абсолютная концентрация ксантина в моче может, в редких случаях, достигать уровней, способствующих отложению ксантина в мочевых путях. Этот риск может быть сведен к минимуму путем адекватной гидратации для достижения оптимального разбавления мочи, ощелачиванием мочи.
Закупорка мочевыводящих путей почечными камнями мочевой кислоты
При адекватной терапии аллопуринолом возможно растворение крупных уратных камней в лоханках почек, попадание их в мочевыводящие пути (почечная колика) с возможной их закупоркой.
Таблетки Аллопуринола содержат лактозу пациентам с редкими наследственными проблемами непереносимости галактозы, дефицитом лактазы или синдромом глюкозо-галактозной мальабсорбции не следует принимать препарат.
Применение в период беременности или кормления грудью
Данных по безопасности применения аллопуринола в период беременности недостаточно, хотя он широко применялся в течение многих лет без явных неблагоприятных последствий.
Применение аллопуринола во время беременности возможно только в случае отсутствия более безопасного альтернативного лечения и когда само заболевание несет в себе большие риски для матери или будущего ребенка
Аллопуринол и оксипуринол экскретируются в грудное молоко. В грудном молоке женщин, принимающих аллопуринол в дозе 300 мг/сутки, концентрация аллопуринола достигала 1,4 мг/л, оксипуринола – 53,7 мг/л. Тем не менее, нет никаких данных относительно влияния аллопуринола и его метаболитов на ребенка, находящегося на грудном вскармливании. Препарат не рекомендуется в период грудного вскармливания.
Таблетки Аллопуринола не применяют детям до 3 лет.
Способность влиять на скорость реакции при управлении автотранспортом или работе с другими механизмами
На фоне применения аллопуринола зарегистрированы такие побочные реакции, как сонливость, головокружение (вертиго), атаксия, которые могут повлиять на способность управления транспортными средствами ИЛИ работу с другими механизмами. Пациенты, принимающие аллопуринол, не должны управлять транспортными средствами и механизмами до тех пор, пока не будут уверены в том, что аллопуринол не оказывает неблагоприятного влияния на эти способности.
Взаимодействие с другими лекарственными средствами
Азатиоприн метаболизируется до 6-меркаптопурина, который инактивируется под действием ксантиноксидазы. Поскольку аллопуринол ингибирует ксантиноксидазу, метаболизм этих производных пурина замедляется, эффекты пролонгируются, токсичность повышается, поэтому их обычную дозу следует снизить до 1/4 обычной дозы при совместном применении с аллопуринолом.
Видарабин (аденина арабинозид)
При одновременном применении этих препаратов удлиняется период полувыведения видарабина с риском повышения его токсичности. Эту комбинацию следует применять с осторожностью.
Салицилаты (большие дозы), урикозурические препараты (например, сульфинпиразон, пробенецид, бензбромарон)
Оксипуринол, основной метаболит аллопуринола, является сам по себе терапевтически активным и выводится почками аналогично уратам. Таким образом, препараты с урикозурической активностью, такие как пробенецид или большие дозы салицилатов, могут ускорить экскрецию оксипуринола. Это может уменьшить терапевтическую активность аллопуринола, но значимость этого необходимо оценивать в каждом конкретном случае.
При нарушении функции почек применение аллопуринола совместно с хлорпропамидом повышает риск длительной гипогликемии, поскольку аллопуринол и хлорпропамид могут конкурировать за экскрецию в почечных канальцах.
Антикоагулянты кумаринового типа
Были редкие сообщения об усилении эффекта варфарина и других кумаринов при совместном применении с аллопуринолом, поэтому требуется более частый контроль показателей коагуляции у пациентов, получающих эти препараты.
Аллопуринол может ингибировать процесс окисления фенитоина в печени; клиническая значимость этого взаимодействия не установлена.
Аллопуринол в высоких дозах подавляет метаболизм и повышает плазменную концентрацию теофиллина, кофеина. Следует в начале лечения аллопуринолом или при повышении его дозы контролировать уровень теофиллина в плазме крови.
Повышается частота возникновения кожных высыпаний у пациентов, одновременно получающих эти антибиотики и аллопуринол, по сравнению с пациентами, которые не получали подобную комбинацию. Причина этого не установлена. Однако пациентам, принимающим аллопуринол, следует применять другие антибиотики.
Цитостатики (например, циклофосфамид доксорубицин, блеомицин, прокарбазин, мехлоретамин)
Повышается супрессия костного мозга циклофосфамидом и другими цитотоксическими препаратами у пациентов с неопластическими заболеваниями (кроме лейкемии), принимающих аллопуринол. Тем не менее, в хорошо контролируемом исследовании у пациентов, получавших циклофосфамид, доксорубицин, блеомицин, прокарбазин и/или мехлоретамин, аллопуринол не усиливал токсические реакции этих цитотоксических препаратов.
Возможно повышение концентрации циклоспорина в плазме крови при сопутствующей терапии аллопуринолом. Следует учитывать возможность повышенной токсичности циклоспорина, если совместном приеме этих препаратов.
Производитель капецитабина рекомендует избегать совместного применения его с аллопуринолом.
У здоровых добровольцев и ВИЧ-инфицированных пациентов, получающих диданозин, на фоне сопутствующей терапии аллопуринолом (300 мг в сутки) наблюдалось увеличение значений Cmax и AUC приблизительно в 2 раза без изменения терминального периода полувыведения. Как правило, сопутствующее применение этих препаратов не рекомендуется. Если сопутствующее применение является неизбежным, может потребоваться снижение дозы диданозина и тщательное наблюдение за состоянием пациента.
Сообщалось о взаимодействии между аллопуринолом и фуросемидом, приводящем к повышению содержания уратов в сыворотке крови и концентрации оксипуринола в плазме крови.
Сообщалось о повышении риска развития реакций гиперчувствительности при одновременном применении аллопуринола с диуретиками, в частности с тиазидами, особенно у пациентов с нарушением функции почек.
Сообщалось о повышении риска развития реакций гиперчувствительности при совместном применении аллопуринола с ингибиторами АПФ, особенно при нарушениях функции почек.
Способ применения и дозировка
Принимать после еды, не разжевывая, запивая большим» количеством воды.
Для уменьшения риска побочных реакций лечение начинают с низкой дозы, например, 100 мг/сутки, которую повышают только в случае недостаточного ответного снижения концентрации уратов в сыворотке крови.
Следует проявлять особую осторожность при нарушении функции почек (см. подраздел «Пациенты с нарушением функции почек»).
При подборе дозы препарата рекомендуется использовать следующие режимы дозирования:
100—200 мг в сутки при легком течении заболевания;
300- 600 мг в сутки при среднетяжелом течении заболевания;
700- 900 мг в сутки при тяжелом течении заболевания.
Если при расчете дозы необходимо исходить из массы тела пациента, то доза должна составлять от 2 до 10 мг/кг/сутки.
Дети до 15 лет: 10-20 мг/кг массы тела в сутки до максимальной суточной дозы 400 мг.
Аллопуринол применяется у детей в редких случаях, за исключением онкологических заболеваний (особенно лейкемии) и некоторых ферментативных нарушений (например, синдром Леша-Нихена).
Пациенты пожилого возраста
При отсутствии конкретных данных следует применять минимальные эффективные дозы, обеспечивающие достаточное снижение концентрации уратов в сыворотке крови. Особое внимание необходимо уделить рекомендациям по подбору дозы препарата для пациентов с нарушенной функцией почек и некоторых других состояний (см. подраздел «Пациенты с нарушением функции почек» и раздел «Меры предосторожности»).
Пациенты с нарушением функции почек
Поскольку аллопуринол и его метаболиты выводятся из организма почками, нарушение функции почек может приводить к задержке препарата и/или его метаболитов с последующим удлинением периода их полувыведения из плазмы крови. При тяжелой почечной недостаточности целесообразно применять Аллопуринол в дозе менее 100 мг в сутки или применять разовые дозы по 100 мг с интервалом более одного дня.
Если есть возможность контролировать концентрацию оксипуринола в плазме крови, то доза Аллопуринола должна быть скорректирована таким образом, чтобы поддерживать уровень оксипуринола в плазме крови ниже 100 мкмоль/л (15,2 мг/л).
Аллопуринол и его метаболиты удаляются из организма путем гемодиализа. Если гемодиализ требуется 2- 3 раза в неделю, то следует рассмотреть альтернативный режим лечения — прием 300-400 мг Аллопуринола сразу после завершения каждого сеанса гемодиализа (между сеансами темодиалича препарат не принимается).
Пациенты с нарушением функпии печени
У пациентов с нарушением функции печени следует применять сниженные дозы. На ранних этапах терапии рекомендуется осуществлять периодический контроль лабораторных показателей функции печени.
Лечение состояний с высоким обменом уратов, например, неоплазий, синдрома Леша-Нихена
Желательно перед началом цитотоксичеекой терапии провести коррекцию существующей гиперурикемии и/или гиперурикозурии с помощью Аллопуринола. Важно обеспечить адекватную гидратацию для поддержания оптимального диуреза‚ а также обеспечить ощелачивание мочи для увеличения растворимости в моче уратов/мочевой кислоты. Дозировка Аллопуринола должна быть на нижней границе рекомендованного диапазона доз.
Если функция почек скомпрометирована развитием мочекИслой нефропатии ИЛИ другой почечной патологией, то лечение следует продолжать в соответствии с рекомендациями, представленными в подразделе «Пациенты с нарушением функции почек».
Эти меры могут уменьшить риск отложения ксантина и/или мочевой кислоты, осложняющее течение болезни.
Рекомендации по мониторингу
Для установления оптимальной дозы препарата необходимо проводить периодический мониторинг концентрации уратов в сыворотке крови, а также уровень уратов/мочевой кислоты в моче.
Таблетки для приема внутрь. Аллопуринол можно принимать 1 раз в сутки после еды. Препарат хорошо переносится, особенно после еды. Если суточная доза превышает 300 мг и возникают желудочно-кишечные нарушения, целесообразно разделение дозы на несколько приемов.
Передозировка
Сообщалось о приеме 22‚5 г аллопуринола без развития побочных реакций. Возникновение тошноты, рвоты, диареи, головокружения наблюдалось у пациента, принявшего аллопуринола. Для восстановления состояния проводятся общие поддерживающие меры. Массивная абсорбция аллопуринола может привести к значительному торможению активности ксантиноксидазы, что не должно вызывать никаких нежелательных эффектов, за исключением влияния на сопутствующую терапию, особенно с 6-меркаптопурином и/или азатиоприном. Адекватная гидратация для поддержания оптимального диуреза способствует экскреции аллопуринола и его метаболитов. При необходимости возможен гемодиализ.
Побочное действие
Наиболее распространенными побочными реакциями аллопуринола являются кожные высыпания. Нежелательные эффекты могут отличаться по частоте в зависимости от полученной дозы, от заболевания, а также при применении в комбинации с другими лекарственными средствами. Частота побочных реакций возрастает при расстройствах со стороны почек и/или печени.
В начале лечения аллопуринолом могут возникать реактивные приступы подагры из-за мобилизации мочевой кислоты из подагрических узелков и других депо.
Побочные реакции, сведения о которых приведены ниже, классифицированы по органам и системам и по частоте их возникновения: очень часто (≥10%); часто (≥1% и
Срок годности
Не применять препарат после окончания срока годности, указанного на упаковке.
Условия хранения
В оригинальной упаковке при температуре не выше 25°С.
Хранить в недоступном для детей месте.
Упаковка
По 10 таблеток в блистере из пленки поливинилхлоридной и фольги алюминиевой с односторонним покрытием термолаком и печатью с другой стороны.
По 5 блистеров вместе с инструкцией по медицинскому применению препарата или листком-вкладышем помещают в пачку из картона.
Условия отпуска
Информация о производителе
Публичное акционерное общество «Научно-производственный центр «Борщаговский химико-фармацевтический завод».
Диагностика и лечение подагрического артрита
Подагра — хроническое прогрессирующее заболевание, связанное с нарушением пуринового обмена, которое характеризуется повышением мочевой кислоты в крови и отложением в тканях опорно-двигательного аппарата и внутренних органах натриевой соли мочевой кислот
Подагра — хроническое прогрессирующее заболевание, связанное с нарушением пуринового обмена, которое характеризуется повышением мочевой кислоты в крови и отложением в тканях опорно-двигательного аппарата и внутренних органах натриевой соли мочевой кислоты (уратов) с развитием рецидивирующего острого артрита и образованием подагрических узелков (тофусов).
Подагра относится к «старым» болезням и известна со времен глубокой древности. Термин «подагра» происходит от греческих слов pus, что означает стопа, и agra — захват. Таким образом, уже в названии заболевания подчеркивается одно из кардинальных проявлений подагрического артрита. Подагра рассматривается не только как недуг, при котором патологический процесс локализуется в опорно-двигательном аппарате, но и как системное заболевание, характеризующееся поражением жизненно важных органов, и прежде всего почек. Распространенность подагры в различных регионах варьирует в широких пределах и во многом связана с особенностями питания населения, составляя в среднем 0,1%. В США этот показатель равен 0,84% (возможно, эта цифра завышена).
Подагрой болеют преимущественно мужчины (отношение мужчины/женщины составляет 9:1). У мужчин и в норме наблюдается более высокий уровень мочевой кислоты. У женщин репродуктивного возраста повышенное содержание эстрогенов способствует увеличению почечного клиренса уратов. В постменопаузальном периоде уровень мочевой кислоты у них такой же, как и у мужчин соответствующего возраста. Поэтому, если пик заболеваемости у мужчин падает на возраст 35–50 лет, то у женщин — на 55–70 лет. Однако подагра может развиваться и в более молодом возрасте и отмечается даже у детей.
Как известно, мочевая кислота является конечным продуктом расщепления пуринов и выделяется из организма почками. У здоровых лиц за 24 ч выделяется с мочой 400–600 мг мочевой кислоты. Для понимания патогенеза подагры следует остановиться на клиренсе мочевой кислоты. Он характеризует объем крови, способный очиститься в почках от мочевой кислоты за 1 мин. В норме этот показатель равен 9 мл/мин. Источником образования мочевой кислоты в организме являются пуриновые соединения, которые поступают с пищей или образуются в организме в процессе обмена нуклеотидов. В плазме крови мочевая кислота находится в виде свободного урата натрия. В норме верхняя граница этого показателя для мужчин составляет 0,42 ммоль/л (7 мг%) и для женщин — 0,36 ммоль/л (6 мг%). Содержание мочевой кислоты выше этих цифр расценивается как гиперурикемия и рассматривается в качестве фактора высокого риска развития подагры. Так, по данным Фремингемского исследования, развитие подагрического артрита наблюдается у 17% мужчин и женщин с урикемией 7,0–7,9 мг%, у 25% — с 8–8,9 мг% и у 90% — при уровне мочевой кислоты выше 9,0 мг%.
При наличии стойкого повышения мочевой кислоты в сыворотке крови выше для данного индивидуума уровня она начинает откладываться в тканях в виде свободного урата натрия, который в мочевых путях переходит в мочевую кислоту.
Выделяются следующие клинические варианты подагры:
Гиперурикемия может длительное время протекать без каких-либо субъективных и объективных симптомов и лишь случайно диагностироваться при обследовании больного. Однако она не столь безобидна, как это может показаться на первый взгляд, и нередко ассоциируется с нарушениями жирового и углеводного обмена, а также, что еще более серьезно, приводит к уратной нефропатии. Следует отметить условность дефиниции «асимтоматическая подагра». Для ее выявления необходимо повторно исследовать уровень мочевой кислоты, особенно у «подагрической личности», т. е. у мужчин молодого возраста с пристрастием к алкоголю, ожирением и артериальной гипертонией. В некоторых случаях период асимптоматической (химической) гиперурикемии длится несколько лет и только после этого происходит клиническая презентация подагры. Следует иметь в виду, что гиперурикемии обычно предшествует гиперурикозурия. Поэтому у больных с мочекислым диатезом нужно повторно исследовать уровень мочевой кислоты не только в крови, но и в моче с целью своевременного выявления подагры.
Содержание мочевой кислоты в крови может повышаться под влиянием различных факторов, как внутренних, так и внешних. Эти факторы способствуют либо увеличению образования эндогенных пуринов, либо замедлению их выделения почками. С этих позиций выделяют два типа гиперурикемии — метаболический и почечный. Метаболический тип характеризуется повышением синтеза эндогенных пуринов при наличии высокой урикозурии и нормальном клиренсе мочевой кислоты. Напротив, при почечном типе наблюдается низкий клиренс мочевой кислоты и, следовательно, нарушение выделения мочевой кислоты почками. Представленные типы гиперурикемии имеют первостепенное значение в выборе противоподагрических модифицирующих болезнь препаратов, используемых в терапии этого заболевания.
Причины повышенного биосинтеза пуринов
Нозологические формы и клинические синдромы:
Лекарства, диета и хронические интоксикации:
Причины замедления выведения мочевой кислоты почками
Нозологические формы и клинические синдромы:
Лекарства и хронические интоксикации:
Выделяют также первичную и вторичную подагру. При первичной подагре какое-либо фоновое заболевание, предшествующее ее развитию, отсутствует. В основе такой подагры лежит семейно-генетическая аномалия пуринового обмена, детерминированная несколькими генами, или так называемый «конституциональный диспуризм». Исследования уратного гомеостаза показали аутосомно-доминантный тип наследования таких аномалий. В частности, это наблюдается при врожденных нарушениях в содержании энзимов, занимающих ключевое положение в метаболизме пуринов. Так, при снижении активности гипоксантин-гуанин-фосфорибозилтрансферазы происходит увеличение ресинтеза пуринов из нуклеотидов, что способствует развитию синдрома Леша-Найхана. Этот синдром встречается только у детей и у лиц молодого возраста и обычно заканчивается уратной нефропатией с летальным исходом. При высоком содержании фосфорибозилпирофосфата также наблюдается метаболический тип гиперурикемии, так как этот фермент участвует в синтезе предшественников мочевой кислоты. Что касается вторичной подагры, то она является одним из синдромов другого заболевания, «второй болезнью», развивающейся при многих патологических процессах и чаще всего при хронической почечной недостаточности.
Большое значение в распознавании подагры, особенно ее ранней стадии, имеет клиническая картина острого подагрического артрита. Она хорошо известна, однако частота диагностических ошибок в первый год заболевания достигает 90%, а через 5–7 лет правильный диагноз ставится только в половине случаев. Поздняя диагностика связана с недооценкой классических ранних признаков заболевания, а также с многообразием дебюта и течения подагры. Ее диагностика строится на особенностях клинической картины заболевания, повышенного содержания мочевой кислоты в крови и обнаружения кристаллов урата натрия в тканях. На практике широко применяются следующие так называемые Римские диагностические критерии подагры:
Диагноз подагры считается достоверным при наличии любых двух из четырех критериев.
Менее распространены диагностические критерии подагры, предложенные Американской коллегией ревматологов (АСК) в 1977 г., которые скорее характеризуют острый воспалительный артрит или его рецидивирующие атаки, нежели подагру в целом. Согласно этим критериям, достоверный диагноз ставится при наличии 6 из 12 признаков:
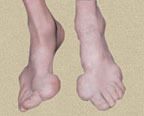
В первые 3–4 года подагра протекает по типу рецидивирующего острого воспалительного моноартрита с полным обратным развитием и восстановлением функции суставов, при этом межприступный период продолжается от нескольких месяцев до 1–2 лет. В дальнейшем этот период укорачивается, в процесс вовлекаются все новые и новые суставы и воспалительные явления локализуются не только в суставах стоп, но распространяются на суставы верхних конечностей, что обычно совпадает с образованием тофусов. Тофусы представляют собой депозиты кристаллов мочевой кислоты. Они появляются в среднем спустя 6 лет после первого приступа подагры, но иногда и через 2–3 года. Ураты чаще всего откладываются на поверхности суставного хряща, в синовиальной оболочке, синовиальных влагалищах, сухожилиях, а также в субкортикальной области эпифизов костей. Наиболее часто они располагаются на ушных раковинах и на задней поверхности локтевых суставов. Тофусы подразделяются на единичные и множественные, а также классифицируются в соответствии с их размерами, при этом к мелким относят тофусы до 1 см в диаметре, к средним — от 1 до 2,5 см и к крупным — более 2,5 см. Подагрические узлы с локализацией в опорно-двигательном аппарате являются основным элементом формирования хронического подагрического артрита. Тофусы могут располагаться в почках и других висцеральных органах.
Хроническое течение подагры не ограничивается только вовлеченностью суставов и формированием тофусов, но и характеризуется поражением внутренних органов. Подагрическая нефропатия является наиболее важным с прогностической точки зрения проявлением подагры и самой распространенной причиной летальных исходов при этом заболевании. Среди отдельных вариантов подагрической нефропатии выделяют острую мочекислую блокаду канальцев почек, мочекислый нефролитиаз, обусловленный отложением солей мочевой кислоты в чашечках и лоханках почек, хроническую уратную нефропатию и диффузный гломерулонефрит. Острая мочекислая блокада канальцев почек происходит, например, при распаде опухоли вследствие массивной медикаментозной или рентгенотерапии. Хроническая уратная нефропатия связана с отложением уратов в интерстиции почек, а развитие диффузного гломерулонефрита — с иммунными нарушениями у лиц с дисрегуляцией пуринового обмена. Такой гломерулонефрит по своей иммуноморфологии чаще всего является мезангиопролиферативным и при нем выявляют депозиты IgG и комплемента. Следует иметь в виду, что подагра часто ассоциируется с такими патологическими состояниями, как артериальная гипертония, ожирение, гиперлипидемия, жировая дистрофия печени, атеросклероз, нарушения мозгового кровообращения, алкогольная зависимость.
Течение подагры характеризуется разнообразием темпов развития болезни. Возможно относительно доброкачественное течение с редкими приступами, небольшой гиперурикемией и урикозурией и длительным сохранением функциональной недостаточности опорно-двигательного аппарата. В других случаях, напротив, с самого начала заболевания наблюдаются частые атаки острого артрита с сильными болями или непрерывные атаки с множественным поражением суставов на протяжении нескольких недель или месяцев (подагрический статус). Рефрактерное к проводимой терапии течение подагры приводит к быстрому развитию функциональной недостаточности суставов и почек.
В основе выделения вариантов течения подагры лежат: количество приступов артрита в течение года, число пораженных суставов, выраженность костно-хрящевой деструкции, наличие тофусов, патология почек и ее характер.
Варианты течения подагры
Легкое: приступы артрита 1–2 раза в год и захватывают не более 2 суставов, нет поражения почек и деструкции суставов, тофусы отсутствуют или они единичные и не превышают 1 см в диаметре.
Средней тяжести: 3–5 приступов в год, поражение 2–4 суставов, умеренно выраженная костно-суставная деструкция, множественные мелкие тофусы, поражение почек ограничено почечно-каменной болезнью.
Тяжелое: частота приступов более 5 в год, множественное поражение суставов, множественные тофусы крупных размеров, выраженная нефропатия.
Основными задачами терапии подагрического артрита являются:
Купирование острого подагрического артрита проводится противовоспалительными средствами. Для этих целей используются: колхицин — колхицин, колхикум-дисперт; нестероидные противовоспалительные препараты (НПВП) — вольтарен, дикловит, диклоран, целебрекс, мовалис); кортикостероиды — полькортолон, преднизолон, метилпреднизолон; или комбинация НПВП и кортикостероидов — амбене. Как колхицин, так и НПВП способствуют обратному развитию острого артрита в течение нескольких часов, в то время как у не прошедших лечение больных он может длиться несколько недель. До недавнего времени полагали, что лучшим препаратом для купирования приступа острого артрита при подагре является колхицин. Ярко выраженный и быстрый (в течение 48 ч) эффект колхицина рассматривался как один из диагностических признаков этого заболевания. Колхицин способен предупредить дальнейшее развитие острого приступа подагры при его назначении в первые 30–60 мин атаки. Его лечебное действие обусловлено угнетением фагоцитарной активности нейтрофилов. При остром приступе подагры мононатриевые соли уратов, фагоцитированные нейтрофилами, приводят вследствие мембранолитического их действия к гибели этих клеток и высвобождению лизосомальных ферментов, которые отвечают за развитие острого воспаления.
Из НПВП предпочтение отдают индометацину (индотард, метиндол) и диклофенаку (вольтарен, диклоран, диклофен). Эти препараты назначают в дозе 200–250 мг/сут, причем в первые часы приступа применяют большую часть суточной дозы. Проведенные контролированные исследования не выявили более высокой эффективности традиционных НПВП по сравнению с селективными ингибиторами ЦОГ-2 (нимесил, нимулид, целебрекс), например целекоксибами (коксиб, целебрекс). Однако окончательное суждение о сравнительной эффективности этих препаратов можно вынести только в ходе дальнейших исследований. Суточная доза колхицина составляет 4–6 мг/сут, причем 2/3 этой дозы больной принимает до 12 ч дня в первый день приступа. Обычно разовая доза составляет 0,6 мг и ее принимают каждый час до явного снижения подагрического воспаления. После значительного уменьшения воспаления дозу колхицина начинают снижать по 0,6 мг 2 раза в день, вплоть до полной отмены. Нередко у больных не удается наращивать суточную дозу до оптимальной из-за появления побочных реакций. Основными побочными эффектами колхицина являются тошнота, рвота, понос, возможны также геморрагический гастроэнтерит, лейкопения, нейропатия. При подагрическом статусе, характеризующемся непрерывными атаками острого артрита, рефрактерными к терапии НПВП, возможно внутривенное введение колхицина.
Противоподагрическая терапия (базисная, модифицирующая болезнь) направлена на профилактику рецидивов острого артрита, снижение содержания мочевой кислоты в крови, предупреждение дальнейшего формирования тофусов и их обратное развитие. Все противоподагрические препараты делятся на две большие группы: урикодепрессоры (урикостатики) и урикозурики. Урикодепрессоры тормозят синтез мочевой кислоты путем ингибирования фермента ксантиноксидазы, превращающего гипоксантин в ксантин, а ксантин в мочевую кислоту. Урикозурики повышают экскрецию мочевой кислоты, подавляя обратную реабсорбцию уратов почечными канальцами.
К препаратам первой группы относится аллопуринол (аллопуринол, аллопуринол-эгис, аллупол, пуринол, ремид, тиопуринол, милурит), который занимает лидирующее положение среди дру-гих противоподагрических средств. Показанием к применению аллопуринола являются метаболическая подагра, высокая гиперурикемия, частые острые атаки артрита, мочекислая болезнь, генетически обусловленный дефицит гипоксантин-гуанин-фосфорибозилтрансферазы. Применение аллопуринола возможно и у больных с подагрической нефропатией с начальными проявлениями хронической почечной недостаточности и небольшой азотемии. Начальная доза аллопуринола составляет 300 мг/сут. В случае неэффективности такой дозы ее увеличивают до 400–600 мг/сут, а при достижении клинического эффекта постепенно снижают. Поддерживающая доза определяется уровнем гиперурикемии и обычно составляет 100–300 мг/сут.
Аллопуринол способствует исчезновению атак острого артрита или их заметному ослаблению, обратному развитию тофусов и отчетливому их размягчению, снижению уровня мочевой кислоты до субнормальных цифр, нормализации показателей мочевого синдрома, урежению почечных колик и выделительной функции почек. У некоторых больных он поначалу вызывает повышение уровня мочевой кислоты и обострение подагрического артрита, поэтому на первом этапе терапии его комбинируют с противовоспалительными препаратами, в частности с низкими дозами колхицина или НПВП. По этой причине его не следует принимать при остром подагрическом артрите. При лечении аллопуринолом нередко развиваются побочные реакции, которые проявляются желудочно-кишечной токсичностью, аллергическими реакциями (кожная сыпь, эозинофилия), гепатотоксичностью с повышением сывороточных аминотрансфераз.
Урикозурические препараты, представляющие собой слабые органические кислоты, имеют меньшее значение в терапии подагры, чем урикостатики. Их не следует назначать при высоком содержании мочевой кислоты в крови, а также при нефропатии даже с начальными проявлениями почечной недостаточности. Из урикозурических препаратов сульфинпиразон и пробенецид особенно широко используются в США. Сульфинпиразон (сульфинпиразон, апо-сульфинпиразон, антуран) назначают по 200–400 мг/сут в два приема. Его, как и другие урикозурические средства, принимают с большим количеством жидкости, которую для профилактики нефролитиаза следует ощелачивать. Побочные реакции встречаются относительно часто и проявляются желудочной и кишечной диспепсией, лейкопенией, аллергическими реакциями. Противопоказанием к назначению сульфинпиразона является язвенная болезнь желудка и, конечно, подагрическая нефропатия.
Пробенецид (бенемид) является производным бензойной кислоты. Препарат назначается по 1,5–2,0 г/сут. Бензойная кислота содержится в клюкве, а также в ягодах и листьях брусники. Поэтому отвары и морсы из ягод и листьев этих растений показаны больным подагрой и в большей степени больным с подагрической нефропатией, тем более что помимо бензойной кислоты они содержат гиппуровую кислоту, обладающую урикосептическими свойствами. Урикозурическая активность присуща блокатору рецептора ангиотензина II и фенофибрату (грофибрат, нофибал). Наиболее эффективны производные бензбромарона, которые обладают не только урикозурическими свойствами, но и урикодепрессорными. Они используются в качестве монотерапии или в сочетании с аллопуринолом. Таким комбинированным препаратом является алломарон. Алломарон содержит 20 мг бензбромарона и 100 мг аллопуринола, его обычно принимают по 1 таблетке 2 раза в день.
Составной частью комплексной терапии подагры являются ощелачивающие препараты и ощелачивающие растворы, которые способны снизить риск развития нефропатии и, в частности, мочекаменной болезни. К этим препаратам относятся магурлит, блемарен и уралит. Их применение должно регулярно контролироваться показателем рН мочи. Помимо этих средств, можно принимать питьевую соду 2–4 г в день или щелочные минеральные воды.
При выраженных симптомах артрита необходимо также проводить местное лечение (долобене, финалгон, диклоран плюс, долгит крем, немулид гель, бишофит-гель).
Диете при подагре придают наибольшее значение по сравнению с другими ревматическими болезнями. Она предусматривает снижение общего калоража пищи, тем более что при подагре обычно наблюдается повышенная масса тела. Необходимо уменьшить поступление в организм экзогенных пуринов и животных жиров. Жиры снижают экскрецию мочевой кислоты почками. Крайне осторожно следует подходить к употреблению любых алкогольных напитков, включая пиво и красное вино. Исключают из пищевого рациона печенку, почки, жирные сорта мяса, мясные бульоны, копчености, горох, бобы, чечевицу, шпинат, цветную капусту, шпроты, сельдь. Следует ограничить потребление мяса до 2–3 раз в неделю, при этом лучше употреблять его в отварном виде.
Сочетание строгой диеты с длительным применением противоподагрических препаратов, а также активное воздействие на заболевания, которые повышают содержание мочевой кислоты в крови, способны существенно замедлить темпы прогрессирования костно-хрящевой деструкции, предупредить дальнейшее формирование тофусов и сохранить функциональное состояние опорно-двигательного аппарата и почек.
В. В. Бадокин, доктор медицинских наук, профессор
РМАПО, Москва