анаболический шок что это такое
Анафилактический шок
Анафилактический шок – это острое патологическое состояние, которое возникает при повторном проникновении аллергена, в результате чего развиваются тяжелые гемодинамические нарушения и гипоксия. Основными причинами развития анафилаксии являются поступление в организм различных медикаментов и вакцин, укусы насекомых, пищевая аллергия. При тяжелой степени шока быстро наступает потеря сознания, развивается кома и при отсутствии неотложной помощи – летальный исход. Лечение заключается в прекращении поступления в организм аллергена, восстановлении функции кровообращения и дыхания, при необходимости – проведении реанимационных мероприятий.
МКБ-10
Общие сведения
Анафилактический шок (анафилаксия) – это тяжелая системная аллергическая реакция немедленного типа, развивающаяся при контакте с чужеродными веществами-антигенами (медикаментозными средствами, сыворотками, рентгеноконтрастными препаратами, пищевыми продуктами, при укусах змей и насекомых), которая сопровождается выраженными нарушениями кровообращения и функций органов и систем.
Анафилактический шок развивается примерно у одного из 50 тысяч человек, причем количество случаев этой системной аллергической реакции растет с каждым годом. Так, в Соединенных Штатах Америки каждый год регистрируется более 80 тысяч случаев развития анафилактических реакций, и риск возникновения хотя бы одного эпизода анафилаксии в течение жизни существует у 20-40 миллионов жителей США. По данным статистики, примерно в 20% случаев причиной развития анафилактического шока является использование лекарственных препаратов. Нередко анафилаксия заканчивается летальным исходом.
Причины
Аллергеном, приводящим к развитию анафилактической реакции, может стать любое вещество, попадающее в организм человека. Анафилактические реакции чаще развиваются при наличии наследственной предрасположенности (отмечается повышение реактивности иммунной системы – как клеточной, так и гуморальной). Наиболее частой причиной анафилактического шока являются:
Патогенез
Анафилактический шок представляет собой немедленную генерализованную аллергическую реакцию, которая обусловлена взаимодействием вещества с антигенными свойствами и иммуноглобулина IgE. При повторном поступлении аллергена высвобождаются различные медиаторы (гистамин, простагландины, хемотаксические факторы, лейкотриены и др.) и развиваются многочисленные системные проявления со стороны сердечно-сосудистой, дыхательной систем, желудочно-кишечного тракта, кожных покровов.
Это коллапс сосудов, гиповолемия, сокращение гладких мышц, бронхоспазм, гиперсекреция слизи, отеки различной локализации и другие патологические изменения. В результате уменьшается объем циркулирующей крови, снижается артериальное давление, парализуется сосудодвигательный центр, уменьшается ударный объем сердца и развиваются явления сердечно-сосудистой недостаточности. Системная аллергическая реакция при анафилактическом шоке сопровождается и развитием дыхательной недостаточности из-за спазма бронхов, скопления в просвете бронхов вязкого слизистого отделяемого, появления кровоизлияний и ателектазов в ткани легких, застоя крови в малом круге кровообращения. Нарушения отмечаются и со стороны кожных покровов, органов брюшной полости и малого таза, эндокринной системы, головного мозга.
Симптомы анафилактического шока
Клинические симптомы анафилактического шока зависят от индивидуальных особенностей организма больного (чувствительность иммунной системы к конкретному аллергену, возраст, наличие сопутствующих заболеваний и др.), способа проникновения вещества с антигенными свойствами (парентерально, через дыхательные пути или пищеварительный тракт), преобладающего «шокового органа» (сердце и сосуды, дыхательные пути, кожные покровы). При этом характерная симптоматика может развиваться как молниеносно (во время парентерального введения медикамента), так и через 2-4 часа после встречи с аллергеном.
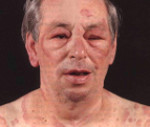
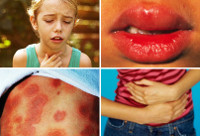
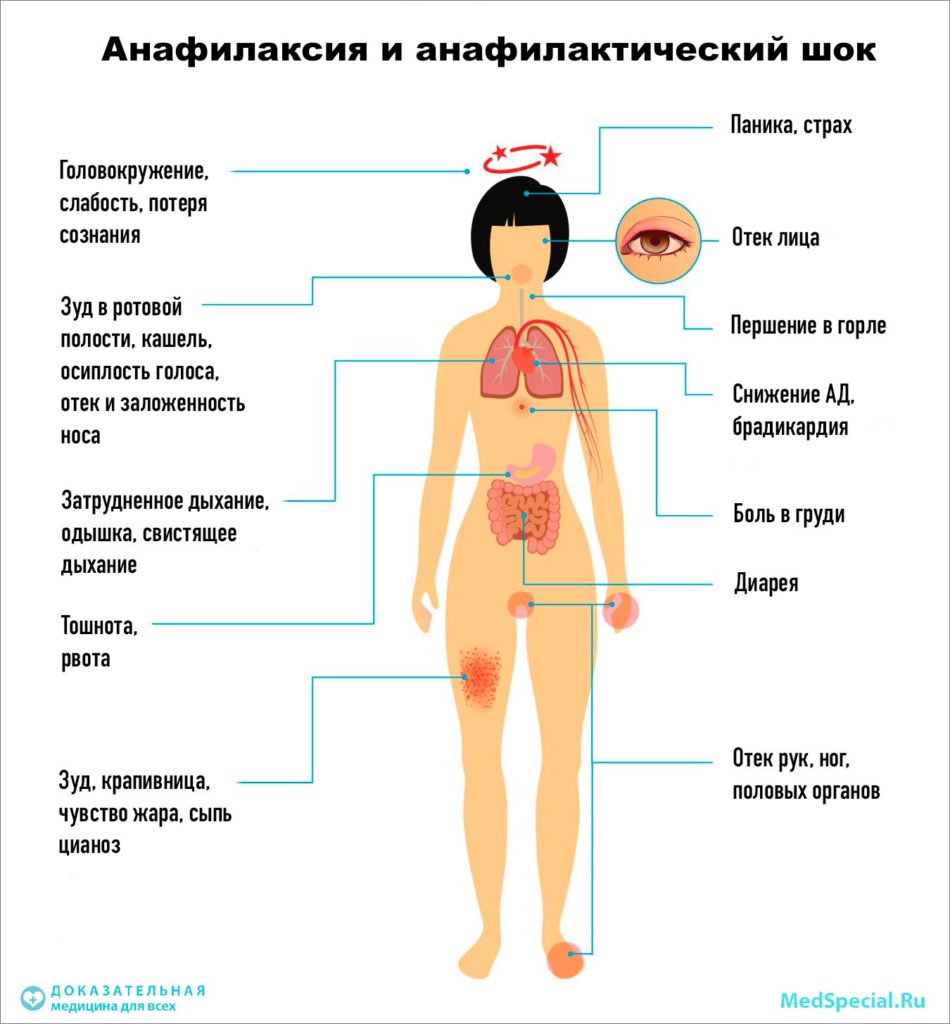
Характерны для анафилаксии остро возникающие нарушения работы сердечно-сосудистой системы: снижение артериального давления с появлением головокружения, слабости, обморочных состояний, аритмии (тахикардия, экстрасистолия, мерцательная аритмия и т. д.), развитием сосудистого коллапса, инфаркта миокарда (боли за грудиной, страх смерти, гипотензия). Респираторные признаки анафилактического шока – это появление выраженной одышки, ринореи, дисфонии, свистящего дыхания, бронхоспазма и асфиксии. Нейропсихические расстройства характеризуются выраженной головной болью, психомоторным возбуждением, чувством страха, тревоги, судорожным синдромом. Могут появляться нарушения функции тазовых органов (непроизвольное мочеиспускание и дефекация). Кожные признаки анафилаксии – появление эритемы, крапивницы, ангиоотека.
Клиническая картина будет отличаться в зависимости от тяжести анафилаксии. Выделяют 4 степени тяжести:
При выходе из шокового состояния у больного сохраняется слабость, вялость, заторможенность, лихорадка, миалгии, артралгии, одышка, боли в сердце. Может отмечаться тошнота, рвота, боли по всему животу. После купирования острых проявлений анафилактического шока (в первые 2-4 недели) нередко развиваются осложнения в виде бронхиальной астмы и рецидивирующей крапивницы, аллергического миокардита, гепатита, гломерулонефрита, системной красной волчанки, узелкового периартериита и пр.
Диагностика
Диагноз анафилактического шока устанавливается преимущественно по клинической симптоматике, так как времени на подробный сбор анамнестических данных, проведение лабораторных анализов и аллергологических проб не остается. Помочь может лишь учет обстоятельств, во время которых наступила анафилаксия – парентеральное введение лекарственного средства, укус змеи, употребление в пищу определенного продукта и т. д.
Во время осмотра оценивается общее состояние больного, функция основных органов и систем (сердечно-сосудистой, дыхательной, нервной и эндокринной). Уже визуальный осмотр пациента с анафилактическим шоком позволяет определить ясность сознания, наличие зрачкового рефлекса, глубину и частоту дыхания, состояние кожных покровов, сохранение контроля над функцией мочеиспускания и дефекации, наличие или отсутствие рвоты, судорожного синдрома. Далее определяются наличие и качественные характеристики пульса на периферических и магистральных артериях, уровень артериального давления, аускультативные данные при выслушивании тонов сердца и дыхания над легкими.
После оказания неотложной помощи пациенту с анафилактическим шоком и ликвидации непосредственной угрозы для жизни проводятся лабораторные и инструментальные исследования, позволяющие уточнить диагноз и исключить другие заболевания со сходной симптоматикой:
Дифференциальная диагностика проводится с другими состояниями, которые сопровождаются выраженным снижением АД, нарушениями сознания, дыхания и сердечной деятельности: с кардиогенным и септическим шоком, инфарктом миокарда и острой сердечно-сосудистой недостаточностью различного генеза, тромбоэмболией легочной артерии, синкопальными состояниями и эпилептическим синдромом, гипогликемией, острыми отравлениями и др. Следует отличать анафилактический шок от сходных по проявлениям анафилактоидных реакций, которые развиваются уже при первой встрече с аллергеном и при которых не задействованы иммунные механизмы (взаимодействие антиген-антитело).
Иногда дифференциальная диагностика с другими заболеваниями затруднена, особенно в ситуациях, когда имеется несколько причинных факторов, вызвавших развитие шокового состояния (сочетание различных видов шока и присоединение к ним анафилаксии в ответ на введение какого-либо медикамента).
Лечение анафилактического шока
Лечебные мероприятия при анафилактическом шоке направлены на скорейшее устранение нарушений функции жизненно важных органов и систем организма. В первую очередь необходимо устранить контакт с аллергеном (прекратить введение вакцины, лекарственного средства или рентгеноконтрастного вещества, удалить жало осы и т. п.), при необходимости – ограничить венозный отток путем наложения жгута на конечность выше места введения лекарства или ужаления насекомым, а также обколоть это место раствором адреналина и приложить холод. Необходимо восстановить проходимость дыхательных путей (введение воздуховода, срочная интубация трахеи или трахеотомия), обеспечить подачу в легкие чистого кислорода.
Проводится введение симпатомиметиков (адреналина) подкожно повторно с последующим внутривенным капельным введением до улучшения состояния. При тяжелой форме анафилактического шока внутривенно вводится допамин в индивидуально подобранной дозе. В схему неотложной помощи включаются глюкокортикоиды (преднизолон, дексаметазон, бетаметазона), проводится инфузионная терапия, позволяющая восполнить объем циркулирующей крови, устранить гемоконцентрацию и восстановить приемлемый уровень артериального давления. Симптоматическое лечение включает использование антигистаминных средств, бронхолитиков, диуретиков (по строгим показаниям и после стабилизации АД).
Стационарное лечение пациентов с анафилактическим шоком проводится в течение 7-10 дней. В дальнейшем необходимо наблюдение для выявления возможных осложнений (поздние аллергические реакции, миокардит, гломерулонефрит и т. д.) и их своевременного лечения.
Прогноз и профилактика
Анафилактический шок — первая помощь
Анафилаксия, или иными словами анафилактический шок, является очень опасным для жизни аллергическим проявлением.
Как протекает анафилаксия
В случае, когда аллерген попадает в организм, то иммунитет начинает выработку иммуноглобулинов. У организма повышается чувствительность к воздействию к чужеродных веществ, аллергенам, которая проявляется в виде отеков, зуда, понижения давления.
Когда человеческий организм второй раз встречается с аллергеном, то уже может возникнуть анафилактический шок. Иммуноглобулины распознают чужеродное вещество (аллерген), и медиаторы вбрасываются иммунными клетками в большом количестве, что служит причиной аллергического проявления уже осязаемого человеком.
В случае отсутствия квалифицированной медицинской помощи может произойти летальный исход.
Из-за чего случается анафилактический шок
Любое вещество может стать аллергеном. Аллергические реакции накапливаются в организме и расширяется спектр активных кампонетов. Если уже были проявления аллергии, то необходим аллерголог иммунолог, чтобы предотвратить неожиданные и печальные последствия в ближайшем будущем.
Вызвать реакцию могут:
Медикаменты
В мясных продуктах могут содержаться миорелаксанты и вызывать реакцию.
Укусы насекомых. В случае, если человека покусали такие насекомые, как осы, пчёлы, то может произойти анафилактический шок.
Продукты питания. К наиболее аллергенным относятся цитрусовые, молоко, морепродукты, орехи, разного рода пищевые добавки.
Пыльца. Пыльца цветов или трав может вызвать анафилаксию.
Гельминты. Паразитарные болезни зачастую становятся причиной аллергической реакции вызванной продуктами жизнедеятельности гельминтов.
Слишком насыщенная работа мышц. Тяжелые спортивные тренировки могут вызвать анафилаксию. Особенно в сочетании с применением разного рода лекарственных препаратов.
Симптомы анафилаксии
Когда аллерген попадает в человеческий организм, реакция может быть моментальной, либо может наступить в течение нескольких минут.
Тяжесть реакции зависит от времени её возникновения после контакта с аллергеном. Чем скорее начало, тем тяжелее будет происходить сама реакция.
Первые симптомы:
Анафилаксия может развиваться по-разному:
Количество полученных организмом аллергенов не имеет значения. Тяжелая реакция может быть вызвана даже малыми дозами.
Первая помощь при анафилаксии
В такой тяжёлой ситуации может помочь только моментальная квалифицированная медицинская помощь. Это может спасти человеку жизнь.
Алгоритм действий
Если у человека бывали раньше случаи анафилактического шока, у него всегда с собой должна быть шприц-ручка, содержащая одноразовую дозу адреналина.
В медицинском центре «Гераци», работает аллерголог-иммунолог, который поможет выяснить причины Ваших аллергических реакций и поможет предотвратить анафилактический шок. Он даст все необходимые рекомендации и план лечения. У нас можно сдать все анализы на аллергены. Ведет прием врач на дому и в клинике (на Западном и в «Александровке»).Стоимость на услуги медицинского центра можно посмотреть в разделе “Прайс” или обратившись по телефону круглосуточной горячей линии +7 (863) 320-19-87.
Смотрите полезное видео
Анафилактический шок, вызванный патологической реакцией на пищу (T78.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включены следующие клинические понятия:
— анафилактическая реакция на пищу;
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Не существует единой классификации, охватывающей все проявления анафилактических реакций по форме и тяжести в совокупности с механизмами их реализации и триггерами. Приводимый ниже перечень разновидностей анафилаксии не может считаться полноценной или общепринятой классификацией, не может быть целиком отнесен к данной подрубрике и приводится исключительно в образовательных целях. Многие из терминов утратили (или не имеют) клиническое значение, признаются не всеми врачебными сообществами, но могут встречаться в различных текстах.
II. Классификация анафилактических и анафилактоидных реакций
1. Анафилактические реакции:
— опосредованные IgE;
— опосредованные IgG;
— опосредованные IgE и физической нагрузкой.
2. Анафилактоидные реакции:
— опосредованные прямым выделением медиаторов;
— под действием лекарственных средств;
— под действием пищи;
— при в/в введении иммунных сывороток (антитимоцитарный иммуноглобулин, антилимфоцитарный иммуноглобулин);
— опосредованные цитотоксическими антителами (при переливании крови);
— к эритроцитам;
— к лейкоцитам;
— опосредованные рентгеноконтрастными веществами.
3. Реакции, вызванные применением аспирина и других НПВС.
4. Идиопатические реакции.
III. В клинике описываются следующие типы (формы) анафилаксии:
1. Иммунологически IgE-опосредованные реакции.
2. Иммунологические реакции на аспирин, НПВС и ингибиторы АПФ. Выделены в отдельную группу поскольку сочетают в себе проявления IgE-опосредованных и IgE-независимых реакций. В прошлом были определены как IgE-независимые, но последние исследования показывают, что именно при анафилактическом шоке реализуются в основном IgE-опосредованные механизмы.
3. Иммунологически IgE-независимые реакции (в том числе IgG- опосредованные).
4. Не иммунологические реакции.
5. Идиопатическая анафилаксия. Является синдромом рецидивирующей анафилаксии, при которой триггеры не могут быть определены, несмотря на исчерпывающий поиск. Этот рецидивирующий синдром следует отличать от единичного эпизода анафилаксии, для которого этиология может быть определена нечетко (до 25% всех случаев анафилаксии).
Идиопатическая анафилаксия может быть определена как совокупная последовательность нечастых (
Этиология и патогенез
Общая информация
Анафилаксия, связанная с пищей, реализуется почти всегда как IgE-опосредованная. Участие других иммуноглобулинов (например, некоторых подклассов IgG) обсуждается. Клетками-мишенями являются тучные клетки (в тканях), базофилы (в периферической крови) и некоторые другие клетки с наличием определенных типов рецепторов.
Главными мишенями являются, по-видимому, именно тучные клетки. Вероятно это объясняет превалирование респираторных расстройств и минимальные гемодинамические изменения в клинике анафилаксии, связанной с пищей («шок без шока»).
Этиология
Применительно к данной подрубрике основными этиологическими факторами являются продукты питания. Распространенность тех или иных аллергенов существенно разнится по странам и регионам и связана с преобладанием той или иной пищи.
Аллергия на арахис, орехи, рыбу и моллюски чаще встречается у взрослых. Даже минимальное количество (100 мг) белка арахиса способно вызвать анафилаксию. С арахисом также связаны наиболее тяжелые случаи анафилаксии и наибольшее количество случаев перекрестной аллергии.
У детей, наиболее распространенными пищевыми аллергенами являются молочные продукты (19%-9%), арахис (9%-6%), орехи (9%-19%), яйца (5%-22%), моллюски (4%-17%), а также фрукты и овощи (9%).
Перекрестная аллергия (кросс-аллергия)
Иногда, пациент, имеющий аллергию на один продукт, также может реагировать на другие вещества (не только продукты).
Типичные примеры:
— аллергия на арахис: кросс-аллергия на соевые бобы, зеленую фасоль и горох;
— аллергия на пшеницу: кросс-аллергия на рожь;
— аллергия на коровье молоко: кросс-аллергия на козье молоко;
— аллергия на пыльцу: кросс-аллергия на разнообразные продукты, такие как орехи, зеленые яблоки, персики и миндаль;
— аллергия на яйца: кросс-аллергия на медицинские препараты, содержащие яичный белок (вакцины);
— аллергия на мясо: кросс-аллергия на продукты, содержащие животный желатин;
— аллергия на киви, бананы, другие тропические фрукты: кросс-аллергия на латекс (медицинские и иные изделия из латекса).
Зависимость пищевых аллергенов от метода обработки пищи
Самые известные пищевые аллергены являются белками, которые устойчивы к термической обработке и ферментативному расщеплению. Однако аллергенность пищевых белков все-таки может быть изменена пропорционально степени ферментативного расщепления и тепловой обработки в большую (для арахиса и орехов) или меньшую (для молока, яиц, злаков) сторону.
Food-dependent, exercise-induced anaphylaxis (FD-EIAn или FDEIA)
Отдельной разновидностью анафилаксии, вызванной физической нагрузкой, является пищевая анафилаксия, которая развивается только тогда, когда физическая активность происходит в течение нескольких часов после приема определенной пищи (FDEIA).
Ни прием пищи, ни физическая активность сами по себе не вызывают анафилаксии.
Продукты, наиболее часто ассоциированные с вызванной физической нагрузкой анафилаксией, включают в себя: пшеницу, моллюски, томаты, арахис и кукурузу. Однако, как сообщается, подобная анафилаксия может быть связана с широким ассортиментом продуктов. Описаны случаи, связанные с фруктами, семенами, молоком, соей, салатом, горохом, фасолью, рисом и различными мясными продуктами. Один случай описывает пациента, симптомы анафилаксии у которого провоцировались только после одновременного приема 2 продуктов (пшеницы и маринованной сливы) перед тренировкой.
В неспецифической форме этот вид анафилаксии индуцируется употреблением любой пищи перед тренировкой.
Распространенность этой разновидности анафилаксии невелика (менее 0,1 % среди всех причин анафилаксии) и ее случаи описаны в основном в Японии.
Дозозависимость. До сих пор нет однозначного ответа на вопрос коррелирует ли количество пищи, вызывая аллергическую реакцию, с тяжестью самой реакции.
Эпидемиология
Возраст: преимущественно дети и молодые люди
Признак распространенности: Редко
Возраст. Преимущественно детский и молодой. По некоторым данным, более 50% пищевой анафилаксии приходится на детский возраст, по другим данным этот процент еще выше.
Факторы и группы риска
— детский и молодой возраст;
— бронхиальная астма;
— атопический дерматит;
— аллергический ринит;
— менструация;
— физические нагрузки;
— прием алкоголя с пищей;
— острые заболевания.
Факторы, которые могут увеличить тяжесть анафилаксии, связанной с пищевыми продуктами, или уменьшить эффективность адреналина:
— острые инфекции;
— лекарства (бета-адреноблокаторы, ингибиторы АПФ, аспирин);
— алкоголизм;
— сердечно-сосудистые заболевания.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
I. Анафилаксия
Анафилаксия может проявляться группами симптомов, многие из которых изначально могут быть отнесены к другим заболеваниям. Некоторые симптомы могут превалировать в клинике или развиваться быстрее остальных.
Согласно критериям Всемирной аллергологической организации (2011 г., с обновлениями от 2012 г., 2013 г.), анафилаксия наиболее вероятна, если состояние соответствует хотя бы одному из критериев, приведенных ниже:
3. Артериальная гипотензия, возникшая после контакта с известным для пациента аллергеном, при условии острого возникновения и течения процесса:
3.1 Младенцы и дети: низкое систолическое артериальное давление (исходя из возрастных норм) или снижение систолического артериального давления более чем на 30% от исходного.
3.2 Взрослые: систолическое артериальное давление менее 90 мм.рт.ст. или снижение систолического артериального давления более чем на 30% от обычного (рабочего).
II. Анафилактический шок
Примечания
1. Низкое артериальное давление у детей определяется как:
— систолическое артериальное давление менее 70 мм рт.ст для детей в возрасте от 1 месяца до 1 года;
— менее чем 70 мм рт. ст. + 2 * возраст в годах, для детей в возрасте 1-10 лет;
— менее чем 90 мм рт.ст. для детей в возрасте 11-17 лет.
5. К прочим признакам у взрослых относятся металлический привкус во рту и страх смерти.
Диагностика
Пульсоксиметрия
Низкие значения SpO2 свидетельствуют о гипоксемии, что в случае АШ, как правило, предшествует остановке сердца.
Артериальная гипоксемия может наблюдаться при других сходных состояниях (например бронхиальная астма или стенозирующий ларингит), поэтому должна оцениваться в комплексе с другими анамнестическими, клиническими и инструментальными данными.
Обзорная рентгенография грудной клетки показана при стабилизации состояния для дифференциальной диагностики и при наличии аускультативных признаков патологии легких. Желательно выполнение снимков на месте.
Лабораторная диагностика
Общие положения. Не существует никаких специфических тестов, подтверждающих пищевую анафилаксию. Существующие методы или дороги и/или длительны и/или ненадежны.
1. Альфа-триптаза, бета-триптаза и их соотношение. Применительно к пищевой анафилаксии показатели повышенного уровня триптазы в крови не являются надежным маркером.
5. Гистаминовые и лейкотриеновые тесты. Измерение высвобождения гистамина и лейкотриенов из базофилов после инкубации с аллергеном является ценным исследовательским методом диагностики аллергии in vitro, хотя данный метод используется лишь в некоторых крупных специализированных центрах.
Большое количество стандартизированных диагностических аллергенов позволяет провести своевременную и точную диагностику аллергии к широкому спектру веществ.
Если клинически аллерген даже не предполагается, и исследование проводится как скрининговое, прогностическая ценность, с учетом возможных перекрестных реакций, не превышает 51-53% при максимальном наборе стандартизированных антигенов при первой пробе.
Дифференциальный диагноз
Анафилаксия может начаться с относительно мягких проявлений и быстро прогрессировать до угрожающей жизни дыхательной или сердечно-сосудистой недостаточности.
Отсрочка в установлении диагноза и начале терапии до развития полиорганных проявлений анафилаксии рискованна, потому что тяжесть реакции трудно или невозможно предсказать в момент появления первых симптомов.
Дифференциальную диагностику следует проводить:
1. Все шоковые состояния другой природы:
— септический шок;
— кардиогенный шок;
— травматический шок.
3. С местными аллергическими реакциями, аллергическими реакциями малой степени выраженности, аллергическими процессами, поражающими одну из систем:
— крапивница;
— отек Квинке;
— аллергические поражения желудочно-кишечного тракта;
— бронхиальная астма.
4. Заболевания с одним или более сходными симптомами;
— острый инфаркт миокарда;
— инсульт;
— ТЭЛА;
— перфорация желудочно-кишечного тракта;
— острая кишечная непроходимость;
— истерия (истерический комок в горле);
— злокачественный карциноидный синдром;
— феохромоцитома;
— медуллярная карцинома щитовидной железы;
— отравление (например, глутаматом натрия, рыбой скумбриевых пород);
— инородное тело дыхательных путей (особенно у детей);
— синдром капиллярной утечки.
Осложнения
Осложнения при анафилаксии и анафилактическом шоке следует подразделять на осложнения собственно заболеваний и осложнения лечения.
При лечении анафилактического шока следует всегда быть готовым к проведению немедленной сердечно-легочной реанимации по стандартным алгоритмам ALS/ACLS.
Лечение
1. Состояние относится к смертельно опасным. Помощь должна оказываться любым медицинским работником как можно быстрее. Больные, имеющие автоинжектор, должны уметь им пользоваться. Непрофессиональные спасатели и медперсонал должны быть обучены действиям при анафилаксии. Максимально быстро выполненный алгоритм оказания помощи существенно снижает смертность.
— оборудования и доступных препаратов.
4. Общие принципы ALS/ACLS применимы как при оценке пациента (ABCDE), так и при сердечно-легочной реанимации, необходимой в случае прекращения кровообращения на фоне анафилактического шока (АШ).
II. Общие принципы и подходы к терапии
1. Нефармакологические подходы включают:
2. Фармакологическая терапия:
— адренергические агенты (адреналин, эпинефрин);
— антигистаминные (димедрол);
— блокаторы Н2-рецепторов (циметидин, ранитидин, фамотидин);
— бронходилататоры (альбутерол);
— системные ГКС (преднизон, метилпреднизолон);
— глюкагон;
— вазпрессоры (допамин).
3. Хирургические методы. Крикотиреотомия (крикоконикотомия) с последующей высокочастотной искусственной вентиляцией, если оротрахеальная интубация затруднительна или невозможна.
III. Алгоритм проведения неотложных мероприятий несколько отличается в руководствах различных стран. Ниже приводится модель управления, основанная на «World Allergy Organization anaphylaxis guidelines 2011»
Первая линия терапии
1. Оценить состояние (ABCDE).
2. Вызвать помощь и прекратить воздействие потенциального аллергена. Прекратить введение всех препаратов. При анестезии перейти на другой вид пособия (например, ингаляционная анестезия). Удаление жала и/или насекомого (не должно приводить к задержке введения адреналина). Не стоит вызывать рвоту или промывать желудок при подозрении на пищевую анафилаксию.
4. Уложить пациента и приподнять ноги. Беременные укладываются только на левый бок. Поднятие ног может улучшить перфузию и распространение адреналина, уменьшить гипоперфузию центральной нервной системы и миокарда, стабилизировать возврат и сердечный выброс, а также привести к большему наполнению периферических вен, что улучшает возможность последующей венепункции.
Лежачий пациент более «удобен» для других различных манипуляций (перевод в безопасное положение при рвоте, для защиты дыхательных путей при потере сознания, интубации трахеи и других манипуляциях).
Пациент в лежачем положении на каталке с ограничителями или на полу требует меньшего контроля со стороны персонала для предотвращения его падения (при оказании помощи одним медработником).
Если сознание пациента сохранено и он может сидеть без посторонней помощи (сидячее положение является наиболее комфортным, например, при превалировании респираторных симптомов), артериальное давление не снижено, признаки церебральной ишемии отсутствуют, имеет смысл поддерживать пациента в этом положении до введения адреналина. В дальнейшем, ориентируясь по клинике, он может быть аккуратно переведен в максимально комфортное для него положение. В любом случае перевод пациента из лежачего положения в сидячее не рекомендуется в связи с большим количеством неблагоприятных (смертельных) последствий.
Вторая линия терапии
5. Подача 100% кислорода.
6. Венепункция или обеспечение внутрикостного доступа с началом инфузии 0,9% раствора натрия хлорида.
В первые 5-10 минут темп для взрослых 5-10 мл/кг/мин., затем темп может быть изменен, исходя из оценки гемодинамики. Суммарный объем инфузии в случаях стойкого АШ может доходить до 1000-2000 мл.
Катеризация центральной вены на первых этапах обычно ведет к неоправданной потере времени и может быть предпринята только если венепункция и/или внутрикостный доступ невозможны/хронически неудачны и имеется достаточно свободного персонала, чтобы без потерь продолжать дальнейшее адекватное ведение пациента.
В тяжелых случаях объем инфузии, определяемый индивидуально с учетом всех факторов, может доходить до 5 литров/сутки. Установка катера Свана-Ганца и инвазивный мониторинг гемодинамики безусловно показаны при ведении пациентов с резистентным к терапии АШ.
7. Ведение Н1- и Н2-блокаторов (показано при абдоминальных симптомах). Сочетание Н1- и Н2-блокаторов прогностически более благоприятно, чем изолированное применение одного из них. Не рекомендуется вводить Н1-блокаторы, влияющие на гемодинамику (например, пипольфен). Оптимальным выбором традиционно считается димедрол 1 мг и ранитидин 50 мг, что не исключает применения других препаратов этих же групп.
8. Системные ГКС. Вводятся болюсно. Рекомендуется гидрокортизон 200 мг или преднизолон (до 150 мг), метилпреднизолон (до 500 мг), дексаметазон (до 20 мг). Введение системных ГКС непосредственно не влияет на течение АШ, но вероятно предотвращает или уменьшает риск рецидива анафилаксии.
9. При неэффективности адреналина (например, у пациентов, длительно применявших бета-адреноблокаторы), брадикардии, стойкой артериальной гипотензии следует рассмотреть вопрос о применении глюкагона 50-150 мкг/кг в/в в течение минуты, затем 1-5 мг/час в/в инфузией при необходимости.
Также (по показаниям) может быть применен вазопрессин, хотя доказательства такого подхода ограничены (особенно при абдоминальном синдроме).
10. Другие вазопрессоры. Не имеется четких доказательств превосходства допамина, добутамина, норадреналина, фенилэфрина в сочетании с адреналином или применяемых отдельно перед применением только адреналина.
Рекомендуемая начальная доза и темп введения вазопрессоров стандартны и далее титруются в соответствии с клинической реакцией. Особенно показан данный подход к пациентом с приемом бета-адреноблокаторов в анамнезе.
11. При выраженном бронхоспазме ингаляционно могут быть применены альбутерол или адреналин в соответствующих дозах. Эффективность эуфиллина сомнительна, однако он традиционно применяется при стабильной гемодинамике путем в/в ведения.
12 Антихолинергические средства иногда необходимы у «бета-заблокированных» пациентов. Например, атропин для пациентов с постоянной брадикардией или у пациентов, ранее принимавших ипратропий, при устойчивом к адреналину и альбутеролу бронхоспазме.
IV. Примечания
1. Пациент определяется как ребенок согласно весу (менее 35-40 кг), но не согласно возрасту.
2. Ни одно из существующих рандомизированных контролируемых исследований (РКИ) по анафилаксии не свободно от методологических проблем, поэтому изложенный материал является неким «усредненным консенсусом» наиболее значимых источников.
В отдельных источниках приводятся данные и рекомендации, которые в деталях могут не совпадать с изложенным выше материалом. Как правило, они касаются следующих деталей:
2.1. Интервал между введениями адреналина (5 минут против 10-15 минут). Потребность во второй дозе адреналина определяется в первую очередь течением (клиникой) процесса. Минимально допустимым остается промежуток в 5 минут.
2.2. Очередность введения лекарств (например, системные ГКС вводятся перед антигистаминными препаратами, а не наоборот).
Препараты «второй линии» при наличии в/в доступа вводятся практически одномоментно. Разница в 60 секунд не играет существенной роли, если все предыдущие мероприятия уже выполнены в полном объеме.
2.3. Выбор среди препаратов одной и той же группы (например, гидрокортизон 200 мг предпочтительнее аналогичных расчетных доз метилпреднизолона или преднизона, или дексаметазона).
Не существует РКИ, однозначно доказывающих преимущества адекватно рассчитанных доз тех или иных системных ГКС при лечении АШ. Декларируемые преимущества того или иного системного ГКС являются экстраполяцией экспериментальных исследований или клинических исследований, выполненных по другому поводу, или ограниченного количества исследований, причем все они не свободны от методологических проблем или предпочтений авторов и врачебных сообществ.
Выбор конкретных системных ГКС, применяемых при лечении АШ, может также определяться их доступностью, коммерческими и другими факторами.
В любом случае лечение АШ носит системный характер и прогноз на первом этапе существенно не зависит от разновидности системных ГКС при условии адекватной эквивалентной дозы.
2.4. Сверхвысокие (пульс-терапия) или максимально допустимые терапевтические дозы системных ГКС.
Не существует явных доказательств преимущества сверхвысоких доз системных ГКС при лечении АШ, как не существует и доказательств обратного.
При отсутствии доказательств выбор первой дозы определяется национальными стандартами и личным убеждением врача, но, как минимум, должен соответствовать высшей разовой терапевтической дозе.
V. Отдельные группы пациентов
1. Беременность и роды. АШ во время беременности подвергает и мать, и ребенка повышенному риску смертельного исхода или гипоксической/ишемической энцефалопатии.
Во время первого, второго и третьего триместров потенциальные причины аналогичны таковым у небеременных женщин.
Во время схваток и родов анафилаксия обычно инициируется ятрогенными вмешательствами (например, применением окситоцина или антибиотиков, которые вводят матери для профилактики бета-гемолитической стрептококковой инфекции у новорожденных).
Описана анафилаксия на медицинский латекс.
В крайнем случае при упорной гипотонии и гипоксемии для спасения жизни плода может понадобиться выполнение кесарева сечения.
2. Дети.
2.1. Младенцы. Анафилаксия трудно распознается в младенческом возрасте, так как младенцы не могут описать свои симптомы. Некоторые из признаков анафилаксии являются вполне нормальными ежедневными проявлениями физиологии младенческого возраста (дисфония после плача, срыгивание после кормления и недержание мочи).
Следует оценивать артериальную гипотензию и тахикардию при подозрении на АШ с учетом возраста.
2.2. Подростки подвержены рецидивам анафилаксии из-за своего необдуманного, рискованного поведения в целом, не возможности/нежелания избегать выявленных или предполагаемых аллергенов и отсутствия навыков пользования автоинжектором.
2.3. Лечение.
2.3.1. Респираторные расстройства.
Для подачи увлажненного теплого кислорода предпочтительнее носовые канюли. Неинвазивная респираторная поддержка в режиме CPAP является первоначальным методом выбора, что не исключает проведения эндотрахеальной интубации и инвазивных методов искусственной вентиляции легких.
Ингаляции альбутерола (2,5-5 мг) и/или ипратропия бромида могут быть полезны при выраженном бронхоспазме, рефрактерном к адреналину.
Хотя комбинация ипратропия и альбутерола была эффективной в лечении бронхиальной астмы у детей, эта комбинация при анафилаксии не изучена.
Аэрозольный путь введения адреналина был использован для лечения стридора вторичного по отношению к отеку гортани, но не был изучен при анафилаксии.
2.3.3. Лечение гипотонии.
Пациенты, не реагирующие на позиционирование и адреналин, должны получать в/в введение кристаллоидов (Рингер-лактат или изотонический раствор натрия хлорида) в дозе 10-30 мл/кг в первый час (возможно болюсное введение).
При рефрактерном течении могут понадобиться более высокие дозы, вводимые под контролем гемодинамики, диуреза и лабораторных тестов.
Глюкагон может помочь при рефрактерном течении у пациентов, принимавших бета-блокаторы. У детей показано введение 20-30 мкг/кг (не более 1 мг/сут.) в/в в течение 5 минут, а затем в поддерживающая инфузия с титрованием до клинического эффекта с темпом 5-15 мкг/мин..
Пациенты, не реагирующие на инфузию, должны получать вазопресооры.
Эпинефрин или адреналин (0,1-1 мкг/кг/мин. в/в) следует рассматривать в качестве начального вазопрессора у детей. Дозы менее 0,3 мкг/кг/мин. будут иметь более выраженную β-адренергическую активность, в то время как α-адренергическая активность становится более выраженной при более высоких дозах.
Допамин (2-20 мкг/кг/мин. в/в) может быть использован в дополнение к адреналину. Увеличение α-активности наблюдалось при высоких дозах.
Норадреналин (0,1-2 мкг/кг/мин. в/в) является препаратом выбора у детей, не реагирующих на адреналин.
Доза хлорфенамина зависит от возраста:
— более 12 лет и взрослые: 10 мг в/м или в/в медленно;
— более 6-12 лет: 5 мг в/м или в/в медленно;
— более 6 месяцев-6 лет: 2,5 мг в/м или в/в медленно;
— менее 6 месяцев: 250 мкг/кг в/м или в/в медленно.
2.3.5. Кортикостероиды могут помочь уменьшить или предотвратить двухфазное течение анафилаксии. Выбор конкретного препарата определяется предпочтениями врача.
Нет опубликованных исследований, сравнивающих, например, дексаметазон с другими кортикостероидами при лечении анафилаксии. Однако, основываясь на его использовании при других аллергических состояниях, доза дексаметазона 0,15-0,6 мг/кг в/в была бы наиболее целесообразной.
Преднизолон рассчитывается как 2 мг/кг, прочие системные ГКС рассчитываются по эквивалентной дозе. Доза системного ГКС может быть повторена через 6 часов.
Доза гидрокортизона для взрослых и детей зависит от возраста:
— более 12 лет и взрослые: 200 мг в/м или в/в медленно;
— более 6-12 лет: 100 мг в/м или в/в медленно;
— более 6 месяцев-6 лет: 50 мг в/м или в/в медленно;
— менее 6 месяцев: 25 мг в/м или в/в медленно.
3. Пациенты среднего возраста и пожилые люди подвергаются повышенному риску тяжелой или смертельной анафилаксии из-за известных или субклинических сердечно-сосудистых заболеваний и препаратов, используемых для их лечения.
У пациентов с ишемической болезнью сердца количество и плотность тучных клеток в миокарде увеличиваются в его пораженных областях и в атеросклеротических бляшках. Во время анафилаксии гистамин, лейкотриены, PAF и другие медиаторы, высвобождаемые из тучных клеток миокарда, способствуют сужению и спазму коронарных артерий.
Анафилактический шок может проявиться у таких пациентов в виде острого коронарного синдрома (стенокардия, инфаркт миокарда, аритмии) как до, так и после инъекции адреналина.
VI. Дальнейшее ведение
В зависимости от тяжести реакции и с учетом вероятного бифазного течения анафилаксии (до 20% пациентов), после стабилизации состояния пациент должен наблюдаться и мониторироваться в течение 10-24 часов. Более длительное наблюдение показано при развитии осложнений, например, от адреналина (до 3 суток) и связано с мониторингом сердечной деятельности и проведением необходимых процедур по дифференциальной диагностике.
В зависимости от состояния пациента дальнейший курс антигистаминных, системных ГКС, бронхолитиков может быть продолжен их в/м, ингаляторным и пероральным введением.
Лечение (по показаниям) может быть дополнено седативными препаратами. Димедрол может быть заменен гидроксизином.
Терапия антигистаминными препаратами и системными ГКС может быть продолжена в домашних условиях еще 2-3 дня.
Прогноз
В связи с размытием понятия анафилаксия в клинической практике, истинные показатели стойких инвалидизирующих осложнений и смертности неизвестны, однако анафилаксия расценивается как потенциально смертельное состояние.
Хотя анафилаксия без гемодинамических нарушений считается болеt легким состоянием, чем анафилактический шок, известны случаи смерти от асфиксии при отсутствии значимых гемодинамических изменений.
Неблагоприятные признаки:
— астма;
— заболевания сердца;
— быстрое развитие клиники (особенно артериальной гипотензии);
— резистентность к терапии (адреналин, инфузия, бронхолитики);
— длительная предшествующая терапия бета-адреноблокаторами;
— бифазное течение;
— необученность медицинского персонала, самого пациента и его близких;
— задержка с оказанием помощи по любым другим причинам.
Госпитализация
Профилактика
Первичная профилактика
Никакие лабораторные методы и инструментальные исследования не могут достоверно указать на возможность развития анафилактического шока, если до этого не отмечалось эпизодов анафилаксии. Поэтому сбор анамнеза и качественное обследование пациента, которое выявляет значимые факторы риска, должны быть выполнены при любом рутинном обследовании, особенно если оно предшествует назначению лекарств или оперативному вмешательству.
Вторичная профилактика
Снижение летальности:
1. Пациенты с анафилаксией в анамнезе после выписки из больницы должны быть обучены пользованию автоинжектором, должны носить знак медицинской идентификации (medical identification tag) в виде браслета или ожерелья с указанием анафилаксии и ее причин. Обучаться оказанию первой помощи при анафилаксии должны также близкие пациента. В амбулаторной карте пациента должны быть сделаны соответствующие пометки.
2. Уменьшение летальности в ЛПУ зависит не от скорости работы реаниматологов, но от обучения всего медперсонала алгоритму оказания помощи при анафилаксии и доступности необходимых лекарств и оборудования.
Профилактика рецидивов:
2. Перспективные методы лечения включают в себя аллерген-специфические и неспецифические. Неспецифические методы лечения для анафилаксии, индуцируемой пищей, включают в себя моноклональные человеческие анти-IgE антитела, что увеличивает пороговую дозу, провоцирующую анафилаксию, например, у лиц с аллергией на арахис.
Аллерген-специфическая терапия включает в себя оральную, подъязычную и кожную иммунотерапию (десенсибилизацию) рекомбинантными белками.
3. Профилактическое назначение антигистаминных и системных ГКС у пациентов с эпизодами неясной анафилаксии в анамнезе перед плановым оперативным вмешательством никем не исследовалось. Выбор или отказ от назначения этих медикаментов остается прерогативой врача. Минимальный эффективный курс предположительно составляет 2-3 суток при приеме внутрь.