анафилактический шок на новокаин что делать
Неотложная медицина: аллергия на лекарства
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов, синтезом новых лекарств-ксенобиотиков на фоне эпидемии аллергических болезней в XXI в. [2].
Лекарственная аллергия может встречаться в любом возрасте, но чаще у пациентов от 20 до 50 лет и у женщин (65–75% случаев). У пациентов, страдающих какой-либо патологией, лекарственная аллергия возникает чаще, чем у здоровых людей, причем определенную роль играет форма заболевания (например: при гнойничковых заболеваниях кожи нередко наблюдаются реакции на йодиды, бромиды и половые гормоны; при рецидивирующем герпесе — на салицилаты; при заболеваниях системы крови — на барбитураты, препараты мышьяка, соли золота, салицилаты и сульфаниламиды; при инфекционном мононуклеозе — на ампициллин) [3]. Среди лекарственных средств, являющихся причиной аллергической реакции, чаще встречаются антибиотики (особенно пенициллинового ряда) — до 55%, нестероидные противовоспалительные средства (НПВС) — до 25%, сульфаниламиды — до 10%, местные анестетики — до 6%, йод- и бромсодержащие препараты — до 4%, вакцины и сыворотки — до 1,5%, препараты, влияющие преимущественно на тканевые процессы (витамины, ферменты и другие средства, влияющие на метаболизм), — до 8%, другие группы медикаментов — до 18% [4].
Истинная аллергическая реакция — это непереносимость лекарственных средств, обусловленная иммунными реакциями (табл. 1). Псевдоаллергические реакции на медикаменты по клинической картине сходны с истинной аллергией, но развиваются без участия иммунных механизмов (например, рентгеноконтрастные средства, полимиксины, местные анестетики и другие разные лекарственные средства могут напрямую стимулировать высвобождение медиаторов тучными клетками). Нередко на одно лекарственное средство возникают аллергические реакции разных типов (комбинированная сенсибилизация) [5].
Для диагностики лекарственной аллергии важно правильно собрать анамнез. Необходимо выяснить, какие лекарственные средства пациент принимал до появления аллергической реакции. При этом учитывают все лекарства (в том числе и ранее применявшиеся и не вызывавшие нежелательных реакций), а также продолжительность их приема, пути введения. Уточняется время, прошедшее между приемом лекарственного средства и развитием реакции. Выясняется наличие сопутствующих аллергических заболеваний, предшествующих аллергических реакций на лекарства, пищевые продукты и другое. Обращают внимание на отягощенный семейный аллергологический анамнез и сопутствующие заболевания пациента, которые могут иметь значение в формировании истинной или псевдоаллергической реакции на медикаменты.
Среди всех форм лекарственной аллергии особую роль играют острые аллергические заболевания (ОАЗ), так как они характеризуются быстрым непредсказуемым течением, риском развития жизнеугрожающих состояний (летальный исход при анафилактическом шоке колеблется от 1 до 6%) и требуют оказания неотложной терапии. При появлении признаков аллергии больные, как правило, обращаются в скорую медицинскую помощь (СМП). В настоящее время отмечается рост вызовов бригад СМП по поводу ОАЗ [6].
По прогнозу и риску развития жизнеугрожающих состояний ОАЗ подразделяются на легкие (аллергический ринит, аллергический конъюнктивит, локализованная крапивница) и тяжелые (генерализованная крапивница, отек Квинке, анафилактический шок).
Неотложная терапия острых аллергических заболеваний (рис. 1):
В настоящей статье анализируются данные многоцентрового рандомизированного исследования больных ОАЗ на догоспитальном этапе (СМП), проведенного в 17 городах России и Казахстана (Владикавказ, Ессентуки, Железногорск, Кимры, Кисловодск, Кокшетау, Курск, Москва, Нефтеюганск, Норильск, Одинцово, Орджоникидзе, Пермь, Пятигорск, Северодвинск, Тверь, Усть-Илимск) и ретроспективного клинического исследования лечения больных ОАЗ в стационарах Москвы и Кокшетау.
Объектом исследования были больные ОАЗ, обратившиеся на СМП (n = 911) и госпитализированные в стационар (n = 293). На догоспитальном этапе лекарственная аллергия отмечалась у 181 (19,9%) пациента, в стационаре — у 95 (32,4%). Характеристика пациентов с лекарственной аллергией, принявших участие в исследовании, представлена в таблице 2.
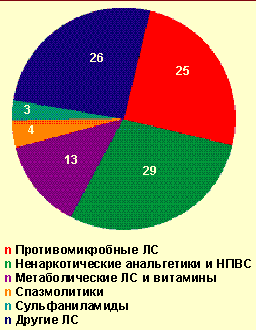 |
| Рисунок 2. Лекарственные средства, вызвавшие легкие острые аллергические заболевания на догоспитальном этапе, % |
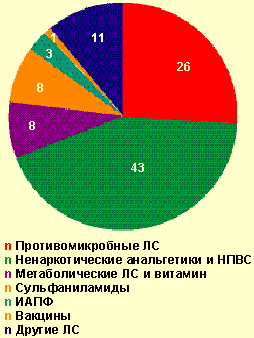 |
| Рисунок 3. Лекарственные средства, вызвавшие тяжелые острые аллергические заболевания на догоспитальном этапе, % |
Из общего числа больных, госпитализированных по поводу тяжелого ОАЗ, лекарственная аллергия встретилась в 32,4% случаев. В стационаре генерализованная крапивница отмечалась в 33,7% случаев, отек Квинке — 34,7%, сочетание генерализованной крапивницы с отеком Квинке — 23,2%, анафилактический шок — 8,4%. Причинами анафилактического шока у госпитализированных больных (8 случаев) были следующие медикаменты: ампициллин (в/м), ципрофлоксацин (цифран, табл.), левамизол (декарис, табл.), стоматологический анестетик (неуточненный), анальгин (табл.), аскорбиновая кислота (табл.), но-шпа (в/м), эуфиллин (в/в). Тяжелая лекарственная аллергия вызывалась ненаркотическими анальгетиками и НПВС в 34,7% случаев (анальгин, аспирин, цитрамон и др.), антимикробными препаратами — в 22,1% (из них пенициллинового ряда — 28,6%) и другими медикаментами (рис. 4). Медиана длительности купирования всех проявлений лекарственной аллергии составила 3 дня [min, max, 25%, 75% — 0,3; 17; 2; 6], однако 6 пациентов (6,3%) были выписаны с остаточными явлениями (бледная сыпь, кожный зуд). Длительность стационарного лечения больных тяжелой лекарственной аллергией составила медиану 7 дней [min, max, 25%, 75% — 1; 29; 4; 9], а пациентов с тяжелыми ОАЗ, вызванными другими причинами, — 6 [1; 19; 4; 9] соответственно. Выявленные различия статистически недостоверны (p > 0,05), но значимы на практике.
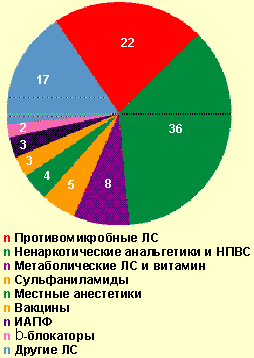 |
| Рисунок 4. Лекарственные средства, вызвавшие тяжелые острые аллергические заболевания в стационаре, % |
Из всего вышесказанного можно сделать вывод, что наиболее часто причиной развития острой лекарственной аллергии становятся самые распространенные фармакологические препараты (ненаркотические анальгетики и НПВС — у каждого третьего больного, антибиотики — у каждого четвертого), причем у половины пациентов развиваются тяжелые острые аллергические заболевания (генерализованная крапивница, отек Квинке, анафилактический шок).
Таким образом, аллергия на лекарства играет существенную роль в структуре причин острых аллергических заболеваний на догоспитальном и госпитальном этапах и представляет собой актуальную медико-социальную проблему.
Литература
А. В. Дадыкина, кандидат медицинских наук
А. Л. Верткин, профессор, доктор медицинских наук
К. К. Турлубеков, кандидат медицинских наук
ННПОСМП, МГМСУ, Москва
Университет
Олег Прасмыцкий, заведующий кафедрой анестезиологии и реаниматологии БГМУ, кандидат мед. наук, доцент;
Игорь Ялонецкий, ассистент.
Реакции могут быть псевдоаллергической природы или вызываться непереносимостью препарата. Британское общество аллергии и клинической иммунологии (BSACI) определяет лекарственную аллергию как неблагоприятные реакции на лексредства с установленным иммунологическим механизмом. Без специального расследования не всегда удается выяснить, является ли аллергия причиной нежелательной реакции на применение фармацевтического препарата.
Развитию медикаментозной сенсибилизации способствует повторное применение одних и тех же или близких по химической структуре и антигенным свойствам лексредств. Даже у детей, ранее не получавших их, возможны аллергические реакции — в результате попадания в организм через плаценту или молоко матери (скрытая сенсибилизация). Сенсибилизация к медицинским препаратам может сохраняться длительное время и, как правило, является поливалентной.
Международное исследование (ISAAC) показало, что частота встречаемости аллергических реакций составляет 20–25% в популяции, а в последние 25 лет она возросла втрое. Важнейшим фактором риска развития аллергических реакций многие исследователи считают наследственную предрасположенность. Однако изменения в геноме человека не могут происходить так быстро, как увеличивается частота встречаемости аллергических состояний. Этот рост, вероятно, обусловлен промышленным производством, экологической обстановкой, введением синтетических компонентов в продукты питания, применением удобрений и пестицидов, лексредств, нездоровым образом жизни (гиподинамия, ожирение и т. д.).
С ростом частоты аллергических реакций повышается и частота анафилаксии — немедленной жизнеугрожающей реакции гиперчувствительности, обусловленной взаимодействием антигена с иммуноглобулином Е, что в конечном итоге приводит к системным проявлениям (кожным, респираторным, сердечно-сосудистым, желудочно-кишечным).
Вследствие сходства клинических проявлений и принципов терапии Европейская академия аллергологии и клинической иммунологии рекомендует применять термин «анафилаксия» вне зависимости от механизма развития гиперчувствительности.
НАИБОЛЕЕ ГРОЗНЫЙ вариант анафилаксии — анафилактический шок (АШ). Это обусловленная иммунным ответом сенсибилизированного организма остро развивающаяся критическая дисфункция кровообращения, приводящая к недостаточной тканевой перфузии, снижению доставки кислорода и питательных субстратов к тканям, что не соответствует их потребностям для поддержания аэробного метаболизма и приводит к синдрому полиорганной недостаточности и смерти. Согласно международным рекомендациям Всемирной аллергологической организации АШ принято называть анафилаксию, сопровождающуюся выраженными нарушениями кровообращения, когда систолическое АД снижается ниже 90 мм рт. ст. или на 30% от исходного уровня, что приводит к гипоксии во всех жизненно важных органах. Следует помнить, что для детей характерны более низкие показатели АД: от 1 месяца до 1 года — менее 70 мм рт. ст.; от 1 года до 10 лет — менее суммы удвоенного возраста и 70 мм рт. ст. Первым признаком гипотонии у детей может быть быстро нарастающая тахикардия.
КЛИНИЧЕСКИ АШ проявляется рядом симптомов и синдромов.
1. Гемодинамические расстройства. Из-за уменьшения венозного возврата критически падает АД, начинается тахикардия и нарушается сознание.
2. В результате действия БАВ и экстравазации жидкости из сосудистого русла развиваются бронхоспазм, ларингоспазм и отек гортани, которые приводят к диспноэ.
3. Со стороны кожи и слизистых наблюдаются покалывания, ощущения теплоты (часто это первые предвестники АШ), гиперемия, зуд, крапивница, отек Квинке. При выраженной клинической картине — похолодание конечностей, мраморность или бледно-цианотичный оттенок кожных покровов, положительный симптом бледного пятна (более 5 секунд).
4. Возможны боли в спине, тошнота, рвота, диарея.
5. Со стороны ЦНС — острая головная боль, головокружение, чувство страха, сильная слабость.
6. Самым опасным проявлением и осложнением анафилаксии является гипотензия, которая может варьировать от незначительного снижения АД до тяжелого шока с нарушением сознания.
При определении степени тяжести АШ рекомендуют пользоваться данными, приведенными в таблице.
В клинической практике выделяют пять вариантов течения АШ.
1. Острое злокачественное течение. Этот вариант чаще встречается у пациентов с типичным АШ. Пациент часто не успевает высказать жалобы. Коллапс развивается за 3–30 мин. Нарастают признаки ОДН. Из-за неэффективности кровообращения кожно-вегетативные проявления не характерны. Сыпь может возникнуть уже после восстановления кровообращения. Вероятны резистентность к противошоковой терапии и нарастание отека легких. Часто диагноз устанавливается ретроспективно.
2. Острое доброкачественное течение. При этом варианте отмечаются оглушение, умеренное нарушение функций дыхания и кровообращения. Противошоковая терапия высокоэффективна.
3. Затяжное течение. Выявляется при проведении противошоковой терапии типичного АШ, к которой у пациента отмечается устойчивость, что способствует развитию синдрома полиорганной недостаточности (СПОН). Пациенты нуждаются в комплексном лечении.
4. Абортивное течение. Наиболее благоприятный вариант. Симптомы типичного шока легко купируются (как правило, без применения лексредств).
5. Рецидивирующее течение. При повторном развитии шокового состояния через 4–5 часов (описаны случаи рецидива через 10 суток) после первичного купирования симптомов. Рецидивы могут протекать более остро и тяжело, есть вероятность большей резистентности к противошоковой терапии, чем при первичном шоке. Такой вариант АШ может наблюдаться при приеме пролонгированных препаратов.
Ряд авторов выделяет молниеносный, отсроченный (20–30 мин) и продленный (24–48 ч) варианты течения АШ.
На фоне АШ у пациентов могут отмечаться следующие осложнения: инфаркт миокарда, нарушения мозгового кровообращения, гепатит, нефрит, полиневрит, энцефаломиелит, аллергический миокардит. А механическая асфиксия, острая сердечно-сосудистая недостаточность, отек и дислокация головного мозга, отек легких, острая левожелудочковая недостаточность выступают как непосредственные причины смерти.
Диагностируется эта патология преимущественно по клинической симптоматике и эффективности интенсивной терапии. Рутинные лабораторные исследования не имеют специфических проявлений и не играют особого значения. Целесообразно экстренное определение уровня сывороточной триптазы (через 1–4 ч после возникновения анафилактической реакции) — значимое повышение (более 25 мкг/л) с большой вероятностью указывает на анафилаксию. Забор крови необходимо осуществить однократно (через 1–2 ч после возникновения симптомов) или трехкратно (в идеале): так быстро, как возможно; через 1–2 ч; через 24 ч после начала симптомов или при выписке (для определения фонового уровня триптазы, т. к. у некоторых людей она исходно повышена).
У пациентов с АШ должен быть налажен мониторинг, включающий не менее 1 канала ЭКГ, неинвазивного АД, ЧСС, частоты дыхания, температуры тела, диуреза, суточного баланса жидкости. Дополнительно (по показаниям и возможностям) — пульсоксиметрия, капнометрия и капнография, инвазивное давление крови (АД, ЦВД, ДЗЛА, давление в полостях сердца).
Сроки начала интенсивной терапии АШ коррелируют с летальностью.
Таблица. Степени тяжести анафилактического шока
| Критерий/Степень | Первая | Вторая | Третья | Четвертая |
| Артериальное давление | Ниже нормы на 30–40 мм рт. ст. (норма 110–120/ 70–90 мм рт. ст.) | 90–60/40 мм рт. ст. и ниже | Систолическое 60–40 мм рт. ст., диастолическое может не определяться | Не определяется |
| Сознание | В сознании, беспокойство, возбуждение, страх смерти | Оглушенность, возможна потеря сознания | Возможна потеря сознания | Немедленная потеря сознания |
| Эффект от противошоковой терапии | Хороший | Хороший | Лечение малоэффективно | Практически отсутствует |
ДОВРАЧЕБНАЯ помощь:
1) устранить причину — прекратить поступление аллергена, спровоцировавшего реакцию. Если анафилаксия вызвана внутривенным введением лексредства, то категорически не рекомендуется удалять иглу из вены (это может затруднить оказание медпомощи при выраженной гипотензии);
2) незамедлительно позвать на помощь, уложить пациента на твердую горизонтальную поверхность в положение с приподнятыми ногами, что поможет увеличить венозный возврат и затормозит падение АД на некоторое время;
3) обеспечить доступ свежего воздуха, оксигенотерапию;
4) при необходимости незамедлительно провести СЛР — непрямой массаж сердца и искусственное дыхание (30 компрессий грудной клетки на глубину 5–6 см — два вдоха), обеспечивая при этом 100–120 массажных движений в минуту (у детей — 100 на глубину 5 см).
ПЕРВАЯ ВРАЧЕБНАЯ
помощь должна дополнительно включать:
1) обеспечение венозного доступа катетером большого диаметра, в последующем возможна установка центрального венозного катетера;
2) введение эпинефрина (адреналина);
3) начало внутривенной инфузии кристаллоидными растворами;
4) интенсивную терапию СПОН.
В виде 0,1% раствора при стабильной гемодинамике вводится подкожно (взрослым — 0,3–0,5 мл, детям — 0,01 мл/кг), при необходимости может быть введен повторно через 10–15 минут. При гипотензии, угрожающем состоянии 0,1% адреналин вводится внутривенно в виде болюса 0,1–0,5 мг или в виде инфузии 1–4 мкг/мин взрослым, 0,1 мкг/кг/мин детям. Допустимо внутримышечное введение в середину переднелатеральной поверхности бедра 1–2 мл 0,1% раствора адреналина в дозе 0,2–0,5 мг взрослым и 0,01 мг/кг детям, но не более 0,3 мг. По показаниям в последующем взрослым обеспечивают титрование адреналина в дозе 0,02–0,2 мкг/кг/мин.
Замена адреналина норадреналином нецелесообразна ввиду менее выраженного β-адреномиметического эффекта.
Эфедрин первоначально использовать не следует: его эффекты развиваются медленнее и при повторных введениях ослабевают.
Мезатон не является катехоламином, не имеет β-адреномиметического эффекта и может вызвать рефлекторную брадикардию, а также снижение сердечного выброса.
Добутамин не влияет на α-адрено-рецепторы, что исключает его применение при АШ.
Допамин (дофамин) может применяться в комплексной интенсивной терапии АШ только после восстановления ОЦК в дозе 3–7 мкг/кг/мин. При введении высоких доз у него преобладают α-стимулирующие эффекты с нарастанием ЧСС и постнагрузки, а СВ снижается.
При бронхоспазме, не отвечающем на введение адреналина, надо назначить сальбутамол 100 мкг дозирующий аэрозольный ингалятор (1–2 дозы) или через небулайзер 2,5 мкг/3 мл. При стридоре — ингаляция будесонида (1–2 вдоха).
Если требуется — обеспечить проходимость дыхательных путей и адекватную вентиляцию легких (ИВЛ).
Глюкокортикостероиды назначаются для предотвращения поздних симптомов анафилаксии внутривенно — преднизолон 90–120 мг (детям 2–5 мг/кг). Глюкокортикостероиды — только после введения адреналина!
Целесообразность назначения антигистаминных средств обсуждается, т. к. глюкокортикостероиды действуют на все три фазы аллергического процесса, т. е. оказывают антигистаминный эффект. Согласно действующим отечественным протоколам, антигистаминные препараты назначают внутривенно следующим образом:
H1-блокаторы (дифенгидрамин) — до 1–2 мг/кг через каждые 4–6 ч;
H2-блокаторы (циметидин) — 300 мг (5–10 мг/кг) каждые 6–12 ч или ранитидин 50 мг (0,33–0,66 мг/кг) каждые 8 ч.
После стабилизации состояния пациент должен быть доставлен в отделение интенсивной терапии, где ИТ и наблюдение проводятся не менее суток.
Инфузионная терапия для поддержания адекватного уровня кровообращения обеспечивается растворами кристаллоидов. Для этой цели предпочтительнее использовать 0,9% раствор хлорида натрия, «Ацесоль», «Хлосоль», «Дисоль», «Трисоль».
НЕ СЛЕДУЕТ применять растворы Рингера, Рингера — Локка, «Лактосоль», т. к. они содержат ионы кальция, что может усугубить аллергическую реакцию. Растворы глюкозы могут способствовать дегрануляции тучных клеток, что обострит ситуацию. Растворы коллоидов назначаются таким пациентам с осторожностью.
Для обеспечения адекватного гемодинамического ответа на адреналин при резистентности гипотензии пациентам инфузии солевых растворов американские специалисты рекомендуют дополнять титрованием глюкагона в дозе 1–5 мг у взрослых и 20–30 мкг/кг у детей — до максимума 1 мг со скоростью 5–15 мкг/мин, пока не будет достигнут желаемый уровень АД.
Коррекция метаболического ацидоза растворами соды (4% или 8,4%) проводится только под контролем КОС и при значении pH≤7,2. Количество ммоль гидрокарбоната рассчитывается по формуле:
Доза NaHCO3 (ммоль) = ВЕ х m (кг) х 0,3 х 10.
При расчете объема следует помнить, что 1 мл 4% раствора содержит 0,5 ммоль, а 8,4% — 1 ммоль бикарбоната.
Для купирования судорог внутривенно вводится диазепам в дозе 10–20 мг.
При выраженной брадикардии допустимо введение 0,3–0,5 мл 0,1% раствора атропина внутривенно или 0,5–1,0 мл подкожно.
В ПРОФИЛАКТИЕ АШ первостепенное значение отводится своевременно и подробно собранному анамнезу. Следует отметить важность правильной формулировки вопросов при сборе анамнеза. Надо спрашивать, бывали ли у пациента потери сознания, резкое падение артериального давления, зуд и (или) кожная сыпь, случаи приема антигистаминных препаратов и т. д. после введения лекарств, употребления пищевых продуктов, контакта с бытовой химией, растениями или резкими запахами.
Пациентам, склонным к аллергическим реакциям, необходимо иметь в постоянном доступе антигистаминные препараты (Н1-гистаминоблокаторы и глюкокортикостероиды).
Человеку, перенесшему АШ, показано освобождение от прививок, не показано лечение антибиотиками пенициллинового ряда, использование новокаина. Профилактика АШ с помощью фармакологических средств основывается на введении комбинации антагонистов Н1-рецепторов в дозе 0,1–0,3 мг/кг и Н2-рецепторов в дозе 3–5 мг/кг до назначения препаратов или диагностических процедур с применением рентгеноконтрастных веществ. С этой целью возможно использование глюкокортикостероидов.
Недопустима полипрагмазия в отношении пациентов, склонных к аллергическим реакциям.
Клинический случай
В хирургический кабинет стоматологической поликлиники обратился пациент. Требовалось провести санацию полости рта. Собран отрицательный аллергологический анамнез. После проведения туберальной анестезии через 3 минуты появились головокружение, тошнота, чувство стеснения в груди, судороги. АД — 60/40 мм рт. ст., пульс 120 уд./мин.
Врачом определено, что в ответ на введение местного анестетика у пациента развился АШ, о чем свидетельствовали жалобы больного, снижение АД, тахикардия. Незамедлительно пациент был уложен в положение с опущенной головой и приподнятыми нижними конечностями с целью притока крови к головному мозгу; стесняющая одежда расстегнута, обеспечена проходимость дыхательных путей (тройной прием Сафара). На помощь позвали коллег. Место инъекции обкололи 0,1% раствором адреналина, чтобы снизить скорость всасывания аллергена. К щеке в проекции инъекции приложили пузырь со льдом.
Пунктирована локтевая вена, введен 0,1% раствор адреналина 0,5 мл на 10 мл 0,9% растворе хлорида натрия. В пробирку набрано 5 мл крови для последующей передачи в специализированную лабораторию. Начата инфузия 1 000 мл 0,9% раствора хлорида натрия, введено внутривенно 250 мг метилпреднизолона и 1 мл 2% раствора супрастина. О ситуации сообщено главному врачу, вызвана реанимационная бригада СМП.
Состояние пациента улучшилось в течение 20 минут. К прибытию реанимационной бригады он уже отмечал значительное улучшение, АД стабилизировалось на уровне 124/86 мм рт. ст. при пульсе 82 уд./мин. Затруднения дыхания не наблюдалось. Проводился постоянный контроль за сознанием, АД, ЧД, пульсом.
Пациент доставлен в реанимационное отделение по месту жительства, через сутки выписан с рекомендациями обратиться за консультацией к аллергологу.
Медицинский вестник, 7 февраля 2017
Анафилактический шок
Анафилактический шок относится к аллергической реакции немедленного типа, в основе которой лежит образование антителреагинов. Их последующий контакт с антигеном (аллергеном) приводит к образованию биологически активных веществ (гистамина, лейкотриенов, простагландинов и др.), что формирует клиническую картину анафилактического шока, обусловленного повышением проницаемости сосудов микроциркуляторного русла, спазмом гладкой мускулатуры бронхов, кишечника и других органов, падением тонуса сосудов.
Патогенез (что происходит?) во время Анафилактического шока:
Анафилактический шок и не имеет специфических проявлений на слизистой оболочке рта, но это самое серьезное в прогностическом отношении аллергическое заболевание, встречающееся в практике стоматолога и нередко приводящее к летальному исходу. В арсенале лечебных средств стоматолога имеется множество препаратов, которые могут стать причиной развития анафилактического шока. Как известно, в стоматологической практике применяют множество слепочных, пломбировочных материалов и медикаментов: анестетики, анальгетики, антисептики, антибиотики, витамины, акриловые пластмассы, амальгама, пасты для пломбирования корневых каналов (на основе формалина, эвгенола) и пр. Большая часть этих веществ имеет ярко выраженные антигенные свойства, особенно акриловые пластмассы, ртуть, новокаин.
Чаще всего анафилактический шок развивается вследствие парентерального, особенно внутривенного, введения препаратов. Однако известны случаи возникновения анафилактического шока при пероральном и местном (аппликации на слизистую оболочку рта, пародонтальные повязки, введение препарата в лунку удаленного зуба) применении лекарственных веществ.
При определенных условиях, связанных с индивидуальной реактивностью организма, а также видом и способом применения этих веществ, они могут выступать в роли аллергенов и вызывать аллергическую реакцию.
Симптомы Анафилактического шока:
Клинические проявления анафилактического шока разнообразны и могут иметь несколько клинических вариантов.
Гемодинамический вариант с преобладанием симптомов острой сердеч-нососудистой недостаточ н ости: слабый учащенный пульс; гиперемия кожных покровов, чередующаяся с побледнением; обильное потоотделение; нарастающее падение артериального давления до неизмеримых значений. Больной бледен и в крайне тяжелых случаях теряет сознание.
Анафилактический шок может протекать с преобладанием расстройств центральной нервной системы. Больные становятся беспокойными, возникают чувство страха, судороги, симптомы отека мозга (головная боль, рвота, эпилептиформные припадки, гемиплегия, афазия и др.).
В клинической картине анафилактического шока могут доминировать расстройства органов дыхания (бронхоспазм, симптомы отека гортани, легких) или желудочнокишечного тракта (тошнота, рвота, понос, боль в области желудка и кишечника).
Время развития анафилактического шока с момента введения антигена до появления клинических признаков колеблется от нескольких минут до получаса. Чем короче латентный период анафилактического шока, тем тяжелее он протекает. И если больному не будет оказана своевременная помощь, возможен летальный исход. У высокосенсибилизированных больных ни доза, ни способ введения препарата не оказывают решающего влияния на тяжесть течения анафилактического шока.
Различают три степени тяжести анафилактического шока: легкую, среднюю и тяжелую.
Объективными симптомами анафилактического шока являются гиперемия кожных покровов лица и тела, чередующаяся с бледностью и цианозом, отек век, красной каймы губ, слизистой оболочки рта. Часто возникают клонические судороги конечностей, а иногда и развернутые судорожные припадки, двигательное беспокойство. Зрачки расширяются и не реагируют на свет.
Развернутая клиническая картина тяжелой формы анафилактического шока характеризуется серьезными расстройствами жизненно важных органов и систем. Развиваются сердечнососудистые и гемодинамические нарушения: обильное потоотделение, ослабление сердечной деятельности. Тоны сердца глухие, частый нитевидный пульс, тахикардия.
Артериальное давление быстро снижается, в тяжелых случаях диастолическое давление не определяется.
Сердечнососудистая недостаточность нередко приводит к летальному исходу.
Обычно одновременно с формированием сердечнососудистой недостаточности появляются одышка, затрудненное частое дыхание с хрипами и пеной изо рта. В дальнейшем развивается картина отека легких, что указывает на тяжелое течение анафилактического шока.
Нередко возникают желудочнокишечные расстройства. Появляются спастическая боль в животе, рвота, часто диарея с примесью крови.
Возникают спазмы гладкой мускулатуры и других органон, что сопровождается нервнопсихическими нарушениями в виде сильного возбуждения, сменяющегося полным безразличием, головной болью, нарушениями зрения, слуха и равновесия. Развивается коматозное состояние, иногда возможны судороги, недержание мочи и кала. Причинами летального исхода, как правило, являются сосудистая недостаточность либо асфиксия вследствие бронхоспазма или отека гортани. Температура тела не повышается, большей частью она даже понижается.
Исход анафилактического шока зависит не только от тяжести течения и выраженности клинической картины, но и в значительной степени от своевременности и полноценности проведенной терапии.
Диагностика Анафилактического шока:
В диагностике анафилактического шока большое значение имеет степень настороженности врача в этом плане. Обычно постановка диагноза затруднений не вызывает, поскольку довольно легко устанавливается связь между бурной реакцией организма и воздействием аллергена.
Дифференциальная диагностика
Лечение Анафилактического шока:
Борьба с анафилактическим шоком должна начинаться немедленно при появлении первых признаков анафилаксии и должна быть направлена в первую очередь на прекращение дальнейшего поступления аллергена в организм или уменьшение его всасывания (если препарат уже введен). Для этого выше места инъекции накладывают жгут (если это возможно) или место инъекции обкалывают 0,3-0,5 мл 0,1 % раствора адреналина. Эти мероприятия способствуют уменьшению всасывания аллергена. Больному придают горизонтальное положение на спине с несколько опущенной головой, выдвигают нижнюю челюсть кпереди для профилактики асфиксии вследствие западения языка или аспирации рвотных масс, вынимают съемные протезы изо рта. Освобождают шею, грудную клетку и живот от сдавления, обеспечивают приток кислорода. Оксигенотерапию проводят подачей кислорода через маску или носовой катетер. При отсутствии спонтанного дыхания необходимо начать искусственную вентиляцию легких вначале рот в рот с последующим проведением искусственной вентиляции легких с помощью аппарата.
Антигистаминные препараты вводят после нормализации артериального давления. Применяют внутримышечные инъекции 1 % раствора димедрола, 2,5 % раствора дипразина, 2 % раствора супрастина, 2 мл раствора тавегила или других антигистаминных препаратов. При средней и тяжелой формах анафилактического шока назначают водорастворимые препараты глюкокортикостероидов, оказывающие выраженное десенсибилизирующее и противовоспалительное действие. Их вводят внутривенно (струйно или капельно) в 5 % растворе глюкозы или изотоническом растворе хлорида натрия. Чаще применяют 50-150 мг гидрокортизона гемисукцината, в тяжелых случаях дозу увеличивают до 300 мг либо 60-120 мг преднизолона гемисукцината.
Для купирования бронхоспазма используют 2,4 % раствор эуфиллина, который вводят внутривенно по 5-10 мл, разведенном в 10 мл изотонического раствора хлорида натрия, либо в 10 мл 10 % или 40 % раствора глюкозы.
При судорогах и повышенном возбуждении больного показаны транквилизаторы и нейролептики (седуксен, реланиум, элениум, дроперидол и др.).
В случае если анафилактический шок развился от пенициллина, следует однократно ввести внутримышечно 1 000 000 ЕД пенициллиназы в 2 мл изотонического раствора хлорида натрия.
В связи с молниеносностью развития анафилактического шока время для оказания неотложной помощи ограничивается минутами, поэтому в распоряжении врача должен быть набор средств для оказания экстренной помощи таким больным. Он включает:
Профилактика Анафилактического шока:
Профилактика анафилактического шока заключается в тщательном сборе анамнеза. Перед введением лекарственного препарата необходимо выяснить, сопровождалось ли ранее его применение или препаратов родственной группы какимилибо реакциями. Для профилактики анафилактического шока у больных, имеющих в анамнезе аллергические реакции, перед введением нового препарата следует назначить антигистаминные средства.

