анизорефлексия что это такое
Значение слова «анизорефлексия»
анизорефлексия
1. состояние, при котором интенсивность сухожильных и (или) кожных рефлексов с левой и правой половин тела неодинакова; возможный признак органического заболевания нервной системы
Делаем Карту слов лучше вместе

Спасибо! Я стал чуточку лучше понимать мир эмоций.
Вопрос: доиться — это что-то нейтральное, положительное или отрицательное?
Синонимы к слову «анизорефлексия»
Предложения со словом «анизорефлексия»
Отправить комментарий
Предложения со словом «анизорефлексия»
Возможна быстро проходящая анизорефлексия.
Синонимы к слову «анизорефлексия»
Карта слов и выражений русского языка
Онлайн-тезаурус с возможностью поиска ассоциаций, синонимов, контекстных связей и примеров предложений к словам и выражениям русского языка.
Справочная информация по склонению имён существительных и прилагательных, спряжению глаголов, а также морфемному строению слов.
Сайт оснащён мощной системой поиска с поддержкой русской морфологии.
Анизорефлексия что это такое
Пробы на скрытый парез применяются, если предыдущие приемы не дали убедительных результатов, если степень пареза невелика или он даже не ощущается больным. Они проводятся при выключении контроля зрения. При вытянутых вперед руках конечность, пораженная парезом, опускается или сгибается в суставах (верхний симптом Барре), опускается ее кисть (симптом Раймиста) или ограничена ее экстензия (симптом Русецкого), из положения супинации она начинает проинроваться (симптом Бабинского— Дюфуроу).
При поднятых над головой руках, обращенных концами пальцев друг к другу и ладонями вверх, она опускается или пронируется (симптом Будды, описанный Д. И Панченко), снижена сила приводящих мышц IV—V пальцев кисти (симптом Вендеровича), отводящих мышц V пальца и разгибателей I пальца (симптом Винницкого).
На стороне пареза в положении лежа на животе опускается голень ноги, удерживаемая больным под прямым или тупым углом; уменьшены объем ее активного сгибания и сила разгибателей; она сильнее разгибается при внезапном прекращении пассивного сгибания (нижний синдром Барре —Мингаццини); в положении лежа на спине нога спускается при попытке удержать под углом 45° выпрямленные ноги (псоас-симптом Барре) или согнутые под прямым углом голени (симптом Мангаццини).
Конечности, пораженные парезом, быстрее утомляются при повторных и в быстром темпе совершаемых движениях (сгибание — разгибание, супинация — пронация, подъемы на носки и пятки и т. д.), а также при динамических модификациях проб Барре и Мингаццини (в соответствующих им позах больной неоднократно медленно поднимает и опускает конечности). Степень пареза рационально выражать в баллах.
Имеет важное диагностическое значение выявление пареза (паралича) при нарушениях сознания или непонимании больным инструкций врача Конечности при парезе менее активны или неподвижны при психомоторном возбуждении или автоматической жестикуляции, слабее реагируют на гомо- и гетеролатериальные болевые стимулы. Поднятые над постелью, они падают резче, чем здоровые конечности.
Нога, поднятая за стопу, сильнее прогибается в суставе колена (симптом Оршанского). Симптом ротированной стопы: на стороне паралича или пареза стопа повернута кнаружи больше, чем на здоровой, при попытке врача ротировать ее кнаружи в отличие от здоровой она не возвращается в исходное положение (симптом Боголепова), а при ротации кнутри — возвращается (симптом Вартенберга). Бедро парализованной ноги кажется более толстым (симптом распластанного бедра).
Наличие пареза подтверждается также дальнейшим исследованием (тонус мышц, рефлексы и др). Если имеются симптомы Кернига и Брудзинского, в паретичной ноге они выражены слабее (Н К Боголепов, 1953; А Р Винницкий, 1972). Парез мускулатуры лица («парусящая» щека и др ) не может быть критерием определения стороны пареза конечностей, так как следует помнить об альтернирующих синдромах.
Объем пассивных движений исследуют для отграничения пареза (паралича) от поражения опорно-двигательного аппарата и защитно-анталгических феноменов, для определения тонуса мышц. Исследование проводят попеременно справа и слева, последовательно в одноименных сегментах конечностей, плавно, без рывков, при максимальном расслаблении мышц и с достижимой амплитудой.
Оценка сухожильных и периостальных рефлексов
Их изучение позволяет уточнить состояние компонентов рефлекторной дуги (сегменты, корешки, ганглии, сплетения, нервы) и корково-спинномозгового пути; характер паралича или пареза (периферический, центральный, смешанный, миогенный, истерический), а при отсутствии пареза — выявить минимальную (начальную или резидуальную) степень поражения упомянутых образований, уточнить локализацию и уровень их поражения.
Опуская описание общеизвестных приемов исследования, считаем полезным отметить следующее.
Приемы растормаживаиия коленных рефлексов: растяжение больным сцепленных «крючком» пальцев рук (прием Ендрашика); глубокое дыхание по команде, сжатие врачом надколенной чашечки, четырехглавой или икроножной мышцы больного; активное сгибание или разгибание стопы; сжатие пальцев в кулак; счет вслух; решение задач и др.
При недостаточности этих приемов мы используем их комбинации, например, следующую. Больной, лежа на спине, закрыв глаза, расслабив мышцы ноги, положенной на другую ногу, растягивает пальцы по Ендрашику и форсированно дышит. Ряд перечисленных приемов применимы и для растормаживаиия других рефлексов.
Наличие небольшой анизорефлексии рационально проверять, исследуя повторно соответствующий рефлекс разными приемами — в разных позах.
Преходящее нарушение мозгового кровообращения
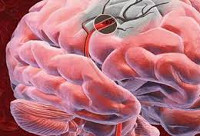
Преходящее нарушение мозгового кровообращения (ПНМК) — кратковременная острая ишемия головного мозга, сопровождающаяся транзиторными общемозговыми и очаговыми симптомами, полностью исчезающими в течение не более чем 24 ч с момента начала приступа. Клинические проявления разнообразны, обусловлены видом и топикой ПНМК. Диагностика проводится ретроспективно и включает неврологическое, офтальмологическое и кардиологическое обследование, исследование церебрального кровоснабжения (УЗДГ, дуплексное сканирование, МРА), рентгенографию и КТ позвоночника. Лечение ПНМК направлено на нормализацию церебрального кровоснабжения и метаболизма, профилактику рецидивов и предупреждение возникновения инсульта. При гемодинамически значимой окклюзии крупных артерий возможно хирургическое лечение, осуществляемое ангиохирургами.
Общие сведения
Преходящее нарушение мозгового кровообращения имеет сходную с ишемическим инсультом этиологию и механизмы развития. Отличительной чертой является его кратковременность (длительность не более суток) и транзиторный характер всех возникающих симптомов. Общепринятым в мировой и отечественной неврологии является положение, согласно которому случаи, когда клинические проявления острого нарушения мозгового кровообращения (ОНМК) сохраняются дольше 24 ч, принято расценивать как инсульт.
К преходящим нарушениям церебрального кровообращения относят транзиторную ишемическую атаку (ТИА) и церебральный вариант гипертонического криза. ПНМК — одна из самых часто встречающихся форм нарушений церебрального кровообращения. Однако сложно получить достоверные статистические данные о структуре заболеваемости ПНМК, поскольку, с одной стороны, многие пациенты не обращаются своевременно за медпомощью, а с другой — врачам сложно диагностировать факт ПНМК, основываясь лишь на данных анамнеза.
Причины
В основе ПНМК лежит снижение кровотока по артериям, кровоснабжающим головной мозг. Существует множество факторов, приводящих к подобным дисциркуляторным изменениям. На первом месте среди них — атеросклероз и гипертоническая болезнь. К этиофакторам относят также сахарный диабет, инфекционно-аллергические и системные васкулиты (болезнь Кавасаки, узелковый периартериит, гранулематоз Вегенера), сосудистые поражения при коллагенозах. Определенную роль играют врожденные пороки развития сосудов — патологическая извитость, гипоплазия.
Патогенез
Основным патогенетическим механизмом возникновения ПНМК при этом является артерио-артериальная эмболия. Эмболы представляют собой частички пристеночного тромба, образующегося в просвете патологически измененного сосуда, или распадающейся атеросклеротической бляшки. Источником эмболов могут выступать тромбы, формирующиеся в полостях сердца при приобретенных или врожденных пороках, миксоме, постинфарктной аневризме. Образовавшийся в крупной артерии эмбол с током крови попадает в конечные ветви церебральных сосудов, приводя к их окклюзии и резкому уменьшению кровоснабжения соответствующего участка головного мозга.
Преходящее нарушение мозгового кровообращения может неоднократно возникать при окклюзии сонных артерий. Этиофакторами гипертензивного церебрального криза являются спазм церебральных артерий и венозное депонирование крови. ПНМК в вертебробазилярном бассейне происходит при сдавлении позвоночной артерии вследствие нестабильности шейного отдела позвоночника, остеохондроза, шейного спондилеза, травмы позвоночника. В ряде случаев причиной ПНМК становится компенсаторный артериальный спазм, развивающийся при резкой артериальной гипотонии, например, при острой кровопотере, инфаркте миокарда, тяжелых аритмиях. При окклюзии подключичной артерии развитие ПНМК возможно по механизму «обкрадывания», когда коллатеральное кровоснабжение руки идет из вертебробазилярного бассейна в ущерб церебральному кровотоку.
Главным патогенетическим моментом, обеспечивающим кратковременность церебральной ишемии при ПНМК, является хорошо развитая система коллатерального кровообращения. Благодаря ей при артериальной окклюзии кровоток быстро перераспределяется по альтернативным обходным путям таким образом, что обеспечивает достаточное кровоснабжение ишемизированного участка и полное восстановление его функций в течение 1 суток с момента окклюзии. Если этого не происходит, в ишемизированных церебральных клетках возникают необратимые изменения, приводящие к более стойким неврологическим нарушениям и классифицируемые как ишемический инсульт.
Симптомы ПНМК
Типично внезапное и острое развитие. Общемозговыми симптомами ПНМК выступают головная боль, слабость, тошнота (м. б. рвота), затуманивание зрения, вегето-сосудистые реакции (приливы, дрожь, потливость и т. п.), непродолжительные расстройства сознания. Очаговая симптоматика всецело зависит от топики ишемического процесса. В среднем ПНМК длится от нескольких минут до нескольких часов. Патогномоничным является полное восстановление нарушенных неврологических функций в течение суток.
ПНМК в системе ВСА (внутренней сонной артерии) характеризуется вариабельными зонами гипестезии и/или парестезии, охватывающими отдельные области кожи конечностей или лица на противоположной (гетеролатеральной) очагу ишемии стороне. Могут наблюдаться центральные парезы, распространяющиеся на локальные мышечные группы или одну конечность. Реже отмечаются гемигипестезия и гемипарез. Мышечная сила, как правило, снижена умеренно. Типична анизорефлексия, иногда присутствуют патологические рефлексы Россолимо и Бабинского. Нередко отмечается афазия или дизартрия. Возможно снижение остроты зрения на один глаз, появление пароксизма джексоновской эпилепсии, в отдельных случаях переходящего в генерализованный эпиприступ.
ПНМК в вертебробазилярном бассейне манифестирует системным головокружением с шумом в ушах, вегетативными нарушениями, вестибулярной атаксией (дискоординация движений, шаткость походки, неустойчивость в позе Ромберга и пр.), зрительными нарушениями в виде метаморфопсий, фотопсий, выпадений зрительных полей. Отмечается горизонтальный нистагм. Возможны дизартрия, дисфония, диплопия, дисфагия, возникновение альтернирующих синдромов. ПНМК в вертебробазилярном бассейне обычно сопровождается головной болью в затылке, интенсивность которой связана с движениями головы.
Преходящее нарушение мозгового кровообращения в области ствола мозга проявляется системным головокружением, парезом глазодвигательных мышц, тугоухостью, двоением зрения. Могут появиться транзиторные нарушения глотания и артикуляции, гемианопсия, локальная гипестезия кожи лица. При ПНМК в области продолговатого мозга (ретикулярной формации, нижних олив) отмечаются т. н. дроп-атаки — преходящие пароксизмы обездвиженности в результате резкой мышечной слабости. При ПНМК в медиальных отделах височной доли отмечается кратковременный корсаковский синдром — потеря ориентировки в окружении и времени в сочетании с расстройством памяти о текущих событиях.
Следует отметить, что возможно одновременное стенозирование нескольких артерий головы, приводящее к возникновению транзиторной ишемии в нескольких сосудистых бассейнах. В таких случаях клиника ПНМК сочетает в себе симптомы поражения всех вовлеченных в ишемический процесс церебральных областей.
Диагностика
В редких случаях пациенты бывают осмотрены неврологом непосредственно во время ПНМК. Чаще на консультацию невролога приходят пациенты, перенесшие ПНМК в домашних условиях, при этом ишемический эпизод может быть зафиксирован участковым терапевтом или врачом скорой помощи. Некоторые пациенты даже не знают о перенесенном ОНМК, но при подробном расспросе удается выявить наличие в прошлом подобных приступов. Выявление в анамнезе ПНМК имеет важное значение в выборе дальнейшей тактики ведения больного.
В неврологическом статусе после перенесенного ПНМК обычно не выявляется существенных отклонений. Обязательно назначение дополнительных обследований — консультации офтальмолога с проведением периметрии и офтальмоскопии; коагулограммы, определения сахара крови, холестерина и липидов; РЭГ, дуплексного сканирования или УЗДГ сосудов головы и шеи, МРТ головного мозга, МР-ангиографии. Как правило, обследования фиксируют признаки хронической ишемии головного мозга и дисциркуляторной энцефалопатии; возможно выявление окклюзии каротидных или позвоночных артерий.
Исследование позвоночных артерий осуществляется при помощи РЭГ и УЗДГ с функциональными пробами (например, с поворотами и наклонами головы), дополняется рентгенографией позвоночника в шейном отделе или КТ позвоночника. При диагностировании тромбоза магистральных сосудов, питающих головной мозг, рекомендована консультация сосудистого хирурга для решения вопроса о целесообразности хирургического лечения. При наличии сердечно-сосудистых заболеваний проводится консультация кардиолога, ЭКГ, суточный мониторинг АД, УЗИ сердца.
Лечение ПНМК
В легких случаях, когда ПНМК длится не более часа терапия проводится в поликлинических условиях. При более тяжелых проявлениях или повторных ПНМК показано лечение в условиях неврологического стационара. Основными задачами в лечении ПНМК выступают улучшение мозгового кровообращения и восстановление адекватного метаболизма церебральных тканей.
Назначается капельное введение медикаментозных препаратов, улучшающих реологические показатели крови. Затем назначается длительный прием ацетилсалициловой кислоты. Из нейрометаболитов широко применяют церебральный гидрализат свиней, гамма-аминомасляную кислоту, витамины гр. В.
Важное значение имеет нормализация цифр артериального давления. С этой целью осуществляют внутривенное или внутримышечное введение вазодилататоров, гипотензивных средств. При системном головокружении и выраженных вегетативных симптомах назначают алкалоиды красавки, экстракт белладонны, бензодиазепины, по показаниям — нейролептики. Седативная терапия препаратами рекомендована в течение 1-2 недель с момента ПНМК.
Диагностированный стеноз каротидной артерии превышающий 70% ее просвета является показанием к хирургическому лечению. В индивидуальном порядке осуществляется выбор наиболее подходящей хирургической тактики — эверсионной или классической каротидной эндартерэктомии, стентирования, протезирования, сонно-подключичного шунтирования. Также по показаниям проводится стентирование или протезирование позвоночной артерии.
Прогноз и профилактика
В плане полной ликвидации возникшего неврологического дефицита ПНМК имеет благоприятный прогноз. Неблагоприятным является типичная для ПНМК повторяемость. Частота рецидивов может доходить до нескольких раз в год. Каждый последующий эпизод ПНМК увеличивает вероятность развития ишемического инсульта. Наиболее благоприятен прогноз у ПНМК в бассейне внутренней слуховой артерии. При локализации нарушений в каротидном бассейне прогноз хуже, чем при ПНМК вертебробазилярной области. Обычно у таких пациентов уже в течение 1-го года возникает инсульт.
Основу профилактики ПНМК составляет здоровый образ жизни, исключающий факторы, неблагоприятно влияющие на состояние сосудов, — курение, прием больших доз алкоголя, чрезмерное употребление животных жиров. К профилактическим мерам относится контроль артериального давления, уровня сахара крови, липидного спектра; адекватное лечение артериальной гипертензии, сахарного диабета, сосудистых заболеваний. Вторичная профилактика ПНМК заключается в регулярном наблюдении у невролога с прохождением повторных курсов сосудистой терапии.
Цереброваскулярные болезни: расплата за беспечность или неизбежная реальность?
Россия — полмиллиона инсультов в год
Цереброваскулярные заболевания (ЦВЗ) являются важнейшей медико-социальной проблемой современной неврологии, поскольку дают самые высокие показатели по заболеваемости, смертности и инвалидности.
ЦВЗ разделяются на острые (инсульты и преходящие нарушения мозгового кровообращения — транзиторные ишемические атаки), а также хронические формы (хроническая ишемия мозга — «дисциркуляторная энцефалопатия», сосудистая деменция). Такое разделение носит условный характер, так как инсульт, как правило, развивается на фоне хронической ишемии мозга, являясь определенной стадией цереброваскулярного заболевания.
В рамках МКБ Х классификация ЦВЗ проводится в связи с преимущественным поражением сосудистой системы мозга, что отражено в соответствующих рубриках: I 65—«Закупорка и стеноз прецеребральных артерий, не приводящие к инфаркту мозга», I 66—«Закупорка и стеноз церебральных артерий, не приводящие к инфаркту мозга»; а также в зависимости от ведущего клинического синдрома в рубриках I 67—«Другие цереброваскулярные болезни»: I 67.2—церебральный атеросклероз, I 67.3—прогрессирующая сосудистая лейкоэнцефалопатия, болезнь Бинсвангера; I 67.4— гипертензивная энцефалопатия, «другие уточненные поражения сосудов мозга: острая цереброваскулярная недостаточность, ишемия мозга хроническая» (I 67.8).
Также выделяется сосудистая деменция — рубрика F 01 (F 01.0 — сосудистая деменция с острым началом, F — 01.1 мультиинфарктная деменция, F 01.2 — подкорковая сосудистая деменция, F 01.3 — смешанная корковая и подкорковая деменция), а также ряд неврологических синдромов, рассматриваемых в качестве последствий перенесенных цереброваскулярных заболеваний (рубрика I 69). В МКБ-10 термин «дисциркуляторная энцефалопатия» отсутствует. Однако в нашей стране является наиболее часто используемым.
Этиология ЦВЗ чрезвычайно сложна и включает комплексное взаимодействие между многочисленными факторами. Согласно ВОЗ установлено свыше 300 факторов риска, связанных с инсультом, которые сведены в четыре категории:
«Ось зла» цереброваскулярной патологии
Главная «ось зла» в патофизиологии ЦВЗ — эндотелиальная дисфункция и изменение реологических свойств крови, которые лежат в основе усиления ее коагуляционной активности.
Однако, несмотря на наличие универсальных закономерностей, процесс церебральной ишемии индивидуален. Особенности же его течения определяются компенсаторными возможностями мозгового кровотока, фоновым состоянием метаболизма мозга и реактивностью нейроиммуноэндокринной системы.
В среднем в России ежегодно регистрируется около 400—500 тысяч инсультов (80—85% ишемических), из которых до 200 тысяч заканчиваются летальным исходом, а из выживших пациентов не менее 80% остаются инвалидами. Отмечается тенденция и к увеличению частоты инсульта у лиц молодого возраста.
Поэтому в современной неврологии господствует доктрина о динамическом характере и потенциальной обратимости церебральной ишемии и необходимости проведения неотложных мероприятий по восстановлению мозгового кровотока. Тем более что раскрыта стадийность патофизиологического каскада острейшего периода острого ишемического нарушения церебральной гемодинамики и показано, что ведущими звеньями патологического каскада являются глутаматная «эксайтотоксичность» с активацией внутриклеточных ферментов и накоплением внутриклеточного Са2+, повышение синтеза оксида азота и формирование оксидантного стресса, развитие локальной воспалительной реакции, повреждение гематоэнцефалического барьера и микроциркуляторные нарушения.
Генетические факторы (латентные и пожизненные факторы риска) относятся к основным немодифицируемым факторам риска и получают все больше внимания в клинических исследованиях сосудистых заболеваний.
Однако ассоциативные исследования между определенными генотипами и заболеваниями часто трудно воспроизводимы. Чрезвычайная сложность физиологических механизмов, опосредующих влияние молекулярных генов на физиологию человека, позволяет предположить, что исследования ассоциаций генотип—фенотип будут иметь одно из самых низких соотношений сигнал/шум среди любых других видов эпидемиологических исследований типа случай—контроль. В самом деле влияние многих генетических факторов проявляется только при определенных воздействиях внешней среды (курение, прием отдельных медикаментов, алкоголь). Например, присутствие «варианта Лейден» увеличивает риск тромботических событий в 2,6 раза. Когда же пациентки, имеющие данный нуклеотидный вариант гена F5 (или другие генетические дефекты, влияющие на свертываемость крови), также принимают пероральные противозачаточные средства, то риск синус-тромбозов возрастает почти в 30 раз, делая, таким образом, тромбоз синусов практически неизбежным. Все внешние факторы, такие как диета и образ жизни, могут теоретически быть правильно скорректированы для минимизации риска сосудистых заболеваний. Генетические факторы предоставляют, таким образом, уникальную возможность долговременной профилактики цереброваскулярных заболеваний в соответствии с индивидуальными генетическими особенностями пациентов.
С учетом вышесказанного различают следующие патогенетические формы хронических ЦВЗ:
Три стадии недостаточности мозгового кровообращения
Начальными проявлениями ЦВЗ являются церебрастения (слабость, повышенная утомляемость, снижение умственной работоспособности), легкие когнитивные нарушения. При прогрессировании заболевания возникают двигательные расстройства, резкое снижение памяти, появляются преходящие церебральные сосудистые кризы. В дальнейшем возможно развитие сосудистой деменции, нарушение контроля за функцией тазовых органов, экстрапирамидного синдрома и других различных неврологических осложнений.
Наиболее частой разновидностью хронической мозговой недостаточности является ее вертебрально-базилярная форма, причинами которой могут быть не только атеросклеротический стеноз позвоночных артерий, но и их деформация, врожденная гипоплазия, компрессия, вызванная патологией шейного отдела, и т.д.
Для данной клинической формы ЦВЗ характерны: частые приступы головокружения, сопровождающиеся тошнотой, а иногда рвотой; шаткость походки; затылочные головные боли; снижение слуха, шум в ушах; снижение памяти; приступы «затуманивания» зрения, возникновение «пятен-мушек» в поле зрения; приступы внезапного падения, как правило, без потери сознания.
Для псевдобульбарного синдрома характерны нарушения по типу дизарт-рии, дисфагии, дисфонии (голос становится тихим, монотонным), слюнотечение, снижение контроля за функциями тазовых органов и когнитивные расстройства.
Эмоционально-аффективные расстройства (психопатологический синдром) наблюдаются на всех стадиях ЦВЗ. Для ранних стадий характерны неврозоподобные, астенические и астенодепрессивные нарушения, затем к ним присоединяются дисмнестические и интеллектуальные расстройства. Причем депрессия отмечается у 25% больных с сосудистой деменцией.
В отечественной литературе выделяют три стадии хронической недостаточности мозгового кровообращения:
Сосудистая деменция — трудный диагноз
В основе диагностики ЦВЗ лежит выявление клиническими и инструментальными методами причинно-следственной связи между нарушением церебрального кровоснабжения и поражением головного мозга. Важно отметить, что грань между острыми и хроническими формами нарушения мозгового кровообращения весьма условна. Причиной дисциркуляторной энцефалопатии и сосудистой деменции могут быть ишемические инсульты, обусловленные стенозом крупных мозговых сосудов и кардиогенными эмболиями. Сосудистая деменция в этом случае возникает либо из-за нескольких очагов, нередко в обоих полушариях головного мозга, либо из-за единичного ишемического очага.
Наличие у пациента пожилого возраста с нейропсихологическими изменениями в анамнезе инсульта является весомым доводом для диагностики сосудистой деменции. Относительными признаками, подтверждающими диагноз ЦВЗ, можно считать: сосудистые факторы риска, особенно артериальную гипертензию, наличие в анамнезе транзиторных ишемических атак, появление на ранних этапах заболевания тазовых нарушений или затруднений при ходьбе, локальные изменения на электроэнцефалограмме.
Компенсаторные механизмы мозга столь мощны, что в каждый текущий момент времени могут обеспечивать адекватные потребности нервной системы и сохранять клиническое благополучие. Но когда наступает истощение этих механизмов в условиях либо внезапного уменьшения просвета сосуда, либо повреждения сосудистой стенки, возникает инсульт.
При компьютерной или магнитно-резонансной томографии у таких больных визуализируются множественные ишемические очаги. Имеют значение локализация и размеры инфаркта, общее количество очагов. Вместе с тем стоит помнить, что дифференциальный диагноз между дегенеративными формами возрастной деменции и ЦВЗ не всегда прост, тем более что почти 20% случаев деменций пожилого возраста составляют смешанные деменции.
Даже на морфологическом уровне нет полной ясности. При болезни Альцгеймера в большинстве случаев обнаруживают признаки перенесенных инсультов, а в случаях, казалось бы, определенной сосудистой деменции — гистологические признаки специфических дегенеративных изменений. По крайней мере половина или даже более всех случаев деменции имеют морфологические признаки обоих типов поражения.
Наиболее характерным признаком, подтверждающим именно сосудистый характер деменции, считается наличие множественных ишемических очагов. В целом вследствие размытости диагностических критериев категория больных с «цереброваскулярной патологией» постоянно расширяется, вбирая в себя пациентов с артериальной гипертензией, разнообразными хроническими психосоматическими расстройствами и т. п., поскольку врачи сугубо субъективно и умозрительно формулируют клинический диагноз на основании «церебральных» жалоб.
С другой стороны, большое внимание привлекает проблема так называемых немых инсультов, следы которых выявляют при нейровизуализации как у пациентов с впервые диагностированным острым клиническим эпизодом, так и у людей, не имевших инсульта в анамнезе. Такие инструментальные находки подтверждают представление о сосудисто-мозговом патологическом процессе как о контину-уме: поражение мозга не возникает просто так, без уже сложившейся морфологической подоплеки, в частности, изменений сосудистой стенки.
Восстановить гемодинамику и метаболизм
Лечение ЦВЗ должно включать воздействия, направленные на основное заболевание, инициировавшее поражение мозговой ткани, коррекцию основных синдромов, воздействие на церебральную гемодинамику и метаболизм. Профилактика прогрессирования ЦВЗ проводится с учетом их гетерогенности.
При субкортикальной артериосклеротической энцефалопатии и мультиинфарктном состоянии на фоне артериальной гипертензии в основе лежит нормализация АД с коррекцией извращенного циркадного ритма АД. При мультиинфарктном состоянии на фоне множественных кардиоэмболий, ангио- и коагулопатий показан прием антиагрегантов (ацетилсалициловая кислота из расчета 1 мг на 1 кг массы тела в день, или клопидогрель, или дипиридамол 150—200 мг/сут) и антикоагулянтов (при нарушениях ритма сердечной деятельности абсолютно показан варфарин).
В профилактическое лечение по мере необходимости включаются вазоактивные средства: пентоксифиллин, винпоцетин и др. Лечение основных синдромов включает использование ноотропов, аминокислотных препаратов и нейромедиаторов (глицин, нейромидин, холина альфо-сцерат), при нарушении когнитивных функций — препараты гинкго билобы, антихолинэстеразные препараты. При головокружении и шуме в ушах целесообразно назначение бетагистина по 16 мг 3 раза в день.
Эффективное воздействие на церебральную гемодинамику и метаболизм оказывают ноотропы за счет реализации многостороннего (мембраностабилизирующего, антиоксидантного, нейропластического, антигипоксического, нейромедиаторного) нейропротективного действия. Особое внимание в последнее время уделяется комбинированным препаратам, позволяющим одновременно улучшить мозговую перфузию и метаболизм, таким, как препарат пирацетам + циннаризин.Причем первичная нейропротективная терапия должна начинаться в пределах «терапевтического окна», так как ее проведение в этот период уменьшает вероятность тяжелых инсультов, удлиняет безопасный период для проведения тромболической терапии и в ряде случаев оказывает защитное действие при синдроме избыточной реперфузии.
Поскольку самым грозным и очевидным признаком прогрессирования ЦВЗ считаются инсульты, главным направлением в ведении таких больных является организация эффективных мер первичной и вторичной профилактики острых нарушений мозгового кровообращения (ОНМК).
Первичная профилактика инсульта означает предупреждение ОНМК у здоровых лиц, пациентов с начальными формами ЦВЗ и в группах повышенного риска. Вторичная профилактика направлена на предотвращение повторных инсультов.
Реабилитация больных и профилактика инсульта проводятся по поэтапной программе:
«Три кита» вторичной профилактики ЦВЗ
Таковыми сегодня считаются антиагреганты, антигипертензивные препараты и статины. Применение антиагрегантов (аспирин в суточной дозе 50—325 мг, клопидогрель, дипиридамол) по данным мета-анализа результатов 287 клинических испытаний продемонстрировало снижение риска серьезных сосудистых событий (нефатального инфаркта миокарда, нефатального инсульта и смерти от сосудистых причин) на 25% у больных, ранее перенесших ишемический инсульт. Однако антиагреганты при отсутствии постоянного контроля могут вызывать осложнения, в частности, обострение гастрита или язвенной болезни, развитие сосудистого события на фоне приема антиагреганта или антикоагулянта, геморрагии.
Медикаментозное снижение артериального давления приводит к существенному пропорциональному уменьшению риска инсульта (индапамид — на 29%, периндоприл [4 мг] вместе с индапамидом [2—2,5 мг] — на 43%). После инсульта артериальное давление (независимо от его уровня) рекомендуется снижать с помощью диуретиков и/или ингибиторов ангиотензинпревращающего фермента с учетом индивидуальной переносимости подобной терапии (уровень доказательности I). Большинство клинических исследований не подтверждают преимуществ той или иной терапии, за исключением данных о преимуществе лосартана над атенололом и хлорталидона над амлодипином.
Неврологические нарушения при ЦВЗ группируют в пять основных синдромов: вестибулярно-атактический, пирамидный, амиостатический, псевдобульбарный, психопатологический.
Третьим компонентом эффективной вторичной профилактики инсульта считается снижение уровня холестерина в крови (использование статинов уменьшает риск повторного мозгового события в среднем на 24%). У пациентов с ишемическим инсультом в анамнезе в первую очередь должна быть рассмотрена целесообразность назначения статинов (симвастатин) (уровень доказательности I). Вероятно, имеет значение плейотропное действие статинов — их противовоспалительные эффекты, реализующиеся в области атеросклеротических бляшек, приводящие к стабилизации последних. В этот период применение статинов кажется достаточно адекватным даже без контроля за уровнем холестерина. Назначение 20 мг/сут аторвастатина, симвастатина или розувастатина обеспечивает целевое профилактическое действие этих препаратов с обязательным контролем функций печени в процессе терапии.
Антиоксиданты в борьбе за здоровый мозг
Поскольку свободнорадикальное окисление выступает как неспецифическое патогенетическое звено при ЦВЗ, очевидна целесообразность и необходимость применения антиоксидантов в комплексном лечении подобных больных. Среди различных лекарственных средств выделяется российский антиоксидант-антигипоксант Мексидол® (2-этил-6-метил-3-гидроксипиридина сукцинат), обладающий нейропротекторными свойствами. В соответствии с инструкцией по применению Мексидол® ингибирует процессы перекисного окисления липидов (ПОЛ), увеличивает текучесть мембраны, повышает активность антиоксидантных ферментов, активизирует энергосинтезирующие функции митохондрий и улучшает энергетический обмен в клетках, модулирует рецепторные комплексы мембран мозга, усиливая их способность к связыванию. Мексидол® повышает резистентность организма к воздействию повреждающих факторов и оказывает церебропротекторное действие.
В нашей клинике накоплен значительный опыт применения препарата Мексидол® в комплексном лечении пациентов с острой и хронической недостаточностью мозгового кровообращения и других ЦВЗ.
В подавляющем большинстве случаев нами использовалась стандартизированная схема введения препарата:
Всем пациентам проводилась комплексная терапия, включающая дегидратационные, сердечно-сосудистые (по показаниям) средства, препараты, избирательно улучшающие церебральное кровообращение, нейропротективные средства, антихолинэстеразные препараты.
В процессе обобщения клинического опыта по использованию антиоксидантов решались следующие задачи:
Вследствие проведенного лечения, включавшего Мексидол®, у всех пациентов с ЦВЗ было отмечено улучшение состояния в виде практически полного регресса общемозгового синдрома, а также частичного регресса очаговой симптоматики (например, уменьшение моторного дефицита на 1—2,5 балла, мозжечковой недостаточности и чувствительных нарушений). Проведенное сравнение двух групп пациентов, в одной из которых применяли Мексидол®, свидетельствует о высокой эффективности применения препарата у больных с ЦВЗ.
Характерным признаком сосудистой деменции считается наличие множественных ишемических очагов. Вследствие размытости диагностических критериев, категория больных «цереброваскулярной патологией» постоянно расширяется, вбирая в себя пациентов с гипертонией, психосоматическими расстройствами, поскольку врачи умозрительно формулируют клинический диагноз на основании «церебральных» жалоб.
Следует отметить, что использование Мексидола® у пациентов, где ЦВЗ сопут-ствовала эпилепсия, привело к повышению порога судорожной готовности головного мозга по данным ЭЭГ, что определяет не только возможность адекватной нейропротекторной терапии, но и возможность снижения дозы противоэпилептических препаратов. Еще одним значимым критерием эффективности применения препарата Мексидол® у больных с ЦВЗ, является его выраженный анксиолитический эффект, верифицированный по данным шкалы тревоги Гамильтона (снижение тревожности в среднем на 4,5 балла) через месяц от начала терапии. На фоне применения Мексидола® пациенты отмечали значительное улучшение общего самочувствия, повышение жизненного тонуса, что коррелировало с увеличением активности, оцененной с помощью индекса Бартела (в среднем на 18 баллов).
Применение препарата Мексидол® у больных с ЦВЗ во всех проведенных исследованиях доказало не только его эффективность, но и безопасность. Не было зафиксировано каких-либо значимых побочных эффектов, причем ни в одном случае не потребовалось ни отмены препарата, ни снижения курсовой дозы, что существенно выделяет Мексидол® среди других лекарственных средств, поскольку проблема их безопасности в настоящее время является очень актуальной и часто считается одним из главных факторов выбора стратегии и тактики лечения.
Таким образом, препарат Мексидол® относится к группе высокоэффективных препаратов с полимодальным спектром действия и, несомненно, заслуживает внимания не только невропатологов, но и врачей других специальностей (терапевтов, психиатров, нейрохирургов, реаниматологов). За счет повышения резистентности организма к воздействию различных стрессорных факторов (ишемия, воспаление, шок, интоксикация) Мексидол® эффективен для профилактики, в первую очередь, декомпенсации мозгового кровотока у лиц, находящихся в группе риска по цереброваскулярной патологии. Однако данный препарат должен назначаться в адекватных дозировках (причем целесообразно в начале терапии использовать его внутривенно капельно, а затем в таблетированной форме) и в течение определенного времени (не менее 5 недель), что позволит добиться более высокого терапевтического эффекта при его использовании.
Порой невыполнимая задача
Таким образом, многообразие этиологических факторов, вызывающих развитие ЦВЗ, делает задачу дифференциальной диагностики их патогенетических форм архисложной, а подчас невыполнимой. В связи с этим стратегия и тактика лечения больных с данной патологией попадают в поле энтропии и вряд ли в ближайшие годы станут идеальными. С учетом этого терапия пострадавших становится длительной и мультидисциплинарной. Это должны понимать и принимать как врачи разных специальностей, так и пациенты, ибо лечение сердечно-сосудистых заболеваний (атеросклероз, ишемическая болезнь сердца, гипертония, тромбозы, врожденные пороки сердца и ревматические заболевания сердца) не должно проходить изолированно, без учета сопутствующих ЦВЗ. В последнее время приоритет отдается амбулаторному проведению профилактических и реабилитационных мероприятий для больных с ЦВЗ. В первую очередь, это объясняется значительно более низкой стоимостью и доступностью лечения в амбулаторных условиях в сравнении со стационарными. Но может ли мерилом правильности ведения больного быть «монета»,когда цена манипуляций?—человеческая жизнь?