анизоцитоз слабовыраженный что это значит
Что такое анизоцитоз тромбоцитов
Анизоцитоз – это патологическое изменение размера эритроцитов и тромбоцитов крови, возникающее на фоне различных заболеваний человека. Чаще в медицинской практике диагностируется анизоцитоз смешанного типа. Кровь является внутренней средой организма, выполняет важную функцию, обеспечивая все органы и системы кислородом и питательными веществами. Изменение формы и размера клеток этой субстанции чаще свидетельствует о развитии серьезных болезней, но для уточнения диагноза требуются дополнительные медицинские исследования.
Понятие заболевания
Значение понятия анизоцитоз и что это такое? Нормальные эритроциты, входящие в состав крови, называют нормацитами. У здорового человека размер этих клеток соответствует значению 7–7,5 мкм. Диаметр микроцитов составляет 6,9 мкм. Размер мегалоцитов – 12 мкм, макроцитов – 8 мкм. В процентном соотношении количество нормацитов занимает около 70% объема крови, соответственно, количество макроцитов и микроцитов должно быть до 15%. Нарушение этого соотношения свидетельствует о развитии анизоцитоза.
Симптоматика заболевания имеет схожий характер с анемией, сердечной недостаточностью. Пациент чувствует слабость, снижение работоспособности, быстро утомляется. Часто возникает нарушение сердцебиения, отдышка и другие симптомы.
Причины нарушения формы и размера кровяных клеток
Анизоцитоз тромбоцитов и лейкоцитов не относится к самостоятельным заболеваниям. Диаметр, окрас и форма кровяных клеток меняется на фоне различных нарушений у человека.
При длительном течении инфекционных заболеваний, сильной интоксикации организма отмечается транзиторный компенсаторный анизоцитоз. Для этого состояния характерно изменение структуры клеток лимфоцитов и лейкоцитов.
Макроцитоз чаще обнаруживается при анемии, лейкозе, болезнях печени и поджелудочной железы. Нередко в сочетании с этим у пациента диагностируется гипохромия – снижение выработки гемоглобина.
Cимптомы патологии
Анизоцитоз не является самостоятельным заболеванием, состояние характеризуется нарушением состава крови под воздействием той или иной патологии (например, анемии, онкологии, болезни печени). Симптомы этого состояния могут быть самыми разнообразными, что зависит от того, в каком органе происходят патологические изменения.
К общим признакам анизоцитоза относят астению. Понятие подразумевает развитие у человека слабости, быстрой утомляемости, раздражительности. При выполнении нетяжелой физической работы пациент отмечает отдышку, упадок сил. Возникают нарушения со стороны психологического состояния. Нередко нарушается сон, происходят смены настроения, человек становится агрессивным или, наоборот, развивается апатия, нежелание общаться с другими людьми.
У многих больных диагностируется нарушение сердечного ритма. Вследствие этого может возникнуть бледность или покраснение кожных покровов, головокружение, мерцание мушек перед глазами.
Виды и степени анизоцитоза
Анизоцитоз классифицируется в зависимости от того, какие виды кровяных клеток изменены. Патология имеет следующую классификацию:
Кроме этого, различают показатель rdw крови в зависимости от степени:
Учитывая такую классификацию, доктор может дать заключение, например, анизоцитоз смешанного типа умеренный, это означает, что в составе крови присутствуют макро- и микрочастички с измененным размером, а их общее количество составляет не более 50%.
Анизоцитоз у беременных и детей
У новорожденного ребенка часто отмечается физиологический макроцитоз. Объясняется это возрастными особенностями. Как правило, в течение первых 2–3 недель жизни показатели крови самостоятельно нормализуются без дополнительного лечения. Кроме этого, умеренный анизоцитоз у детей может возникать вследствие перенесения инфекционных заболеваний. Норма повышается незначительно, после выздоровления формула крови восстанавливается.
Анизоцитоз при беременности чаще развивается на фоне анемии из-за недостатка в организме железа. Корректируются показатели крови у женщин в положении с помощью правильного питания и приема железосодержащих препаратов.
Диагностика
Анизоцитоз, пойкилоцитоз – это основные показатели развития каких-либо нарушений в организме. Если изменена форма клетки, повышен ее размер или цвет, это свидетельствует о развитии патологического состояния во внутренних органах больного. Диагностика нарушения состава крови проводится исключительно с помощью лабораторного исследования. Для этого человеку назначают общий анализ крови. Дополнительные исследования требуются редко.
Чтобы правильно сдать анализ, больному необходимо придерживаться следующих рекомендаций:
Если пренебрегать данными рекомендациями, анализ будет неточным, что вызовет трудность в постановке диагноза.
Как проводится лечение
Лечение анизоцитоза проводится в зависимости от заболевания, спровоцировавшего нарушение состава крови. Современные технологии, используемые в медицинской практике, позволяют точно определить болезнь, вызвавшую нарушение. При анизоцитозе эритроцитов речь чаще идет о железодефицитной анемии. В этом случае больному назначают специальную диету, включающую продукты с достаточным содержанием железа и медикаментозные средства, восстанавливающие гемоглобин.
При обнаружении в составе крови большого количества клеток с нехарактерным размером и формой на фоне простудных и инфекционных заболеваний проводится дезинтоксикационная терапия, усилия направляются на подавление клеток, вызывающих интоксикацию организма, повышение иммунитета.
При обнаружении онкологии человеку назначают хирургическое лечение, лучевую и химиотерапию. Чем раньше выявлена патология, тем больше шансов справиться с ней, избежать метастаз, смерти больного.
Профилактические мероприятия
Анизоцитоз не является самостоятельной патологией, а лишь сигнализирует о развитии других заболеваний организма, поэтому следует уделить должное внимание профилактике данного состояния. Чтобы избежать изменения состава крови, следует придерживаться таких профилактических мер:
Придерживаясь здорового образа жизни, можно предотвратить серьезные заболевания. Правильное питание, закаливание и занятия спортом позволяют укрепить иммунитет, предотвратить развитие тяжелых патологий.
Диагностика и лечение хронической аутоиммунной гемолитической анемии
Больная Ш., 80 лет, пенсионерка. Из анамнеза известно, что в течение последних двух лет неоднократно проходила амбулаторное и стационарное лечение по поводу хронической B12–фолиеводефицитной анемии, диагностированной на основании анемического синдрома в сочетании с гиперхромией и макроцитозом эритроцитов. Стернальная пункция, определение уровня витамина B12 и фолиевой кислоты не проводились. Отмечался временный незначительный положительный эффект лечения витамином B12. С конца 2011 года, несмотря на ежемесячное введение витамина B12 в дозе 500γ в сочетании с фолиевой кислотой, стала нарастать анемия (14.02.2012 г. гемоглобин – 54 г/л). Для обследования и лечения госпитализирована в больницу № 40 с диагнозом: B12–фолиеводефицитная анемия тяжелой степени. ИБС. Стенокардия напряжения II ф. к. Гипертоническая болезнь II ст. Желчнокаменная болезнь. Хронический калькулезный холецистит. Мочекаменная болезнь. Конкремент правой почки, простые кисты обеих почек. Полипы желудка.
При поступлении жалобы на выраженную общую слабость, головокружения, головную боль, учащенное сердцебиение, перебои в работе сердца.
При объективном осмотре отмечены субиктеричность кожи и слизистых оболочек, умеренная гепатомегалия (+2 см) и спленомегалия (+ 2 см).
Результаты клинического анализа в динамике представлены в таблице 1.
Таблица 1. Клинические анализы крови пациентки Ш. в динамике
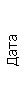 | 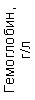 | 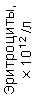 | 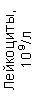 | 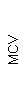 | 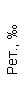 |  | 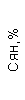 | 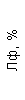 | 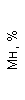 | 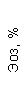 | 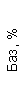 |  |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 15.02.12 | 54 | 1.39 | 10.5 | 133 | 80 | 2 | 66 | 21 | 9 | 2 | — | 75 |
| 11.03.12 | 50 | 1.41 | 11.8 | 114 | 98 | 4 | 75 | 11 | 4 | 3 | 1 | 78 |
| 15.03.12 | 49 | 1.31 | 17.8 | 121 | 288 | 4* | 60 | 23 | 5 | 1 | — | 78 |
| 20.03.12 | 72 | 1.93 | 11.4 | 116 | 297 | 2 | 73 | 14 | 7 | 2 | 0 | 46 |
| 27.03.12 | 66 | 1.9 | 11 | 108 | 202 | 2 | 60 | 26 | 7 | 3 | 0 | 40 |
| 12.04.12 | 70 | 1.75 | 1.9 | 112 | 104 | 3 | 62 | 24 | 11 | 0 | 0 | 27 |
| 26.04.12 | 93 | 2.56 | 5.7 | 109 | 148 | 3 | 74 | 13 | 9 | 0 | 0 | 11 |
| 24.06.12 | 111 | 3.42 | 4.7 | 97 | 7 | 2 | 69 | 21 | 10 | 0 | 1 | 15 |
| 16.08.12 | 120 | 3.97 | 5.8 | 93 | 12 | — | 71 | 19 | 9 | 1 | 0 | 40 |
Примечание: * в лейкоцитарной формуле 15.03.12 выявлялись также миелоциты (2%) и метамиелоциты (5%).
В биохимическом анализе крови – повышение уровня креатинина (189 ммоль/л), билирубина (58 ммоль/л) за счет непрямого билирубина.
УЗИ органов брюшной полости: гепатоспленомегалия; камни желчного пузыря; диффузные изменения поджелудочной железы; простые кисты обеих почек, конкремент правой почки.
ФГДС: два полипа желудка размером до 0,5 см.
Учитывая высокий риск сердечно-сосудистых осложнений у пожилой пациентки с анемией тяжелой степени, проведены трансфузии эритроцитарной взвеси. На основании клинико-лабораторных данных (спленомегалия, гипербилирубинемия, гиперхромная анемия с ретикулоцитозом) и неэффективности лечения витамином B12 и фолиевой кислотой заподозрена гемолитическая анемия.
При исследовании крови на антиэритроцитарные антитела выявлены аутоантитела класса IgG ++++.
Результаты стернальной пункции представлены в таблице 2.
Таблица 2.Миелограмма пациентки Ш. от 17.02.12 г.
Заключение
Клеточный костномозговой пунктат. Эритропоэз – нормобластический. Гиперплазия эритроидного ростка – 74,8%. Со стороны эритрокариоцитов отмечаются клетки с цитоплазматическими мостиками, скопления в виде «эритроидных островков».
Мегакариоциты различной степени зрелости с умеренным тромбоцитообразованием.
На основании данных миелограммы (гиперплазия эритроидного ростка при нормобластическом типе кроветворения) и выявления антиэритроцитарных антител диагностирована аутоимунная гемолитическая анемия с тепловыми антителами. При дополнительном обследовании признаков вторичного характера анемии не выявлено.
С 11.03.12 г. начата пульс-терапия метипреднизолоном в дозе 500 мг 1 раз в день внутривенно в сочетании с пероральным приемом преднизолона в дозе 45 мг в сутки под прикрытием гастропротекторов. После 5 дней лечения анемический синдром продолжал нарастать, появился выраженный сдвиг лейкоцитарной формулы влево, увеличение количества ретикулоцитов (табл.1). Доза преднизолона перорально увеличена до 75 мг в сутки, к лечению добавлен азатиоприн по 100 мг/сутки per os, проведена трансфузия1 дозы эритроцитарной взвеси.
С 20.03.12 г. с учетом сохраняющегося гемолиза (ретикулоциты 297‰) проведен второй курс пульс-терапии метилпреднизолоном в дозе 500 мг в сутки № 4, однократно введен внутривенно циклофосфан в дозе 600 мг.
Лечение больная переносила хорошо. С 27.03.12 г. отмечена тенденция к увеличению уровня гемоглобина без поддерживающих гемотрансфузий. Решено продолжить введение циклофосфана по 200 мг в сутки, отменить азатиоприн. Анемический синдром продолжал уменьшаться: к 12.04.12 г. уровень гемоглобина достиг 70 г/л, снизился гемолиз (ретикулоцитов 104‰), однако развилась лейкопения (1,9×10 9 /л), в связи с чем циклофосфан был временно отменен. После восстановления количества лейкоцитов лечение циклофосфаном по 200 мг дважды в неделю было возобновлено на фоне постепенного снижения дозы преднизолона.
Больная в удовлетворительном состоянии 28.04.12 г. выписана из стационара. На амбулаторном этапе продолжено введение циклофосфана по 200 мг в сутки 2 раза в неделю, преднизолон в течение месяца полностью отменен.
В течение нескольких месяцев получала поддерживающую терапию циклофосфаном по 200 мг в сутки 2 раза в неделю (суммарная доза составила 7200 мг). На этом фоне уровень гемоглобина стабилен в пределах 100–120 г/л, количество ретикулоцитов не превышает 20%.
Комментарий к клиническому случаю
Аутоиммунная гемолитическая анемия (АИГА) – гетерогенная группа заболеваний и синдромов, обусловленных повышенным разрушением эритроцитов вследствие образования аутоантител. Частота АИГА во всех возрастных группах составляет 1:40000 – 1:80000, причем женщины болеют в 2 раза чаще мужчин. Выделяют первичные (идиопатические) и вторичные АИГА, которые чаще всего развиваются при лимфомах, солидных опухолях и заболеваниях соединительной ткани. По серологическим свойствам различают АИГА с тепловыми (85%) и холодовыми (15%) антителами; по месту разрушения эритроцитов выделяют АИГА с внутриклеточным (наиболее частым), внутрисосудистым и смешанным гемолизом.
Клинические проявления АИГА:
При внутрисосудистом гемолизе моча приобретает темно-бурую или черную окраску.
Лабораторные критерии:
Стандарт первой линии терапии АИГА – пероральные глюкокортикостероиды в начальной дозе 1 мг/кг в сутки, возможно проведение пульс-терапии метилпреднизолоном в дозе 0,5–1,0 г/сутки внутривенно в течение 3-5 дней. Второй линией терапии является спленэктомия, которая используется при отсутствии эффекта глюкокортикостероидов в течение 4–6 месяцев. У пожилых пациентов показано назначение иммунодепрессивных и цитостатических препаратов (азатипоприн, циклофосфон, циклоспорин). Значительно реже используют моноклональные антитела (ритуксимаб) и иммуноглобулин. Выживаемость больных АИГА в течение 5 лет составляет 75%.
При анализе данного случая обращает внимание длительное латентное течение заболевания у больной преклонного возраста с гиперхромной анемией, что послужило причиной ошибочного диагноза B12–дефицитной анемии (для АИГА характерен нормохромный характер анемии). С учетом возраста пациентки и наличия сопутствующих заболеваний было принято решение о подключении к лечению цитостатической терапии, позволившее получить ремиссию заболевания, отменить глюкокортикостероиды и отказаться от проведения спленэктомии.
Показатели клинического анализа крови
Эритроциты (RBC) – показатель числа эритроцитов, измеряется в количестве клеток на литр крови. Это самый многочисленный тип клеток. Главная задача эритроцитов — нести в себе гемоглобин. Если снижается количество эритроцитов, например, из-за дефицита витамина В12 или фолиевой кислоты (а именно эти витамины нужны для синтеза этих клеток), то гемоглобина в крови также будет не хватать, даже при хорошем запасе железа (ферритина).
Гематокрит (HCT) — объем всех клеток крови, % объемного содержания клеток в крови. При повышении гематокрита за черту 50% риск тромбоза из-за сгущения крови возрастает. В гематологических анализаторах это расчетный показатель т.е. прямым образом на него влияют количество эритроцитов и их средний объем.
Среднее содержание гемоглобина в эритроците (MCH) –довольно стабильная величина, которая не зависит от возраста. Этот индекс пришел на смену устаревшему цветовому показателю (ЦП). Снижение MCH также говорит о нехватке железа. Повышение может быть признаком гиперхромной анемии.
Средняя концентрация гемоглобина в эритроците (MCHC). Повышение MCHC при сниженном MCV может предполагать наследственный микросфероцитоз – заболевание при котором наблюдается повышенное разрушение эритроцитов и может быть желтушность.
Ширина распределения эритроцитов по объему (RDW) — показатель анизоцитоза (разного размера эритроцитов). До появления гематологических анализаторов гетерогенность размера эритроцитов исторически определялась качественным исследованием мазков периферической крови. RDW указывает насколько сильно эритроциты различаются по размеру. Увеличивается при дефиците железа, фолиевой кислоты или витамина В12.
Тромбоциты (PLT) — самые маленькие клетки крови, но не менее важные чем эритроциты и лейкоциты. Необходимы они нам для свертывания крови. При их снижении в анализе ниже 30 самопроизвольно появляются на коже синяки, так проявляется повышенная кровоточивость. При повышении количества тромбоцитов в первую очередь надо исключать железодефицитную анемию и воспалительную реакцию (сделать анализ на С-реактивный белок).
MPV – средний объем тромбоцитов. Значение MPV повышается в период активного производства тромбоцитов. А уменьшение объема тромбоцитов говорит о возможных проблемах с костным мозгом. На показатель MPV стоит обращать внимание только при снижении количества тромбоцитов и отсутствии агрегации.
PCT – тромбокрит, или % объема всех тромбоцитов в крови. Чем выше тромбокрит, тем больше риск тромбоза.
Лейкоциты – самый главный показатель нашей иммунной системы. Снижение числа лейкоцитов может быть связано с вирусными инфекциями, токсическим воздействием на организм, приемом некоторых лекарств. Увеличение количества лейкоцитов может говорить об воспалительной реакции, острой инфекции, лейкозе. В этом случае особое внимание нужно обратить на лейкоцитарную формулу, то есть сделать клинический анализ крови с лейкоформулой.
Общий анализ крови: расшифровка и норма
Общий анализ крови (ОАК) – это один из самых распространенных методов обследования, который позволяет врачу выяснить причины некоторых симптомов, а так же заболевания крови и внутренних органов.
Для проведения ОАК чаще всего берут кровь из пальца или вены. Особая подготовка для этого анализа не требуется, однако анализ лучше сдавать натощак. В Красноярске есть несколько лабораторий, которые могут в кротчайшие сроки сделать ОАК, например Реновацио, ИХМИ, Инвитро и другие.
Общий анализ крови представляет собой обследование, с помощью которого определяются следующие основные параметры крови человека:
Расшифровка общего анализа крови
Показатель
Что это означает
Норма
Если уровень эритроцитов выше нормы имеется высокий риск того, что красные кровные клетки склеятся между собой, что приведет к тромбозу.
3.8-5.5 х 10 в 12 степени /л для женщин
3.8-5.5 х 10 в 12 степени /л для детей
Снижение уровня гемоглобина приводит к кислородному голоданию организма.
Повышенный гематокрит встречается при эритроцитозах, а также при обезвоживании организма.
Снижение гематокрита указывает на анемию либо на увеличение количества жидкой части крови.
Эритроциты с малым средним объемом встречаются при микроцитарной анемии, железодефицитной анемии и пр.
Снижение этого показателя встречается при железодефицитной анемии.
Снижение этого показателя встречается при железодефицитных анемиях, а также при врожденном заболевание крови.
Снижение уровня тромбоцитов встречается при некоторых врожденных заболеваниях крови, апластической анемии, идиопатической тромбоцитопенической пурпуре, циррозе печени и др.
А снижение числа лейкоцитов встречается при приеме некоторых лекарств, заболеваниях крови и др.
Увеличение числа лимфоцитов встречается при некоторых инфекционных заболеваниях, а также при заболеваниях крови.
Уменьшение числа лимфоцитов встречается при тяжелых хронических заболеваниях, СПИДе, почечной недостаточности, приеме некоторых лекарств, подавляющих иммунитет.
Для определения характера изменений, как правило, изучают процентное соотношение каждого вида клеток.
MID% (MXD%) 5 – 10%
Снижение уровня гранулоцитов встречается при апластической анемии, после приема некоторых лекарств, а также при системной красной волчанке.
Снижение уровня моноцитов встречается после тяжелых операций, приема лекарств, подавляющих иммунитет.
MON# 0.1-0.7 х 109/л (или 0,1-0,7 х 103/мкл)
Уменьшение СОЭ встречается нечасто и говорит о повышенном содержании эритроцитов в крови, либо о других заболеваниях крови.
До 15 мм/ч для женщин
Следует отметить, что некоторые лаборатории указывают в результат анализов другие нормы, то связано с наличием нескольких методик подсчета показателей. В таких случаях, интерпретация результатов общего анализа крови осуществляется по заданным нормам.
Если пациент желает сдать анализы анонимно, то заявке и полученному от клиента образцу биоматериала присваивается номер, известный только пациенту и медперсоналу, оформлявшему заказ. По этому номеру пациент может забрать результаты. Записаться на сдачу анализов можно по телефону +7 (391) 277 52 52 либо онлайн на нашем сайте.
Железодефицитная анемия у детей
Почему при ЖДА необходимы препараты железа? В чем преимущества препаратов последнего поколения? Почему прием препаратов железа должен быть длительным? Картина крови при хронической железодефицитной анемии. Выраженные гипохромия эритроци
Почему при ЖДА необходимы препараты железа?
В чем преимущества препаратов последнего поколения?
Почему прием препаратов железа должен быть длительным?
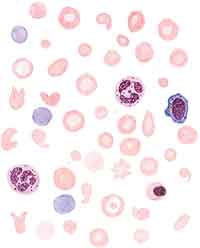 |
| Картина крови при хронической железодефицитной анемии. Выраженные гипохромия эритроцитов, анизоцитоз, пойкилозитоз, шизоцилы, присутствие полихроматофилов |
Анемия — это патологическое состояние, характеризующееся снижением массы эритроцитов, часто в сочетании с уменьшением количества эритроцитов в единице объема крови. Причин возникновения анемий очень много; для детского же возраста наиболее типична железодефицитная анемия (ЖДА). ЖДА характеризуется наличием небольших гипохромных эритроцитов и истощением запасов железа в организме.
Распространенность дефицита железа у детей в раннем возрасте, по данным ВОЗ, составляет от 17,5 до 30%.
Можно выделить следующие причины развития дефицита железа у детей.
Важно отметить, что у детей раннего возраста причинами дефицита железа, как правило, являются недостаточное депо железа и нерациональное питание, а у детей старшего возраста — кровопотеря и резкое вытяжение.
Патофизиологические аспекты
Поскольку всасывание железа ограничено, у большинства людей его поступление с пищей едва покрывает текущую потребность организма, в результате заболеваний или неправильного питания довольно легко развивается дефицит железа. Этот процесс состоит из нескольких стадий.
Стадия 1. Потеря железа превышает его поступление. На фоне отрицательного баланса железа его запасы в костном мозге постепенно истощаются. Хотя уровень железа в сыворотке и количество гемоглобина остаются нормальными, содержание ферритина в сыворотке уменьшается (ниже 20 нг/мл). По мере истощения запасов железа происходит компенсаторное повышение концентрации трансферрина (о чем свидетельствует увеличение железосвязывающей способности).
Стадия 2. Истощенные запасы железа уже не обеспечивают эритропоэтическую функцию костного мозга. В то время как уровень трансферрина в плазме растет, содержание железа в сыворотке снижается, что приводит к его всевозрастающей нехватке при образовании эритроцитов. Эритропоэз нарушается, когда уровень железа ниже 50 мкг%, а насыщение трансферрина — ниже 16%. Возрастает концентрация рецепторов ферритина в сыворотке (более 8,5 мг/л).
Стадия 3. Анемия при внешне нормальных эритроцитах и эритроцитарных индексах.
Стадия 4. Развитие микроцитоза и затем гипохромии.
Стадия 5. Дефицит железа сопровождается симптомами тканевых нарушений.
Клинические проявления
Представление о клиническом статусе больного с анемией зависит от основного заболевания и формы анемии (острой или хронической). ЖДА — состояние хроническое. Проявление анемии per se объясняют с помощью патофизиологических механизмов. Большинство симптомов ЖДА являются отражением сердечно-сосудистых и газообменных изменений, компенсирующих уменьшение массы эритроцитов. Степень выраженности симптомов зависит от скорости развития анемии (при медленном развитии анемии, характерном для железодефицитных состояний, времени для полного развития компенсаторных механизмов достаточно) и ее длительности. Даже анемия средней тяжести нередко протекает бессимптомно. Ребенок может жаловаться на усталость, одышку и сердцебиение, особенно после физической нагрузки. При тяжелой анемии симптоматика сохраняется и в состоянии покоя, больной не может переносить физические нагрузки. Если уровень гемоглобина менее 75 г/л, то минутный сердечный выброс в покое заметно повышается по мере увеличения как частоты сердечных сокращений, так и ударного объема. Симптомы сердечной недостаточности развиваются, когда резерв миокарда исчерпан. Следовательно, тяжесть состояния больного определяется прежде всего степенью выраженности сердечно-сосудистых нарушений.
Симптоматика при анемии средней и тяжелой степени распространяется и на другие системы органов. Больной часто жалуется на головокружение и головные боли, шум в ушах, возможен даже обморок. Человек становится раздражительным, нарушается сон, снижается концентрация внимания. Поскольку кровоток в коже снижен, может развиваться гиперчувствительность к холоду. Возникает симптоматика и со стороны желудочно-кишечного тракта — резкое снижение аппетита, диспепсические расстройства (тошнота, изменение характера и частоты стула), прежде всего это происходит за счет шунтирования крови, минующей сосудистое русло внутренних органов. У девочек-подростков нарушается менструальный цикл, что проявляется в виде аменореи или обильного кровотечения.
Основной признак анемии — бледность кожных покровов. Однако его информативность ограничена другими факторами, определяющими цвет кожи.
Поэтому наиболее информативным признаком анемии является бледность видимых слизистых — слизистой оболочки полости рта, ногтевого ложа и конъюнктивы век. Информативным также считается цвет кожи на сгибах ладонной поверхности — если по цвету они не отличаются от окружающей кожи, то уровень гемоглобина у больного, как правило, менее 80 г/л.
Развитие бледности кожных покровов при анемии объясняется двумя факторами: первый — это, несомненно, уменьшение уровня гемоглобина в крови, второй — шунтирование крови в обход сосудов кожи и других периферических тканей, способствующее усиленному кровоснабжению жизненно важных органов. Перераспределение кровотока представляет собой один из важных механизмов компенсации анемии.
Из других клинических симптомов анемии следует отметить уже упоминавшиеся выше тахикардию, значительные колебания пульсового давления, систолический шум изгнания над предсердиями, снижение умственной и физической активности, дети становятся раздражительными, быстро утомляются, их сон беспокойный, аппетит снижен.
При ЖДА к обычным симптомам анемии присоединяются признаки, специфичные для недостаточности железа. При длительном дефиците железа появляются извращенные аппетит (поедание мела, грязи, красок) и обоняние (нравятся резкие запахи бензина, красок, лаков, поедание льда (пагофагия), развиваются глосситы, хейлит, койлонихия (истонченные, исчерченные, ломкие ногти). При дефиците железа падает активность иммунной системы за счет снижения синтеза ИЛ-2, Т-киллеров; дети чаще болеют ОРВИ, что, в свою очередь, усугубляет имеющийся дефицит железа.
Диагноз подтверждается лабораторными данными. Критерием диагностики ЖДА является анемия микроцитарная, гипохромная, норморегенераторная. Для ЖДА характерны анизоцитоз, тромбоцитоз, снижение уровня сывороточного железа (менее 13 ммоль/л), общая железосвязывающая способность сыворотки не изменена или повышена, уровень сывороточного ферритина менее 15 нг/мл, насыщение трансферрина меньше 16%, уровень протопорфирина эритроцитов повышен, уровень Hb A2 снижен, в костном мозге отмечается раздражение красного ростка (эритроциты : гранулоциты = 1:1 — 1:2), типично отсутствие в костном мозге запасов железа и кольцевидных сидеробластов.
В дифференциально-диагностический поиск включаются талассемия, отравление свинцом, анемия при хронических заболеваниях, врожденные нарушения обмена железа (дефицит трансферрина, нарушение утилизации железа, нарушение реутилизации железа), гемосидероз, в том числе синдром Гудпасчера, дефицит меди.
Принципы лечения ЖДА у детей
Диетотерапия при ЖДА у детей
В настоящее время общепризнано, что устранить дефицит железа в организме только с помощью диетотерапии невозможно. Это связано с тем, что всасывание железа из пищевых продуктов ограничено — 1,8-2 мг (не более 2,5 мг) железа в сутки — даже при рациональном питании, соответствующем возрасту, и при потреблении достаточного количества продуктов с высоким содержанием железа. (Для сравнения: здоровый ребенок в зависимости от возраста теряет за сутки от 0,15 до 0,6 мг железа, девочка во время месячных — 15-50 мг) При приеме современных препаратов железа оно усваивается в 20 раз лучше. Диетотерапия должна быть одной из составляющих терапии ЖДА у детей.
С другой стороны, очень важно ориентироваться не на содержание железа в продуктах питания, а на его форму. Именно форма железа определяет процент его всасывания и усвоения и, следовательно, эффективность терапии. Из различных форм железа легче всего усваивается гемовое железо — сложное органическое соединение, в котором железо находится в составе гемоглобина; неорганические соединения — соли железа — усваиваются организмом значительно хуже. Железо в составе гема активно захватывается клетками слизистой кишечника и всасывается в неизмененном виде. Процессы всасывания гема в кишечнике не зависят от кислотности среды и активности пищевых ферментов. Железо из злаков, овощей, фруктов всасывается значительно хуже из-за присутствия в них ингибиторов ферроабсорбции, таких, как оксалаты, фосфаты, танин и другие. Сравните: коэффициент усвояемости железа из говядины (гемовое железо) составляет 17-22%, из фруктов — не более 3%. Степень усвояемости железа из продуктов животного происхождения также зависит от формы железосодержащих соединений. Так, из печени, где соединения железа представлены в виде ферритина и трансферрина, железо усваивается в значительно меньшем количестве, чем из мясных продуктов, хотя общее содержание железа в печени в 3 раза больше, чем в мясе. Поэтому включение печени в рацион питания для устранения дефицита железа или с профилактической целью не имеет никакого смысла. Таким образом, рацион питания должен быть максимально богат продуктами, в которых железо содержится в виде гема (язык говяжий, мясо кролика, говядина).
Необходимо отметить также, что мясо, печень и рыба улучшают всасывание железа из фруктов и овощей при одновременном их употреблении.
Всасываемость железа из злаковых, бобовых, клубневых, овощей, фруктов значительно ниже, поскольку железо в них содержится в негемовой форме, и во многом зависит от содержания в рационе веществ, ингибирующих или потенцирующих всасывание железа. Усиливают всасывание негемового железа аскорбиновая кислота, продукты из мяса, птицы, рыбы, а также вещества, понижающие кислотность пищи (например, молочная кислота). Снижают усвоение негемового железа соевый протеин, полифенолы, входящие в состав чая, кофе, орехов и бобовых. Несмотря на высокое содержание железа в некоторых продуктах растительного происхождения, они не могут обеспечить высокую потребность в железе, характерную для растущего организма, поскольку железо из них всасывается значительно хуже, чем из продуктов животного происхождения. Рекомендации употреблять в больших количествах фруктовые соки, яблоки, гранаты, гречневую крупу и другие продукты в целях восполнения депо железа при ЖДА также нельзя считать обоснованными. Сбалансированная по основным ингредиентам диета позволяет «покрыть» только физиологическую потребность организма ребенка в железе, но никак не устраняет дефицита железа и должна использоваться в комплексе с препаратами железа при лечении ЖДА. Однако полноценная и сбалансированная диета занимает важное место в профилактике развития дефицита железа в организме ребенка во все периоды детства.
Медикаментозная терапия при ЖДА
Основной задачей терапии ЖДА является устранение дефицита железа в организме ребенка. Это достигается благодаря приему железосодержащих лекарственных препаратов. Основные требования, предъявляемые к препаратам железа, — это достаточное содержание в них элементарного железа и отсутствие побочных эффектов и осложнений. В настоящее время на фармацевтическом рынке России достаточный выбор препаратов железа, что расширяет возможности врача и позволяет учитывать индивидуальные особенности пациентов при назначении лечения (табл. 1). В частности, появились удобные формы для детей младшего возраста — капли и сироп (феррум лек, мальтофер, актиферрин, гемофер).
Все препараты зарегистрированы и разрешены к применению в Российской Федерации.
Современные препараты железа разделяют на две группы:
Усвояемость железа из лекарственного препарата зависит от содержания в нем элементарного (активного) железа. Наибольшее количество элементарного железа содержится в препаратах, в которых железо представлено в виде фумарата (ферретаб, ферронат) или сульфата двухвалентного железа (актиферрин, ферро-фольгамма, гемофер пролангатум, ферро-градумет). В настоящее время появились препараты железа нового поколения, к которым относятся лекарственные средства, представленные гидроксид-полимальтозным комплексом трехвалентного железа (мальтофер, феррум лек). Особенностью этих препаратов является то, что поступление железа из кишечника в кровь происходит путем активного всасывания в отличие от солевых соединений железа, всасывание которых происходит по градиенту концентрации. Это важно, поскольку исключается возможность передозировки препаратов железа, содержащих гидроксид-полимальтозный комплекс трехвалентного железа.
Солевые препараты железа в просвете кишечника взаимодействуют с компонентами пищи и с другими лекарствами, что затрудняет абсорбцию железа. Поэтому эта группа препаратов железа назначается за час до еды. Однако на фоне выраженного свободнорадикального стресса, возникающего при взаимодействии железа со слизистой кишечника во время его диффузии, усиливается повреждающее действие на слизистую кишечника соединений железа, что проявляется диспепсическими расстройствами, вплоть до некроза слизистой. При плохой переносимости солевых препаратов железа их можно принимать и во время еды, что уменьшит побочные проявления, но и всасывание железа в свою очередь будет ухудшаться. Солевые препараты железа нельзя запивать чаем, молоком и сочетать их с приемом некоторых медикаментов (тетрациклинов, левомицетина, препаратов кальция, антацидов, пеницилламина), поскольку при этом снижается усвояемость железа.
Препараты неионного железа, как показывают проведенные исследования, не взаимодействуют с компонентами пищи и лекарствами, что позволяет использовать эти препараты, не нарушая режима питания детей (препараты можно добавлять в пищу, соки) и схемы терапии сопутствующей патологии (если есть необходимость в проведении такого лечения).
Суточная терапевтическая доза препаратов железа должна быть достаточной для нормализации уровня гемоглобина и восполнения запасов железа в костном мозге, что составляет для солевых препаратов железа 3-6 мг/кг/сут элементарного железа в два-три приема. Гидроксид-полимальтозный комплекс железа (феррум лек) назначается в дозе 3-6 мг/кг/сут в один или несколько (по желанию пациента) приемов.
Побочные реакции при приеме препаратов железа
Наиболее часто при лечении ферропрепаратами наблюдаются следующие побочные явления (табл. 2): металлический привкус во рту, потемнение эмали зубов, аллергические высыпания на коже, диспепсические нарушения в результате раздражающего действия на слизистую пищеварительного тракта, прежде всего кишечника (жидкий стул, тошнота, рвота). Поэтому начальные дозы препаратов должны составлять 1/2-1/3 терапевтической с последующим увеличением их до полной дозы в течение нескольких дней во избежание возникновения выраженных побочных действий. При непереносимости солевого препарата его можно заменить гидроксид-полимальтозным комплексом железа, в результате применения которого не возникает вышеописанных эффектов. Гидроксид-полимальтозный комплекс железа можно сразу применять в полной дозе. Неионные препараты железа не вызывают перечисленных выше побочных эффектов, чувство переполнения желудка также отмечается редко.
Парентеральное введение препаратов железа
Парентеральное введение препаратов железа проводится только по строгим показаниям из-за развития выраженных местных и системных побочных эффектов. Показания таковы: патология пищеварительного тракта (синдром нарушенного кишечного всасывания, неспецифический язвенный колит, хронический энтероколит, желудочно-кишечное кровотечение) и непереносимость железосодержащих препаратов при пероральном приеме.
Противопоказаниями к назначению препаратов железа являются анемии, не обусловленные дефицитом железа (гемолитические, апластические), гемосидероз, гемохроматоз.
Продолжительность курса лечения
Клинический и терапевтический эффекты при пероральной ферротерапии развиваются постепенно. Через некоторое время появляется клиническое улучшение: уменьшается слабость, исчезает головокружение, ребенок становится более активным, повышается аппетит, постепенно розовеют кожные покровы и видимые слизистые. На 8-10-й день терапии отмечается ретикулоцитарный криз — до 5%, что подтверждает эффективность лечения. Позже наблюдается повышение уровня гемоглобина, чаще всего нормализация гемоглобина происходит на 3-6-й неделе от начала терапии и зависит от степени тяжести анемии. В среднем уровень Hb повышается на 10 г/л за 10 дней. Однако нормализация уровня гемоглобина не является признаком устранения дефицита железа. Для полного восполнения депо железа в организме курс ферротерапии должен составлять не менее 3 месяцев.
Причины неэффективности ферротерапии
Неэффективность терапии на фоне приема препаратов железа при их хорошей переносимости может быть обусловлена следующими факторами:
ЖДА — это заболевание, при правильной терапии которого наступает полное выздоровление!