антикоагулянтная терапия в лечении тромбоза что это такое
Антикоагулянтная терапия в лечении тромбоза что это такое
В рамках второго съезда Евразийской аритмологической ассоциации и восьмого съезда кардиологов, кардиохирургов и рентгенэндоваскулярных хирургов Республики Беларусь состоялся симпозиум «Сложные случаи в кардиологии». Эксперты акцентировали внимание на антитромботическом лечении и его осложнениях у пациентов с фибрилляцией предсердий, перенесших инсульт.
Глобальное бремя
Наталья Козиолова, доктор мед. наук, профессор Заведующая кафедрой пропедевтики внутренних болезней № 2 Пермского госмедуниверситета им. академика Е. А. Вагнера (Россия), член президиума правления Российского кардиологического общества, президент Пермского краевого кардиологического общества, доктор мед. наук, профессор Наталья Козиолова поделилась новыми данными по вторичной профилактике инсульта у пациентов с фибрилляцией предсердий (ФП).
В первую очередь Наталья Андреевна обратила внимание на актуальность проблемы. Так, согласно исследованиям, только в 2019 году в 204 странах мира диагностировано 12,2 миллиона инсультов: 7,63 миллиона ишемических инсультов, 3,41 миллиона кровоизлияний в мозг, 1,18 миллиона субарахноидальных кровоизлияний. За 29 лет вследствие указанной патологии 143 миллиона человек стали инвалидами. В структуре причин утраты трудоспособности как в 1990 году, так и в 2019-м инсульты занимали второе место.
Наталья Козиолова:
Стоит отметить, что частота патологии растет среди людей в возрасте 18–50 лет. В мире 2 миллиона таких пациентов в год, и это число увеличивается. Вместе с тем знания о глобальном распределении факторов риска и этиологии, а также информация о прогнозе и оптимальной вторичной профилактике у молодых пациентов недостаточны. Это ограничивает доказательное лечение и препятствует предоставлению соответствующей информации о причинах инсульта, факторах риска и прогнозах.
Традиционно, по словам эксперта, к смертельному исходу приводят ишемические инсульты, а также внутричерепные и субарахноидальные кровоизлияния. В России в 2015 году зарегистрировано более 300 тысяч ишемических инсультов и более 66 тысяч геморрагических. Среди ишемических инсультов лидирует атеротромботический, каждый пятый — кардиоэмболический.
Наталья Козиолова:
В лечение пациентов с церебральными катастрофами вкладываются огромные усилия, причем не только врачебные. В России реализуется федеральный проект: 2 года пациенту после инсульта бесплатно выдают лекарственные средства, в том числе самые лучшие и дорогие прямые пероральные антикоагулянты. От пациента требуется прежде всего быть приверженным лечению. Заболеваемость и смертность немного уменьшаются, однако все равно, по данным одной из статистических баз 2019 года, по смертности от инсульта Россия занимала первое место в мире.
В США, к примеру, также затрачиваются огромные средства на лечение пациентов с инсультом. Вместе с тем с 2013 года наблюдается негативный тренд к увеличению смертности от данной патологии независимо от возраста. К слову, в США каждый 20-й пациент в возрастной категории 60–79 лет перенес инсульт.
Наталья Козиолова:
Согласно исследованиям, если 60-летний пациент выполняет рекомендации по профилактике инсульта, его срок дожития составляет 20 лет. В случае перенесенного инсульта срок дожития уменьшается до 8 лет.
Заболеваемость повторным инсультом в России (согласно Национальному регистру инсульта), по словам эксперта, огромная — 0,79 на тысячу населения. Доля ишемического среди повторных инсультов — 87,5 %, неуточненной этиологии — 4,6 %. Показатель распространенности повторного инсульта среди всех инсультов — 25,5 %. Каждый 5-й пациент в России — с повторным инсультом.
Наталья Козиолова:
Долгое время считалось, что самый опасный период после инсульта — первый месяц, первый год. К сожалению, последние данные говорят о том, что на самом деле через 4 года после повторного инсульта умрет каждый пятый. На 3–5-й год пациенты успокаиваются, нарушается приверженность к лечению.
Анализ ошибок
Наталья Козиолова:
При наличии ФП риск кардиоэмболического инсульта увеличивается почти в 16 раз. Поэтому к пациентам с ФП должно быть очень трепетное отношение, особенно если они уже перенесли инсульт.
Эксперт разбирает случай из практики. Женщина в возрасте 67 лет обратилась к терапевту с жалобами на утомляемость, слабость, бессонницу, периодические головные боли. Восемь месяцев назад перенесла ишемический инсульт в правой гемисфере. Четыре года у нее наблюдается персистирующая форма ФП (8–19 пароксизмов в год), а также гиперлипидемия (фактор риска повторного инсульта) в течение 7 лет (ХС ЛПНП — 3,1 ммоль/л при целевом уровне менее 1,4 ммоль/л).
Наталья Козиолова:
Проанализируем ошибки. Пациентка принимает аторвастатин всего 20 мг в сутки. В этом случае можно говорить о врачебной инертности: специалист назначил аторвастатин и на этом остановился, — обращает внимание Наталья Козиолова. — Кроме того, у пациентки артериальная гипертензия в течение 10 лет без достижения целевого уровня АД. На прием она пришла с АД 160/95 мм рт. ст. Вопрос к врачу, который назначил периндоприл 10 мг в сутки и индапамид 1,5 мг в сутки и опять же на этом остановился.
Также у пациентки СД 2-го типа на протяжении 4 лет. С учетом возраста и перенесенного инсульта гликированный гемоглобин целевой — 7,5 % (принимает дапаглифлозин 10 мг в сутки). Что пациентка получает из антитромботической терапии? Только аспирин 100 мг в сутки, но продолжает принимать (8 месяцев) еще 2 церебропротектора. Что по этому поводу говорится в американских рекомендациях?
Сегодня фармакологическое или нефармакологическое лечение с применением нейропротективных средств не рекомендуется: нет доказательной базы по улучшению качества жизни и прогноза. По шкале CHA2DS2-VASс риск инсульта у пациентки очень высокий — 6 баллов. Риск госпитализации и смерти из-за тромбоэмболических осложнений в течение года увеличивается в 20 раз! При этом назначен только аспирин. Риск кровотечений по шкале HAS-BLED — 4 балла (высокий).
Дополнительно учитываются немодифицируемые факторы риска. В случае с данной пациенткой это возраст, ишемический инсульт в анамнезе, СД 2-го типа. Среди потенциально модифицируемых факторов риска — нарушение функции почек, модифицируемых — артериальная гипертензия, риск тромбозов и кровотечений.
Наталья Козиолова:
Два фактора можем скорректировать — АГ пролечим, аспирин отменим. Все равно остаются высокий риск кровотечений и очень высокий риск повторного инсульта. Что назначить в таком случае? Конечно, антикоагулянты (АК), причем новые пероральные антикоагулянты (НОАК), которые сегодня более предпочтительны, чем антагонисты витамина К (АВК) — за исключением пациентов с механическими клапанами сердца или умеренно-тяжелым стенозом митрального клапана.
В европейских рекомендациях прописано, что антиагреганты (не только аспирин — но любые) в монотерапии или в комбинации с клопидогрелом не рекомендуются для профилактики инсульта у пациентов с ФП — риск кровотечения увеличивается, а риск инсульта не снижается.
Показания и выбор оральных антикоагулянтов (ОАК) при ФП:
Согласно обновленным рекомендациям Европейского общества кардиологов (ESC) 2020 года, у пациентов с ФП и ишемическим инсультом или транзиторной ишемической атакой (ТИА) рекомендована длительная вторичная профилактика инсульта с помощью ОАК в случае отсутствия абсолютных противопоказаний с более предпочтительным применением НОАК в сравнении с АВК у пациентов, которым подходят НОАК.
У пациентов с ФП и острым ишемическим инсультом не рекомендована ранняя антикоагуляция (
Наталья Козиолова:
Почему именно НОАК, а не АВК (варфарин) у пациентов с ФП после ишемического инсульта или ТИА? Метаанализ 4 рандомизированных клинических исследований показал, что НОАК в сравнении с варфарином статистически значимо снижают на 13,7 % повторные инсульты и системные эмболии, на 50 % геморрагические инсульты, на 13,1 % любые инсульты, на 46,1 % интракраниальные кровоизлияния, — поясняет Наталья Козиолова.
В американских рекомендациях, отмечает эксперт, с 2014 года ничего не изменилось. Предпочтительным является европейский препарат ривароксабан. Согласно исследованиям, ривароксабан в сравнении с варфарином снижает риск повторного инсульта статистически значимо на 52 % без увеличения риска больших кровотечений с клинической выгодой 55 %.
Комбинация ОАК (варфарин, НОАК) с антиагрегантами не рекомендуется после ишемического инсульта или ТИА.
Для пациентов с ФП, перенесших ишемический инсульт или ТИА, которые не могут принимать ОАК, рекомендуется аспирин или комбинация аспирина с клопидогрелом.
Наталья Козиолова:
Чего не нужно делать, когда говорим о профилактике повторного инсульта, особенно в первый месяц? Нельзя назначать варфарин, т. к. в первый месяц на 71 % увеличивается риск повторных ишемических событий. Варфарин еще не работает. Кроме того, доказано, что варфарин у пациентов с ФП увеличивает риск всех видов деменции, т. к. вызывает дефицит витамина К, что повышает риск кальцификации и увеличивает риск сосудистых катастроф.
Антитромботическая терапия и внутричерепное кровоизлияние
Наталья Митьковская, директор РНПЦ «Кардиология», заведующая кафедрой кардиологии и внутренних болезней БГМУ, доктор мед. наук, профессор. Директор РНПЦ «Кардиология», заведующая кафедрой кардиологии и внутренних болезней БГМУ, главный внештатный специалист по кардиологии Минздрава, доктор мед. наук, профессор Наталья Митьковская обратила внимание на факторы риска кровотечений у пациента с ФП на фоне антитромботической терапии.
Наталья Митьковская:
Любой инфаркт мозга сопровождается определенным процентом кровоизлияний, и наша способность успешно лавировать между рисками инфаркта мозга и внутричерепными кровоизлияниями определяет шансы пациента на выживание.
Шкалы CHA2DS2-VASс и HAS-BLED должны быть на рабочем столе, в мобильном телефоне, компьютере каждого врача общей практики, терапевта и кардиолога. Действительно, новые оральные антикоагулянты занимают передовые позиции в профилактике инфаркта мозга у пациентов с ФП, и необходимо их назначать с учетом показаний, риска кровотечений, не забывая следить за функциональным состоянием почек и других органов. Однако более половины пациентов после инфаркта мозга не получают ОАК, 50 % из них — старше 80 лет.
Наталья Митьковская обращает внимание на важность контроля и коррекции факторов риска кровотечений (согласно рекомендациям ESС 2020 года) (см. таблицу).
Таблица. Факторы риска кровотечений
Рекомендации Американской ассоциации сердца/Американской ассоциации по изучению инсульта (AHA/ASA) 2019 года утверждают, что у пациентов, которым при развитии инсульта показано лечение алтеплазой, польза зависит от времени: начинать терапию следует как можно раньше.
Наталья Митьковская:
Принципиально важно отметить в медицинской документации, когда состоялся первичный медицинский контакт доктора с пациентом, когда выполнена ЭКГ или другое исследование, начато введение лекарственного средства. Временной интервал — это жизнь пациента.
Для чего нужны оральные антикоагулянты?
Антикоагулянты — это лекарственные препараты, снижающие активность свертывающей системы крови и препятствующие чрезмерному образованию тромбов. Современные антикоагулянты оказывают влияние на различные звенья процесса коагуляции крови и применяются для профилактики и лечения артериальных или венозных тромбозов и тромбоэмболий.
Классификация антикоагулянтов
Все антикоагулянтные препараты разделяются на две большие группы:
Антикоагулянты непрямого действия
Витамин К — витамин естественного происхождения, содержащийся в основном в зеленых листовых овощах (шпинат, брокколи, латук) и попадающий в организм с пищей. Кроме того, витамин K синтезируется бактериями в кишечнике. Организм использует витамин К для образования в печени целого ряда белков, участвующих в свертывании крови. Суточная потребность витамина К: 0,03-1,5 мкг/кг/сут (до 105 мкг/сут).
Таблица 1. Содержание витамина К в продуктах (мкг/100 г продукта)
| Продукты | Содержание витамина К |
| Зеленый чай, листья | 964 |
| Салат-латук, зеленые листья | 850 |
| Мангольд, листья сырые | 830 |
| Капусты лист | 817 |
| Кочанная капуста, сырая | 487 |
| Брюссельская капуста | 434 |
| Шпинат, листья сырые | 383 |
| Шпинат, листья свежие/замороженные, сваренные | 360 |
| Черный чай, листья | 42 |
| Брюссельская капуста, свежая, замороженная | 289 |
| Цикорий сырой | 231 |
| Салат краснолистный | 210 |
| Брокколи сырая | 205 |
| Соевое масло | 193 |
| Брокколи свежая/замороженная, сваренная | 192 |
| Зеленый лук | 190 |
| Фасоль | 140 |
| Салат Айсберг | 123 |
Оральные антикоагулянты, вмешиваясь в этот процесс, существенно увеличивают время свертывания крови. Однако пероральные антикоагулянты не разжижают кровь и не растворяют уже образовавшиеся сгустки крови, хотя и позволяют прекратить рост имеющихся тромбов.
В норме естественные антикоагулянты крови способствуют тому, что ее свертывание происходит только при нарушении целостности кровеносных сосудов. Однако при определенных клинических состояниях, называемых тромбозными нарушениями, этот же механизм может приводить к нежелательному образованию опасных для жизни кровяных сгустков — тромбов. В таких ситуациях действие антикоагулянтов позволяет предотвратить избыточное тромбообразование.
Если у вас обнаружили тромб или существует опасность образования кровяных сгустков, в качестве одного из элементов лечения врач может назначить лечение антикоагулянтами (например, варфарином), которые предотвращают образование тромбов.
Классификация антикоагулянтов непрямого действия
Все антикоагулянты непрямого действия подразделяются на три основные группы:
Самым распространенным непрямым антикоагулянтом является варфарин, что связано с предсказуемостью его действия и стабильными показателями антикоагуляции.
Показания к назначению пероральных антикоагулянтов
Можно выделить следующие основные причины применения оральных антикоагулянтов:
Аспирин Кардио или варфарин?
Исходя из определенных критериев (возраста и дополнительных факторов риска), лечащий врач может назначить пациентам с мерцательной аритмией, один из двух вариантов антитромботических средств: антиагрегантные препараты, например, аспирин (препятствует склеиванию тромбоцитов) или антикоагулянтные препараты, например, варфарин (блокирует факторы свертывания крови):
Фармакологическое действие аспирина как антикоагулянта заключается в угнетении слипания тромбоцитов — основного компонента тромба, таким образом, ацетилсалициловая кислота, предупреждает развитие тромбоза кровеносных сосудов.
Показанием к применению аспирина для разжижения крови является наличие преходящего нарушения мозгового кровообращения в прошлом – т.е. такого нарушения, при котором неврологическая симптоматика проявлялась не более 24 часов.
Кроме того, в инструкции по применению Аспирин Кардио для разжижения крови отдельно указан значительный перечень противопоказаний. Так же в любой инструкции к аспирину упоминается о выраженных нежелательных эффектах, развивающихся при длительном применении аспирина для разжижения крови даже в низких дозировках. При длительном приёме ацетилсалициловой кислоты, входящей в состав Аспирин Кардио, возможно развитие эрозий и язв желудочно-кишечного тракта, тромбоцитопения (снижении числа тромбоцитов), повышение уровня печёночных ферментов.
У таблеток аспирина нет явных преимуществ и в отношении стоимости. Цена «аспирина для сердца» вполне сравнима со стоимостью лечения варфарином. Даже американский аспирин для разжижения крови – далеко не панацея.
В сравнении со случаями, когда никакое лечение не проводится, варфарин снижает опасность инсульта на 64 %, что почти в три раза больше, чем при приеме аспирина для разжижения крови (для получения дополнительной информации обратитесь к врачу, который сможет рекомендовать наиболее подходящий вам препарат).
Рисунок 1. Варфарин и риск инсульта
В некоторых случаях препараты непрямых антикоагулянтов нужно принимать несколько месяцев, иногда на протяжении всей жизни. Продолжительность курса определяет врач.
Прямые и непрямые антикоагулянты снижают свертываемость крови, следовательно, повышают риск кровотечения, поэтому соблюдение режима дозирования имеет жизненно важное значение. Ни в коем случае нельзя увеличивать дозировку или сокращать интервал приема антикоагулянтов.
Первостепенное значение также имеет контроль эффективности этих препаратов: анализ крови, который называется МНО (международное нормализованное отношение), помогает подобрать наиболее оптимальную дозировку оральных антикоагулянтов.
Основы антикоагулянтного лечения острого венозного тромбоэмболизма
Ежегодно в мире у 0,1% населения регистрируется венозный тромбоэмболизм (ВТЭ). С практической точки зрения, по современным представлениям, ВТЭ объединяет венозный тромбоз (ВТр) — тромбообразование в венозном русле кровообращения и венозную эмболию — пер
Ежегодно в мире у 0,1% населения регистрируется венозный тромбоэмболизм (ВТЭ). С практической точки зрения, по современным представлениям, ВТЭ объединяет венозный тромбоз (ВТр) — тромбообразование в венозном русле кровообращения и венозную эмболию — перенос части тромба в вены, дистальнее кровотока. Наиболее часто ВТЭ оказывается представлен тромбозом глубоких вен голени (ТГВ) и тромбоэмболией легочной артерии (ТЭЛА).
ТЭЛА — это одно из самых катастрофических осложнений, которое внезапно обрывает жизнь многих больных, унося каждый год только в США 150–200 тыс. жизней [1]. Существенное влияние на снижение риска фатального исхода ТЭЛА оказывают своевременно начатые диагностика и лечение. Неадекватная антикоагулянтная терапия может послужить причиной развития посттромбофлебитического синдрома, рецидивирующего тромбоэмболизма и тромбоэмболической легочной гипертензии. Без антикоагулянтной терапии в 11–26% случаев ВТЭ может осложниться ТЭЛА со смертельным исходом [2]. Поэтому после постановки диагноза ВТЭ целью лечения являются устранение симптомов болезни, предупреждение увеличения размеров тромба, эмболизации и ретромбозов.
Стандартная практика лечения больных с ТГВ и ТЭЛА принципиально не различается, так как наличие самой эмболии иногда служит единственным признаком того, что у больного имеется латентно протекающий эмбологенный тромбоз.
Стартовая терапия
Терапия ВТЭ начинается с 4–7-дневного введения гепаринов (нефракционированного или низкомолекулярного).
В таблице 1 представлены варианты выбора гепаринотерапии для стартового лечения.
Нефракционированный гепарин (НФГ). Гепарин — непрямой ингибитор тромбина, для осуществления антикоагулянтного действия которого необходим ко-фак-тор — антитромбин III. Комплекс гепарин-антитромбин III инактивирует несколько факторов свертывания: тромбин (II), Xa, XIIa, XIa, IXa. Среди них наибольшей чувствительностью к инактивации отличаются факторы Xa и IIa (тромбин). Кроме антикоагулянтного эффекта, НФГ, соединяясь с остеобластами, активирует остеокласты, ускоряя потерю костной ткани [3].
Определить концентрацию НФГ в крови невозможно, так как в свободном состоянии в циркуляции он отсутствует, поэтому дозу препарата необходимо подбирать, ориентируясь на оценку гипокоагуляции, вызываемой им. Наиболее приемлемым является тест определения активированного частичного тромбопластинового времени (АЧТВ). Рекомендованное терапевтическое удлинение АЧТВ основано на экспериментальных данных, показавших, что клинический эффект достигается при таком терапевтическом уровне НФГ, который удлиняет АЧТВ в 1,5–2,5 раза.
НФГ не обладает специфическим связыванием с определенными плазменными или клеточными белками, что предопределяет его различное гипокоагулянтное воздействие на пациентов. У 25% больных с ВТЭ, несмотря на получаемые ими дозы НФГ — более 35 000 ЕД в сутки, удлинение АЧТВ не достигает терапевтических значений. Данный феномен связан с так называемой резистентностью к НФГ [4]. Большинство из «резистентных» пациентов имеют достаточный уровень НФГ в крови, но повышенную концентрацию прокоагулянтов [5]. Не так часто встречаются случаи, когда у пациентов не удлиняется АЧТВ и не поддерживается достаточная концентрация НФГ, несмотря на вводимые высокие дозы препарата. Данный эффект является следствием нейтрализации гепарина белками плазмы крови, эндотелиальными клетками и повышенным клиренсом гепарина. Редко резистентность к НФГ вызвана низким уровнем антитромбина III. Основными причинами дефицита антитромбина являются гепатит, цирроз печени, нефротический синдром, беременность, прием оральных контрацептивов, синдром диссеминированного внутрисосудистого свертывания, острое воспаление и др. С практической точки зрения в данных клинических случаях определяющим фактором эффективности лечения НФГ является доза препарата, а не показатели АЧТВ [6].
При назначении НФГ с лечебной целью следует отдавать предпочтение внутривенному непрерывному способу его введения, который позволяет поддерживать оптимальные значения АЧТВ на протяжении суток. Для стартового лечения ВТЭ НФГ вводится путем внутривенной постоянной инфузии (1200–1300 ЕД/ч или 18 ЕД/кг/ч) после болюсной дозы 5000 ЕД или 80 ЕД/кг [5].
Для подбора дозы гепарина в зависимости от показателей АЧТВ используются алгоритмы, предложенные Американской ассоциацией сердца [7]. Алгоритм, представленный в таблице 2, следует задействовать в тех случаях, когда используются одинаковые реактивы АЧТВ и контрольное АЧТВ находится в одинаковых пределах. Первая доза одинакова для всех больных, дальнейшая скорость инфузии (32 000 ЕД/24 ч) относится только к первым 6 ч лечения, по прошествии этого времени необходимо корригировать дозу в соответствии с номограммой, исходя из значений АЧТВ.
В других случаях может быть применена номограмма, приведенная в таблице 3, в которой использованы не абсолютные величины АЧТВ, а его изменения по отношению к контрольному АЧТВ, определенному конкретной лабораторией.
Большие кровотечения при данном терапевтическом подходе составляют 2% и зависят от дозы препарата, возраста пациента, функционального состояния почек и печени, недавно перенесенных операций, травм и инвазивных процедур, злоупотребления алкоголем, сопутствующей терапии — тромболитических препаратов, антагонистов тромбоцитарных гликопротеинов IIb/IIIa, ацетилсалициловой кислоты [5].
Метаанализ результатов клинических исследований показал, что подкожное применение НФГ для лечения венозных тромбозов сопоставимо по эффективности и безопасности с внутривенным путем введения при условии подбора адекватных доз и надлежащего лабораторного контроля. Поскольку биодоступность НФГ при подкожном пути введения ниже (30%), чем при внутривенном, начальные дозы НФГ должны быть больше. Обычный режим для подкожного метода лечения НФГ включает начальный внутривенный болюс 5000 ЕД, далее подкожно дважды в сутки с последующим подкожным введением 17 500 ЕД и коррекцией дозы на основании АЧТВ [4, 8]. Для подбора дозы в зависимости от веса пациента и величины АЧТВ используют алгоритм, приведенный в таблице 4, при этом контроль АЧТВ проводится через 6 ч и далее по указанному протоколу.
Имеются результаты единичных исследований, в ходе которых изучалась эффективность подкожного введения НФГ для лечения ТЭЛА. Однако с достаточной уверенностью рекомендовать данный метод терапии не представляется возможным из-за небольшого количества достоверных клинических данных [10].
Гепарины низкого молекулярного веса (ГНМВ).
ГНМВ различаются по физико-химическим, биологическим, фармакологическим свойствам и нейтрализующей активности в отношении активного фактора Х (Ха) и тромбина (IIа), т. е. соотношения анти-Ха/анти-IIа-активности. Указанная гетерогенность имеет практическое значение: одинаковые дозы различных препаратов ГНМВ оказывают неодинаковое действие на фактор Ха и, как следствие, вызывают различный антикоагулянтный эффект. В связи с этим невозможно экстраполировать эффективность лечебного действия одного из ГНМВ на другие. Практически это разные препараты. Для контроля над эффективностью и безопасностью лечебного действия ГНМВ метод АЧТВ не применим, так как он не отражает антикоагулянтную активность используемых препаратов.
С этой целью применяется оценка инактивации активного фактора Х [5]. Доза низкомолекулярных гепаринов выражается в условных единицах (ЕД/кг массы тела), отражающих антифактор Ха-активность препаратов, определенную фирмой-производителем. В рутинной клинической практике лабораторный контроль за эффективностью ГНМВ не производится. Следует помнить, что подобранные по весу дозы ГНМВ адекватны для больных, чей вес не превышает 150 кг. Данной категории больных, а также беременным и пациентам с нарушенной функцией почек целесообразно определять анти-фактор Ха-активность вводимого препарата.
Анализ результатов исследований по оценке эффективности и безопасности подкожного применения фиксированных доз ГНМВ для лечения больных с ВТЭ в сравнении с НФГ, вводимым внутривенно в дозах, подобранных по АЧТВ, показал, что ГНМВ столь же эффективны в лечении и предупреждении рецидивов ТГВ/ТЭЛА как и НФГ, но реже вызывают геморрагические осложнения [11]. Это открыло путь к успешному изучению лечения неосложненных ТГВ и субмассивной ТЭЛА в амбулаторных условиях. Подтверждено превосходство ГНМВ над НФГ (доказана эффективность для надропарина кальция (фраксипарина) и эноксапарина натрия (клексана), что улучшает качество жизни больных и снижает стоимость лечения [12]. Однако у лиц с массивной ТЭЛА и высоким риском кровотечений (пожилой возраст, недавнее хирургическое вмешательство, кровотечения в анамнезе, заболевания почек и печени) данный вариант терапии не приемлем [5].
При использовании гепаринов более 5–7 сут возможно развитие гепарининдуцированной тромбоцитопении, которая обычно развивается между 3-м и 15-м днями после начала лечения, с частотой в среднем 2,4% при терапевтическом применении гепарина и 0,3% при назначении его с профилактической целью.
Необходимо подозревать гепарининдуцированную тромбоцитопению всякий раз, когда у пациента развиваются необычные изменения в клинико-лабораторных показателях в течение или вскоре после терапии гепарином. К таковым относятся: уменьшение количества тромбоцитов менее 100 000 в 1 мкл либо на 50% и более от исходного уровня на 5–10-е сутки от начала введения гепарина.
Оральные антикоагулянты-антивитамины К (ОАК–АВК). Для предотвращения дальнейшего увеличения размеров тромба и вторичных тромбоэмболических осложнений применяются ОАК–АВК. В зависимости от химической структуры молекулы антикоагулянта различают производные монокумарина и дикумарина, циклокумарины и индандионы.
Наиболее широко в мире применяются производные монокумарина — варфарин (кумадин) и аценокумарол (синтром, никумадин, синкулар), что обусловлено их оптимальной продолжительностью действия и хорошей переносимостью. Варфарин является препаратом выбора, так как время его нахождения в организме больного обеспечивает более стабильное воздействие на процесс свертывания крови, чем во время терапии аценокумаролом. Назначение весьма популярных в России фенилина и пелентана ограничивается токсичностью первого и неустойчивым антикоагулянтным эффектом второго (табл. 5).
При использовании ОАК для предупреждения рецидива ВТЭ его дозу рекомендуется подбирать таким образом, чтобы поддерживать значение Международного нормализованного отношения (МНО) на уровне 2,0–3,0 [13]. Терапия варфарином в период ее проведения редуцирует риск ретромбозов на 90–95% [14]. ОАК обычно назначается пациентам с ВТЭ одновременно с гепаринами непосредственно после эпизода тромбообразования. При достижении уровня МНО более 2,0 гепарин можно отменить.
Терапию ОАК рекомендуется начинать с поддерживающих доз: 2,5–5 мг для варфарина, 0,75–3 мг для маркумара, 1–4 мг для синкумара. Более низкие стартовые дозы показаны лицам старше 60 лет, уроженцам Азии, в особенности лицам китайского происхождения, пациентам с нарушением функции почек и печени, артериальной гипертензией, застойной сердечной недостаточностью, а также при сопутствующей терапии препаратами, усиливающими антикоагулянтный эффект ОАК.
Перед приемом препарата необходимо оценить общий анализ крови, протромбиновое время, АЧТВ, общий анализ мочи, определить функциональное состояние печени и почек. При рецидивирующем венозном тромбозе целесообразно провести скрининг на предмет тромбофилий. Среди наследственных факторов наиболее распространенными являются: генетическая мутация фактора V свертывания крови (фактор V Лейдена), мутация 20210А гена протромбина, а также мутация гена метилентетрагидрофолатредуктазы, приводящая к развитию гипергомоцистеинемии. Препарат принимается 1 раз в день в фиксированное время после еды. Контроль МНО проводится через 10–12 ч после приема препарата. На протяжении первой недели определение МНО рекомендуется производить ежедневно, затем 1 раз в неделю. Следует подчеркнуть, что расчет МНО производится в плазме, т. е. в венозной крови.
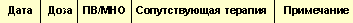 |
| Таблица 6. Дневник приема ОАК |
Перед началом терапии больному необходимо разъяснить особенности антикоагулянтной терапии ОАК. Пациент должен вести дневник по приведенному образцу (табл. 6), в котором отмечаются значения МНО, доза принимаемого препарата, сопутствующая терапия. Пациент должен сообщать врачу о любых заболеваниях, возникших во время лечения ОАК–АВК. Врачу рекомендуется вести специальную форму, в которой целесообразно записывать показания, по которым производится прием ОАК–АВК, планируемые значения МНО, предполагаемая продолжительность терапии, факторы риска кровотечения.
В таблице 7 приведен алгоритм подбора дозы в начале лечения варфарином [15]. Тактика лечения иными ОАК должна быть аналогичной под контролем МНО.
 |
| Таблица 7. Алгоритм стартового лечения варфарином |
После достижения необходимого уровня МНО алгоритм дальнейшего наблюдения должен быть следующим: первое определение МНО — через 5–10 дней, второе — через 2 нед, третье — через 3 нед, четвертое и все последующие — через 4 нед.
После диагностики тромбоза при определении длительности применения ОАК должны учитываться причины и выраженность тромбофилического состояния. Согласно существующим рекомендациям, терапия ОАК должна составлять не менее 3 мес у больных с симптоматическим тромбозом на фоне очевидных «обратимых» факторов, провоцирующих гиперкоагуляцию (травмы, операции и др.). Пациенткам с венозными тромбозами, возникшими на фоне гормональной заместительной терапии, лицам с «синдромом экономического класса» терапия продлевается до полугода. Не менее 1 года должны получать превентивное лечение ОАК пациенты со спонтанным венозным тромбозом [17, 18]. Больные с рецидивирующими венозными тромбозами, рецидивирующими тромбозами на фоне выявленных генетических тромбофилий нуждаются в постоянном приеме ОАК. Пациентам без эпизодов ВТЭ в прошлом, но с подтвержденным гетерозиготным дефицитом протеинов С и S, антитромбина III, с мутацией факторов V Лейден или протромбина G20210A некоторые специалисты [19] рекомендуют профилактическое назначение антикоагулянтов только при наличии выраженных приобретенных факторов риска тромбообразования, например при подготовке к оперативным вмешательствам. Такое лечение, по сообщениям этих авторов, предупреждает половину возможных тромбозов.
Применение ОАК при инвазивных процедурах. У пациентов группы низкого риска тромбоэмболий (венозный тромбоз более чем 3 мес назад, неосложненная системными тромбоэмболиями мерцательная аритмия) терапия ОАК прекращается за 3–4 дня до операции до достижения значений МНО менее 1,5. Если операция сопровождается риском тромбозов, кратковременно показаны профилактические дозы гепаринов, затем возобновление терапии ОАК.
У пациентов группы среднего риска тромбоэмболий ОАК отменяются за 4 дня до операции до достижения МНО 1,5. За 2 дня до операции назначаются либо низкие дозы НФГ (5000 ЕД подкожно) либо профилактические дозы ГНМВ. После операции — низкие дозы НФГ (или ГНМВ) и затем ОАК.
У пациентов группы высокого риска тромбоэмболий (венозный тромбоз менее 3 мес назад, рецидивы венозного тромбоза в анамнезе, протезы клапанов сердца в митральной позиции) ОАК отменяются за 4 дня до операции до достижения МНО 1,5. За 2 дня до операции назначаются терапевтические дозы гепаринов. Гепарины отменяются за 12–24 ч до операции.
Пациентам, у которых возникает необходимость удаления зуба, перед процедурой необходимо определить значения МНО. Если показатели остаются в пределах терапевтических значений, то процедуру можно проводить без коррекции терапии. Если значения МНО превышают 3,5, нужно пропустить один-два приема препарата. Следующие стоматологические процедуры не требуют коррекции дозы ОАК: пломбировка, установка коронки, мостов, чистка канала, снятие зубного камня [20].
Литература
Т. В. Козлова, доктор медицинских наук, доцент
Т. В. Таратута, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
