аритмия после операции на сердце что делать
Антиаритмическая терапия до и после инвазивных методов лечения фибрилляции предсердий.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Тарасов Алексей Владимирович. «Антиаритмическая терапия до и после инвазивных методов лечения фибрилляции предсердий».
Алексей Владимирович Тарасов, кандидат медицинских наук:
– Добрый день, уважаемые коллеги. Я хочу обсудить очень интересный, очень актуальный вопрос – тактика ведения до и после различных инвазивных методов лечения фибрилляции предсердий. На сегодняшний день на всех международных российских площадках обсуждается точка приложения радиочастотной абляции для лечения фибрилляции предсердия. Но почему-то очень забывают, как вести пациентов после радиочастотной абляции, хотя таких пациентов все больше и больше. И порой мы не знаем, как это делать, что с этими пациентами делать, потому что возникает ряд достаточно серьезных дискутабельных вопросов и даже порой антирекламных вопросов, потому что пациенты приходят после, например, изоляции устья легочных вен, но с рядом незакрытых вопросов. И как их вести, что есть на сегодняшний день, какой наш опыт, я постараюсь вам представить.
На сегодняшний день лечение пароксизмальной формы фибрилляции предсердий, безусловно, это антиаритмическая терапия и какие-то инвазивные методы лечения. Основным инвазивным методом лечения фибрилляции предсердий является катетерная радиочастотная абляция устья легочных вен. В основном сейчас делают антральную абляцию устья легочных вен. Основным показанием к радиочастотной абляции устья легочных вен является симптоматическая параксизмальная форма фибрилляции предсердий, резистентная как минимум к двум антиаритмическим препаратам. На сегодняшний день обсуждается – к одному антиаритмическому препарату или как минимум к двум антиаритмическим препаратам. Но пока это как минимум два антиаритмических препарата вы должны своему пациенту дать, если они не работают, только тогда решать вопрос о лечения фибрилляции предсердий именно методом катетерной абляции.
Также очень важно отметить, что такие пациенты должны быть без органической патологии сердца, потому что больные с органической патологией сердца имеют другие механизмы, не обязательно эктопия из устьев легочных вен, здесь уже вовлечены процессы в предсердной ткани, и у таких пациентов радиочастотная абляция будет либо малоэффективна, либо 50/50.
Что мы имеем после радиочастотной абляции. Послеоперационный период можно разделить на три периода. Первый период составляет три месяца, его называют ранним послеоперационным периодом, некоторые его называют слепым послеоперационным периодом. Это самый проблемный период, потому что возникают как рецидивы старой фибрилляций предсердий, так и рецидивы новых предсердных тахиаритмий, и дальше я объясню, почему. И на третьем месяце мы должны принять решение, как быть дальше. Далее следует непосредственно послеоперационный период от трех до двенадцати месяцев наблюдения. И после двенадцати месяцев – поздний послеоперационный период.
Какие проблемы нас ждут в раннем послеоперационном периоде? Прежде всего, самое неприятное то, что 15% направленных больных на инвазивное лечение фибрилляции предсердия чувствуют себя первых два-три месяца даже хуже. И в этом-то и вопрос антирекламы так называемой. Врач, направивший больного на радиочастотную абляцию, потому получает этого пациента через одну-две недели, и пациент ему говорит: «Доктор, мне стало хуже». Действительно, у 15% пациентов после радиочастотной абляции идет ухудшение какое-то. И связано это ухудшение с тем, что у 45% – 50% возникают предсердные тахиаритмии. И сейчас мы уже говорим, что если взять все эти предсердные тахиаритмии, в 50% возвращается фибрилляция предсердия, рецидивы, ранние рецидивы, и 50% новые регулярные предсердные тахикардии. И самое неприятное, что именно новые предсердные тахикардии и составляют сложность в терапии, в диагностике, потому что под ними могут лежать как левопредсердное трепетание, предсердные тахикардии – эктопические, которые очень сложно поддаются медикаментозной терапии.
И вот как пример кардиограмма, где представлена в раннем послеоперационном периоде левопредсердное трепетание предсердий. Раньше мы вообще практически мало видели левопредсердных трепетаний. И именно после радиочастотной абляции стали появляться вот эти параксизмы, которые доставляют нам порой достаточные сложности в выборе тактики лечения. И вот как пример такой неустойчивый параксизм предсердной тахикардии, причем непрерывно рецидивирующий, порой они идут у таких пациентов именно в ранний послеоперационный период.
С чем же связана проблема раннего послеоперационного периода? Прежде всего, вот эти рецидивы связаны с воспалительной реакцией, обусловленной термическим повреждением предсердной ткани. Надо не забывать также об автономной нервной системе. Дело в том, что внутренняя поверхность сердца не имеет болевых рецепторов, но она имеет очень мощную автономную нервную систему, и эта нервная система возбуждается. И, безусловно, пока существует воспаление, происходит запуск вот этих предсердных тахикардий порой новых. И надо не забывать об отсроченном эффекте радиочастотной абляции – опосредованном формировании так называемого рубцового препятствия. Потому что пока существует зона воспаления, аритмия может проводиться, но когда формируется рубец, безусловно, защита как изоляции устья легочных вен здесь уже происходит прочнее.
Но ранние рецидивы фибрилляции предсердий либо новых предсердных тахиаритмий не являются таким эталоном, что радиочастотная абляция неэффективна. 60% больных с ранними рецидивами предсердных тахикардий далее имели четкие устойчивый синусовый ритм, и процедура считалась эффективной. Поэтому нельзя считать, что если у пациента ранние рецидивы фибрилляции предсердий либо другие какие-то предсердные тахикардии, это неэффективность процедуры. Но у тех пациентов, у которых мы имеем полную эффективность радиочастотной абляции и в ранний и поздний послеоперационный период, мы уже будем говорить об абсолютной эффективности радиочастотной абляции. Поэтому существует такая терминология как абсолютная эффективность и ранняя эффективность. Мы говорим о ранней эффективности, если приступов в первые три месяца не возникает.
Какие методы обследования нужно проводить таким пациентам? Сбор анамнеза, выявление симптомных приступов аритмии. Безусловно, после радиочастотной абляции пациенты более к себе относятся внимательно и предъявляют жалобы. Нередко они могут предъявлять жалобы на учащение ритма, либо даже какие-то болевые ощущения в области сердца. Больному необходимо проводить ЭКГ в 12-ти отведениях для определения как нарушений проводимости ритма сердца, так и нарушений аритмии. Необходимо проводить 1–7-суточное Холтеровское мониторирование ЭКГ для выявления асимптомных аритмий. Мы рекомендуем проводить Холтеровское мониторирование через месяц, через два, три для оценки дальнейшей тактики лечения.
Сейчас существуют еще такие методы как имплантируемый подкожный кардиомонитор, петлевые кардиомониторы, ЭКГ, которые позволяют мониторировать кардиограмму до трех лет. И на каждом визите доктор может снимать показания и оценивать асимптомные рецидивы фибрилляции предсердий.
Какова тактика ведения больных после радиочастотной абляции в ранний период? Мы должны определиться с антиаритмической терапией, необходимость антиаритмической терапии, с антитромботической терапией – это очень важно, я в конце об этом скажу. И мы можем воспользоваться немедикаментозными методами лечения в слепой период. Сейчас очень активно используется чреспищеводная электрическая стимуляция для восстановления именно новых тахикардий, например, левопредсердное трепетание предсердий. И имеет эффективность восстановления при проведении чреспищеводной стимуляции. Если у больного страдает гемодинамика, мы должны проводить электрокардиоверсию.
В чем вопрос антиаритмической терапии в ранний послеоперационный период. Сейчас нет четкости – нужно ли восстанавливать ритм этим пациентам или же стараться удерживать синусный ритм. Потому что пока нет четких конкретных данных, какой выбор тактики лучше «ритм-контроль» или «частота-контроль»? В консенсусе о катетрной и хирургической абляции фибрилляции предсердий от 2007 года в тактике ведения для удержания синусного ритма рассматривался только амиодарон. Но я абсолютно не согласен, потому что мы берем пациентов достаточно молодого возраста, мы берем пациентов без органической патологии. И потом после радиочастотной абляции сажать на амиодарон – на токсичный препарат абсолютно неоправданно. Поэтому в консенсусе от 2012 года предлагается более расширенный список антиаритмических препаратов: флекаинид, пропафенон, соталол, дофетилид или дронедарон. Но пока на сегодняшний день четких конкретных рекомендаций нет.
Тактика ведения именно на третьем месяце, когда прекращается слепой период. На третьем месяце мы должны четко понять, как быть дальше с этим пациентом, необходимо ли проводить повторную радиочастотную абляцию. Дело в том, что повторная радиочастотная абляция проводится достаточно часто (по многим авторам до 20% до 40%) – в нашей клинике до 40%, и это абсолютно нормальная тактика ведения пациентов. Но только после третьего месяца, когда пройдет воспаление, мы должны сказать, нужно ли проводить повторную радиочастотную абляцию или же не нужно. Если проанализировать поздние рецедивы предсердный тахиаритмий, если больному проводилась только одна радиочастотная абляция, поздние рецидивы возникают в 11% – 29% случаев. Если больному проводили как минимум две радиочастотные абляции, к сожалению, поздние рецидивы все равно случаются (по разным авторам от 7% до 24% случаев).
Какие причины возникновения поздних рецидивов предсердных тахиаритмий? Прежде всего, это возобновление проведения в зоне радиочастотной абляции устья легочных вен, когда наша изоляция начала пропускать импульс. И чаще, что возникает, это наличие триггеров, расположенных вне легочных вен. Нередко мы направляем больных на изоляцию устья легочных вен нельзя сказать запущенных, но уже когда время уходит. И из источника устья легочных вен эктопия опускается на предсердную ткань. Мы изолировали только устье легочных вен, но все предсердия мы не можем изолировать, поэтому, безусловно, эти триггеры начинают выстреливать и начинают давать поздние рецидивы. Но могу сразу сказать, что поздние рецидивы достаточно хорошо лечатся нашей современной антиаритмической терапией.
Я хочу представить наше интересное исследование, которое было начато еще в 2009 году на базе Московского областного кардиологического центра и дальше продолжено в ГНИЦ ПМ. Это был пилотный проект. Нами было обследовано 134 пациента, которым была проведена антральная изоляция устья легочных вен. И вот какие результаты мы получили. Ранние рецидивы предсердных тахикардий до трех месяцев возникали практически в 50% случаев. Но лишь только к повторной радиочастотной абляции пришли порядка 30% данных пациентов.
Следующий очень важный момент. У 30% больных преобладали регулярные предсердные тахикардии, то есть достаточно много было регулярных предсердных тахикардий, которые ставили наших врачей порой в тупик, как их лечить. И чаще всего превалировало левопредсердное трепетание предсердия. И в 20 % случаев были рецидивы фибрилляции предсердий.
Данные пациенты наблюдались до 12 месяцев, но больше нас интересовал именно слепой период, потому что у нас были выбраны различные тактики ведения пациентов, и одна группа пациентов вообще не принимала антиаритмических препаратов. Мы сейчас стали включать пациентов с имплантацией ревили (00:15:58) для исключения асимптомных рецидивов фибрилляции предсердий, и таких пациентов с имплантированными устройствами мониторирования у нас уже 39, но исследование не закончено, поэтому окончательные данные я вам не могу сказать.
Хочется сказать пока по полученным результатам. 36% больных продолжают прием антиаритмических препаратов даже после раннего послеоперационного периода. И здесь есть такое понятие как клиническая эффективность радиочастотной абляции. То есть мы уменьшаем количество приступов фибрилляции предсердий на 75%, больной себя чувствует лучше, чем до радиочастотной абляции. Но радиочастотная абляция полностью не убирает эти приступы. Но совместно с приемом антиаритмических препаратов пациента это устраивает, и приступы достаточно редки – два-три раза в год, и это нас устраивает.
На сегодняшний день наиболее эффективным антиаритмическим препаратом в послеоперационном периоде через три месяца и после радиочастотной абляции является препарат 1С класса – пропафенон. Но это больше у больных с рецидивами фибрилляции предсердий. Если же у больных появляются новые регулярные предсердные тахикардии, то здесь пропафенон нередко сочетается с верапамилом, либо отдельно верапамил – у таких пациентов показал хороший результат.
В конце презентации я хочу показать несколько слайдов о проблемах тромбоэмболических осложнений у таких пациентов. Нельзя сказать, что радиочастотная абляция абсолютно безопасная процедура, и в 0,6% возникают тромбоэмболические или кардиогенные инсульты, а в 1% случаев это транзиторные ишемические атаки. Но на сегодняшний день самый обсуждаемый вопрос – появление «немых» ишемических инсультов. И некоторые авторы пишут, что до 35% у таких пациентов определяются «немые» ишемические инсульты. С чем может быть связано появление такого большого количества? Не только с тромбоэмболическими проблемами, но надо понимать, что специфика процедуры радиочастотной абляции и появление воздушных эмболов тоже может вносить серьезный вклад в определение «немых» ишемических инсультов.
В чем проблема тромбообразования, появления тромбоэмболических осложнений? 1) Это большая зона повреждения эндотелия предсердий. 2) Установка транссептального интродьюсера и катетеров-электродов. 3) Оглушение предсердий – это очень важный момент. Это примерно как при кардиоверсии происходит оглушение предсердий, и создаются все условия для образования тромбов. И этот риск тромбоэмболических осложнений напрямую зависит от количества баллов по шкале CHA2DS2-VASc.
И вот пример позаимствован из одного американского журнала, статья вышла пару месяцев тому назад, где четко представлены данные чреспищеводного эхо, и мы видим мягкие тромбы на транссептальной перегородке. И на втором рисунке представлены обугленные элементы на конце электрода после удаления из транссептальной перегородки, которые могут являться причиной как небольших, так и серьезных мозговых нарушений. Но это с одной стороны, с другой стороны надо понимать, что есть проблема тромбоэмболоических осложнений, но есть проблема и кровотечений. И такая проблема, как тампонада перикарда происходит от 0,8% до 6% в зависимости от разных источников. Сосудистые осложнения возникают от 0% до 13%. Поэтому мы должны все-таки с одной стороны подготовить больного антикоагулянтами, но с другой стороны понимать, что есть риск кровотечений.
На сегодняшний день существует следующая тактика. Подготовка больных к радиочастотной абляции должна быть такая же, как при проведении электрической кардиоверсии. Для пациентов с фибрилляцией больше 48 часов, если мы берем радиочастотную абляцию, безусловно, обязательно нужно делать чреспищеводное эхо, потому что тромбоз ушка левого предсердия является противопоказанием для проведения данной процедуры. Через 4-6 часов после радиочастотной абляции мы должны назначить либо варфарин, либо новые оральные антикоагулянты. И, безусловно, на сегодняшний день очень обсуждается применение новых оральных антикоагулянтов при проведении радиочастотной абляции. Но пока четких данных нет, какой все-таки выигрывает из новых оральных антикоагулянтов. Отмена антикоагулянтной терапии должна проводиться на втором-третьем месяце (по европейским данным на втором месяце, на третьем месяце – по российским рекомендациям). Но если у больного есть хоть один балл по шкале CHA2DS2-VASc. мы должны продолжать назначать этому пациенту антикоагулянтную терапию, потому что мы не можем четко сказать, что у этого пациента не будет поздних рецидивов фибрилляции предсердий. На этом я хочу закончить свой доклад. Спасибо за внимание.
Как жить с мерцательной аритмией
Мерцательная аритмия (МА) – самое распространённое нарушение ритма. Регистрируется повсеместно и встречается практически во всех возрастных группах, но частота ее возникновения увеличивается с каждым десятилетием жизни.
При своевременном обращении к врачу, правильно подобранном лечении и выполнении пациентом всех назначений доктора прогноз при данном заболевании достаточно благоприятный и качество жизни больного значительно не страдает.
Это касается пациентов всех возрастных групп, в том числе и пожилых.
В норме в сердце человека есть проводящая система. Она подобна электрической проводке и ее функция – из синусового узла, расположенного в левом предсердии, проводить импульсы на мышцу сердца, благодаря чему оно сокращается. При мерцательной аритмии функцию одного «источника питания» (синусового узла) берут на себя множественные аритмические очаги в предсердии и сердце сокращается хаотично. Именно поэтому эту аритмию еще называют delirium cordis (бред сердца).
Как и любое заболевание, МА имеет свои особенности течения. Начинается она, как правило, с внезапно развившегося эпизода (пароксизма), который может завершиться так же внезапно, как и начался.
Дальнейшее течение этого заболевания абсолютно непредсказуемо. После первого пароксизма нередко эта аритмия «затихает» на долгие годы, а потом может появиться в самый неожиданный момент. Или, наоборот, после первого эпизода срывы ритма становятся все чаще. И, как правило, при учащении, удлинении пароксизмов МА она постепенно переходит в постоянную форму, то есть поселяется в сердце пациента уже навсегда.
В ряде случаев, когда пароксизмы повторяются достаточно часто и изнуряют больного, переход аритмии в постоянную форму приносит ему облегчение, потому что каждый эпизод срыва и восстановления ритма сердца «раскачивает» его и приводит к осложнениям.
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
A. фибриляция предсердий
Б. трепетание предсердий:
Основными причинами развития МА являются:
5.инфекции (ОРВИ, грипп, сепсис)
7.нарушение режима труда и отдыха (работа без выходных и отпусков, частые командировки)
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
МА может быть выявлена при регистрации электрокардиограммы, при измерении артериального давления (мигает значок «аритмия» на экране тонометра), либо сам пациент ощущает непривычное для него сердцебиение.
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
В последнем случае искусственное восстановление синусового ритма с помощью лекарств называют медикаментозной кардиоверсией. В случае, когда ритм сердца восстанавливают с помощью электрического тока (дефибриллятором), говорят об электрической кардиоверсии
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
К ним относятся:
1. Контроль ритма /контроль частоты пульса
Если же нарушение ритма беспокоит более чем один-два раза в год, необходим постоянный прием антиаритмичеких средств.
Тактика по активному восстановлению и удержанию нормального (синусового) ритма с помощью ААП называется тактикой контроля ритма. Она предпочтительна у тех пациентов с пароксизмальной, перманентной и персистирующей формами заболевания, кто ведет активный образ жизни и не имеет солидной сопутствующей патологии.
При достаточно частых, затяжных эпизодах МА постоянная плановая антиаритмическая терапия также обязательна. Нередко учащение пароксизмов – это естественное течение заболевания. Но в ряде случаев эта форма МА обусловлена неправильным лечением, когда пациент принимает лекарства в недостаточной дозе, либо не лечится вовсе. Именно врач –аритмолг призван подобрать ту схему лечения, которая поможет пациенту справиться с болезнью. При ее неуспешности пациенту может быть рекомендована консультация кардиохирурга – аритмолога на предмет хирургического лечения МА.
В случае перехода этой аритмии в постоянную форму, активное восстановление ритма не показано в силу неэффективности. Под воздействием длительно существующей аритмии меняются структура и функция сердца и оно «привыкает» жить с аритмией. И «отучить» его от нее уже невозможно. У таких пациентов применяется тактика контроля пульса, то есть с помощью лекарственных средств достигается частота сердечных сокращений, комфортная для пациента. Но активных попыток восстановления ритма уже не делается.
В качестве антиаритмических средств на сегодняшний день используются:
профилактика инсульта и тромбоэмболий
При МА нет единого, скоординированного выброса крови сердцем, часть крови застаивается в его камерах и, в виде тромбов, может поступать в сосуды. Чаще всего страдают сосуды головного мозга и развивается инсульт.
Во время приема этих препаратов пациент должен следить за наличием кровотечений и раз в квартал контролировать общий анализ крови и креатинин. (при приеме ривароксабана, дабигатрана и апиксабана)., либо не реже раза в месяц исследовать МНО (международное нормализованное отношение) при приеме варфарина. Это необходимо для того, чтобы правильно рассчитать дозу препарата и следить за его безопасностью.
Ацетилсалициловая кислота (аспирин, кардиомагнил, тромбоасс) для профилактики тромбоэмболий рутинно не используется, так как степень защиты от венозного тромбоза при ее применении составляет всего 25%.
профилактика развития сердечной недостаточности
Сердечная недостаточность (СН) – осложнение многих заболеваний сердца, в том числе и МА. Это состояние обусловлено отсутствием полноценной насосной функции сердца, вследствие чего жидкая часть крови застаивается в тканях и органах, что проявляется одышкой и отёками.
С целью профилактики и лечения СН применяются ингибиторы АПФ (эналаприл, лизиноприл, периндоприл и др.), верошпирон(эплеренон), мочегонные (торасемид, фуросемид, гипотиазид).
3.Хирургическое лечение применяется в случае отсутствия эффекта от медикаментозных средств и проводится в специализированных кардиохирургических клиниках.
Виды хирургического лечения МА:
Хирургия аритмий вообще и МА в частности – это «последний патрон», применяемый при неуспешности медикаментозной терапии.
После хирургического лечения с целью профилактики рецидивов аритмии пациентам назначается плановая антиаритмическая терапия.
Таким образом, лечение мерцательной аритмии – это образ жизни, подразумевающий «работу над собой» пациента. И в этом ему помогает врач-аритмолог.
Важно понимать, что подбор антиаритмической терапии занимает определенное время, требует повторных осмотров врача и ряда исследований в динамике ( общеклинические анализы, исследование уровня гормонов щитовидной железы, УЗИ сердца и холтеровское мониторирование ЭКГ, регистрацию электрокардиограммы) и к этом следует отнестись с пониманием. В ряде случаев требуется замена одного лекарственного препарата на другой.
Жизнь с мерцательной аритмией – процесс непростой и очень важно, чтобы пациент чувствовал поддержку и помощь доктора. Мы рады помочь Вам в этом и готовы предложить программы диспансерного наблюдения кардиолога, аритмолога и кардиохирурга в нашей клинике.
Радиочастотная катетерная абляция (РЧА)
Малоинвазивная операция, проводимая с помощью небольших проколов. Осуществляется с применением последних компьютерных технологий в условиях постоянного рентгеновского контроля.
Об операции РЧА
Радиочастотная катетерная абляция или РЧА – это малоинвазивный метод лечения нарушений сердечного ритма (аритмии). Процедура начала применяться в кардиологических стационарах с 1980-х годов. Этот метод стал эффективной альтернативной и лекарственной терапии, и сложным хирургическим операциям.
Устранить патологический очаг, который вызывает сбои в нормальной работе сердца, возможно с помощью физического воздействия. Поэтому существует несколько видов абляции:
К основным преимуществам радиочастотной катетерной абляции относят:
Показания к радиочастотной абляции
Основными показаниями к проведению радиочастотной катетерной абляции являются следующие патологии:
Противопоказания для проведения РЧА
У операции нет абсолютных противопоказаний: радиочастотная катетерная абляция проводится при аритмии и других вышеперечисленных патологиях даже у пожилых людей и детей. Однако проведение РЧА нежелательно при таких патологиях, как:
Подготовка к радиочастотной катетерной абляции
Для того чтобы операция РЧА прошла успешно, пациенту важно подготовиться к абляции:
С 2013 года в Федеральном научно-клиническом центре ФМБА России работает кардиологическое отделение лечения нарушений ритма сердца (аритмии). Мы оказываем высокотехнологичную специализированную медицинскую помощь пациентам и делаем все возможное, чтобы как можно скорее больной смог вернуться к полноценной жизни. Центр оснащен медицинским и диагностическим оборудованием последнего поколения для максимально точных результатов. Поэтому все предоперационные исследования и анализы вы можете сделать в нашей клинике.
Проведение РЧА
Радиочастотная катетерная абляция проводится с применением либо местной, либо комбинированной анестезии.
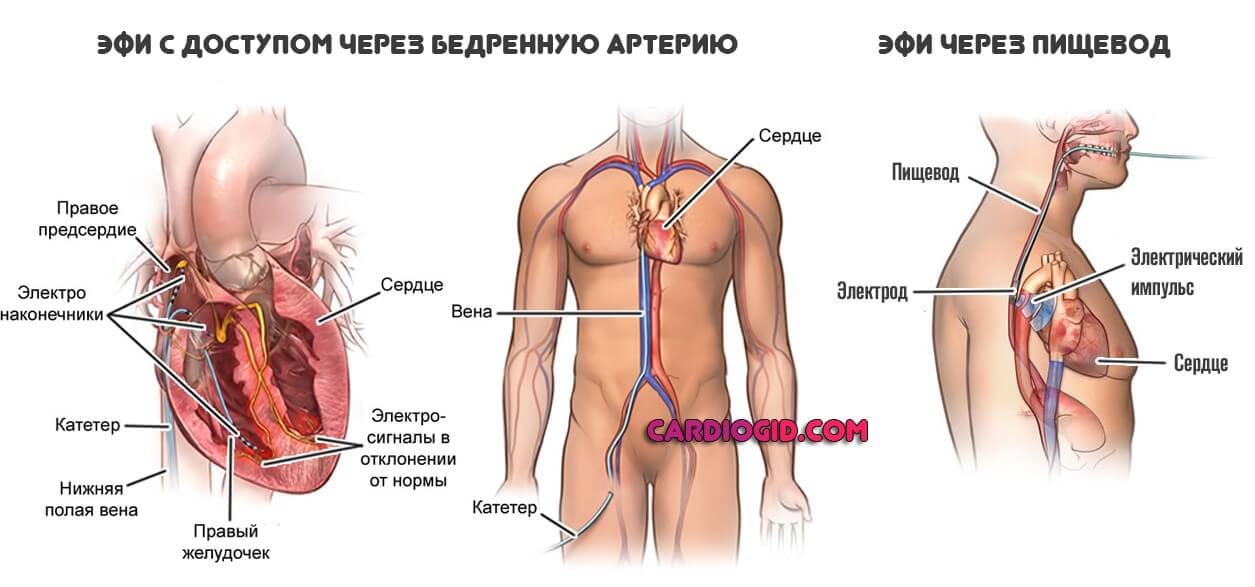
После выполнения анестезии прокалываются вена или артерия, через которые к сердцу больного подводятся диагностические катетеры. С помощью этих катетеров выполняется электрофизиологическое исследование сердца (ЭФИ). При ЭФИ удаётся установить локализацию аритмогенного субстрата сердца и поставить больному точный диагноз.
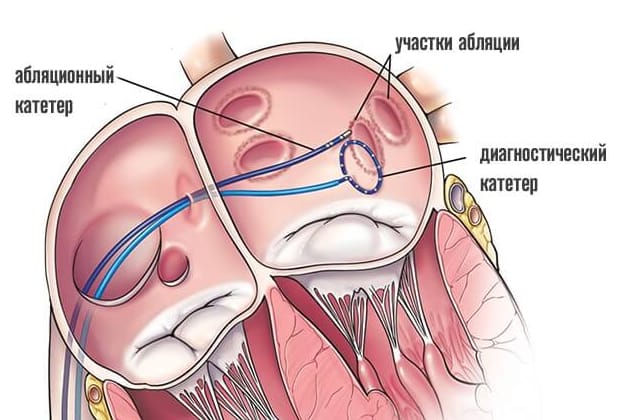
Затем тем же способом в сердце проводится «лечебный» катетер, на кончик которого подаётся высокочастотный ток для точечного воздействия на очаг аритмии.
В ряде случаев для облегчения работы хирурга и для диагностики аритмии выполняют 3D-реконструкцию камер сердца, по которой можно визуально оценить, как проходят электрические сигналы в сердце, а также учесть анатомические особенности камер сердца.
В отделении работают опытные врачи, многие кардиологи являются кандидатами и докторами медицинских наук. Наши специалисты постоянно развиваются, принимают участие в международных конференциях, публикуют результаты исследований в ведущих научных журналах.
После операции
После проведения радиочастотной абляции пациента переводят в палату. Первые 24 часа больному обеспечивают покой и рекомендуют постельный режим. Это необходимо, чтобы сердце перестроилось на новый лад, а также не открылись раны в области проведения катетера. В первые сутки каждые 6 часов пациенту проводят ЭКГ для контроля состояния. На вторые сутки разрешается медленно передвигаться по палате, нагрузка должна увеличиваться постепенно.
В стационаре пациент наблюдается первые три дня и находится под постоянным присмотром наших специалистов. Если осложнений нет, пациента отпускают домой на амбулаторное восстановление. Перед выпиской врач-кардиолог осматривает пациента, выписывает ему назначения и выдает памятку о том, что необходимо делать в период реабилитации.
В первую неделю важно, чтобы пациент находился в полном покое и не занимался привычными делами, требующих концентрации внимания. Лучше всего, когда в этот период с пациентом находятся родственники или нанятый медицинский работник.
Полный период восстановления длится около 2-3 месяцев. В это время необходимо:
Следующий прием у кардиолога должен быть через 3 месяца после проведенной операции, затем через 6 и 12 месяцев.
Восстановление после РЧА полностью зависит от пациента. Не забывайте следовать указаниям в памятке и своевременно посещать кардиолога.
Стоимость РЧА
Стоимость проведения РЧА зависит от индивидуальных особенностей пациента, необходимости дополнительных исследований и выбора программы реабилитации.