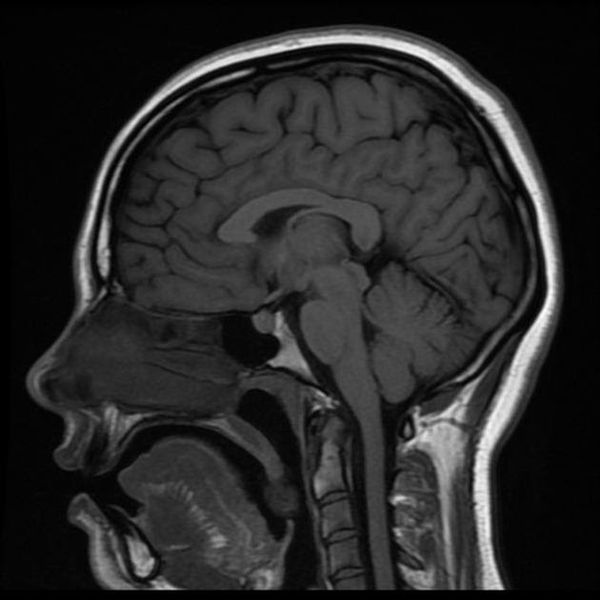
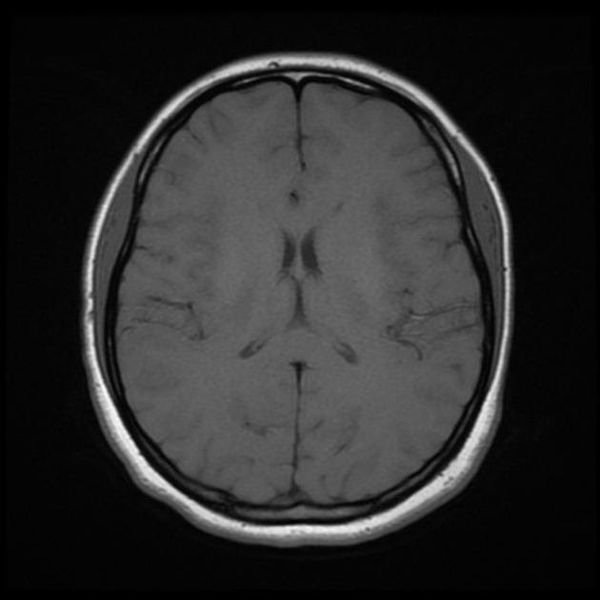
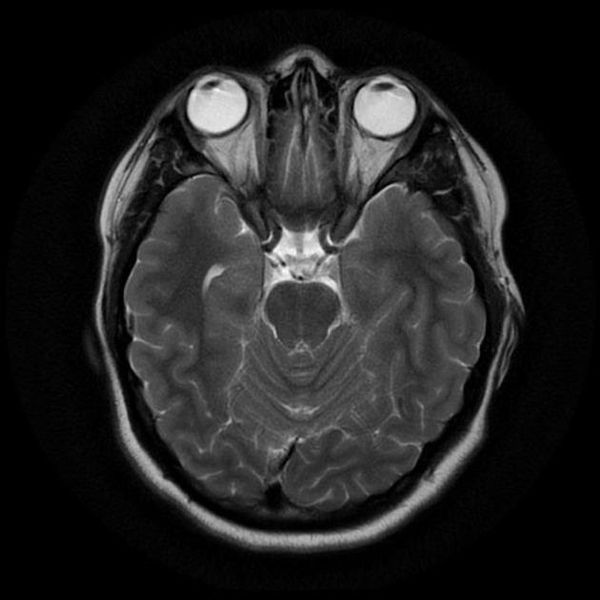
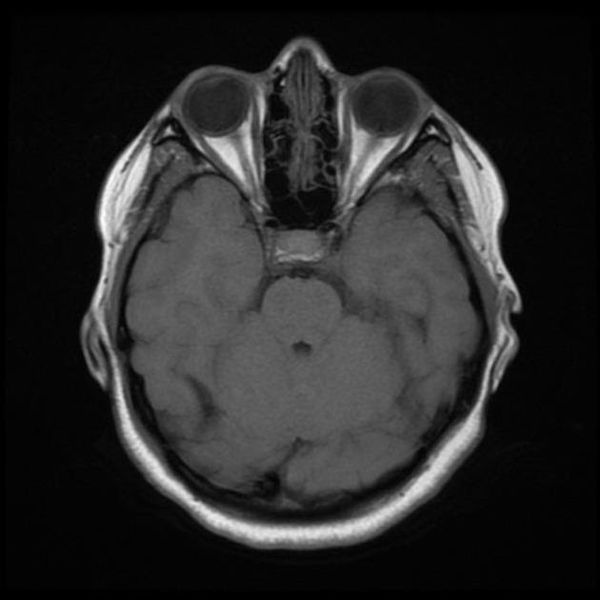
индекс срединных структур головного мозга
Индекс срединных структур головного мозга
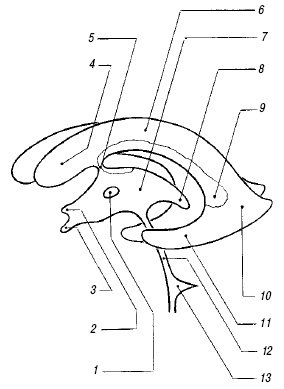
Индекс передних рогов боковых желудочков вычисляется по отношению максимального расстояния между наиболее удаленными наружными отделами передних рогов к наибольшему поперечнику между внутренними краями костей черепа на том же срезе, умноженному на 100. В норме величина данного индекса колеблется от 25,4 (в возрасте до 5 лет) до 29,4-31,0 (в возрасте от 71 до 80 лет) [1].
Индекс передних рогов боковых желудочков мозга: ИПРБЖ = A/Bx100 [1]
Индекс Эванса
Индекс центральных отделов боковых желудочков
Индекс центральных отделов боковых желудочков рассчитывается по отношению наименьшего расстояния между их наружными стенками в области углубления к максимальному внутреннему поперечнику черепа на этом же срезе, умноженному на 100. В норме величина данного индекса колеблется от 18,2 до 26,0 [1].
Индекс центральных отделов боковых желудочков ИЦОБЖ = C/Dx100 [1]
Рис.1 Измерение индекса боковых желудочков
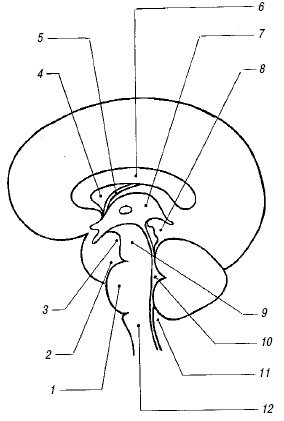
Индекс III желудочка
Индекс III желудочка = E/Fx100 [1]
Индекс IV желудочка
Индекс четвёртого желудочка вычисляется по отношению наибольшей его ширины к максимальному внутреннему поперечнику задней ямки черепа на этом же срезе. Нормальные показатели данного индекса равны 11,9-14,0. Размеры желудочковой системы не зависят от пола [1].
Индекс IV желудочка = H/Ix100 [1]
Рис.2 Измерение индексов III и IV желудочков
Индекс Акимова-Комиссаренко обычно используется, при умеренной или незначительной деформации желудочков мозга. Он определяется путем вычисления суммарного краниовентрикулярного коэффициента по формуле
4d/(a+b+c+c1), где
Размеры III и IV желудочков
Референсные значения поперечных размеров III и IV желудочков (табл.1)[9]
Бикаудальный индекс
Бикаудальный индекс (БКИ) является обычно используемой линейной мерой боковых желудочков (рис.3). Чтобы объяснить естественные изменения размера желудочков со старением, (БКИ) затем делится на верхние пределы «нормального» возраста для вычисления относительного бикаудального индекса 7.
БКИ = A/B, где A = ширина лобных рогов на уровне хвостатых ядер; B = диаметр мозга на одном уровне 6.
Табл. 2 Нормальные значения БКИ, стратифицированные по возрастной группе.
Диагноз гидроцефалии устанавливается, когда БКИ составляет более 1. Нормативные значения, определяемые у субъектов, без неврологических заболеваний, в середине и конце 1970-х годов 7. Разделите ширину лобных рогов боковых желудочков, на уровне хвостатых ядер, на соответствующий диаметр мозга. Выполните измерение на разрезе, который включает в себя foramen Monro 6.
Рис.3 Измерение бикаудальный индекса (слева) и асимметрия боковых желудочков при отсутствии органической причины (справа).
Асимметрия боковых желудочков
Большинство сообщений и статей сходятся о том, что асимметрия боковых желудочков при отсутствии органической патологии является нормальным анатомическим вариантом в большинстве случаев (Рис.3 справа).
Распространенность асимметрии боковых желудочков в исследуемой популяции (пациенты с жалобами на головную боль или проходящих профосмотр, без жалоб, а так же все из них без выявленной органической патологии головного мозга) составила 6,1%. У пациентов больший желудочек чаще встречался в левой части, чем в правой (слева = 70,0%, справа = 30,0%). Плотность различных участков мозга была близка с обеих сторон в ALV и контрольной группе [3].
По другим данным распространенность асимметрии в размере бокового желудочка у лиц без признаков основной этиологии составляет 5-12% 4.
Вывод исследования: врач не должен забывать об обнаружении ALV на неудовлетворительной КТ, особенно в случаях с тяжелой степенью асимметрии или диффузным увеличением желудочков, а также для поиска возможных сопутствующих расстройств [3].
В канадском исследовании, проведенном в 1990 году с группой из 249 пациентов, как головные боли, так и судороги были более распространены у пациентов с асимметричными боковыми желудочками [4]. В более свежем турецком исследовании 170 пациентов головная боль была более распространена у пациентов с асимметричными боковыми желудочками, чем с «нормальными» (у контрольной группы), в противном случае не было существенной разницы в представлении между двумя группами [3].
Асимметрия боковых желудочков явно имеет объективную причину возникновения у пациентов с наличием органической патологии, такой как: объёмное воздействие внутричерепной массы (опухоли, воспалительного процесса или гематомы) и в результате резедуальных изменений, приводящих к растяжению полости бокового желудочка на фон утраты некоторого объёма нервной ткани (так называемая гидроцефалия ex-vacuo).
Объём желудочковой системы
Нормальные значения объёма желудочковой системы (в табл.3) [8].
Расшифровка МРТ головного мозга
Результаты МРТ головного мозга – это серия снимков в нескольких плоскостях, представляющих собой послойные виртуальные срезы толщиной в пару миллиметров, сделанные через исследуемую область. Полная и точная интерпретация снимков магнитно-резонансной томографии – работа врача-рентгенолога, имеющего специализацию в соответствующей области. Задача данного материала – знакомство с основными принципами расшифровки результатов МРТ головного мозга, но не обучение данному процессу.
Как выглядит снимок МРТ головного мозга
Классический пример МРТ снимков головного мозга показан на рисунках ниже. Магнитно-резонансная томография выполняется в поперечной (или аксиальной – рисунок снизу) и продольной (или сагиттальной — рисунок сверху) плоскостях.
Исследование выполняется в нескольких режимах. Основные из них Т1 и Т2. Изображения, полученные в данных режимах, часто также называют Т1-взвешенными или Т2-взвешенными снимками. Изображения, показанные выше, сделаны в Т1-режиме.
Главное отличие этих режимов – в том, как на снимках отображается жидкость и воздух. В Т1 режиме ткани, содержащие большое количество воды, имеют более темную окраску, в то время как в Т2 режиме они яркие, светлые. Это легко понять, посмотрев на снимки выше – глазные яблоки визуализируются в виде светлых парных округлых образований с одной стороны яркие и светлые, с другой – темные. Следовательно, снимок справа сделан в Т1 режиме, снимок слева – в Т2. Также существует разница в том, как в этих режимах отображается серое вещество головного мозга. В Т2 режиме оно светлее, чем белое вещество.
На самом деле режимов намного больше – FLAIR, DWI, STIR и так далее. Какой-то режим используется для подавления сигнала от богатых жиром тканей, какой-то – для изучения плотности распределения протонов в тканях, третий – для оценки броуновского движения молекул воды. Вот почему полный курс МРТ-диагностики для врачей длится не один месяц.
Норма и отклонения на МРТ головного мозга
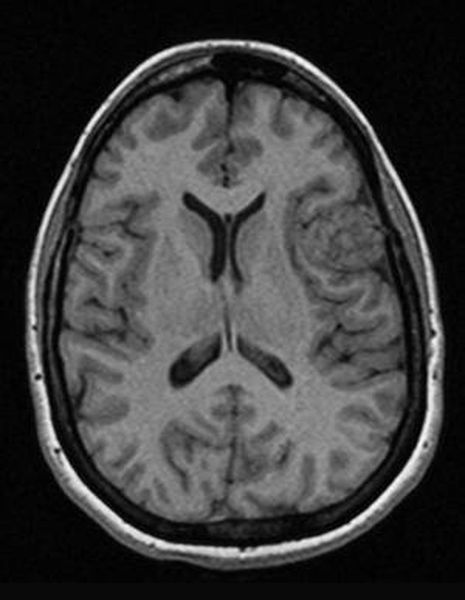
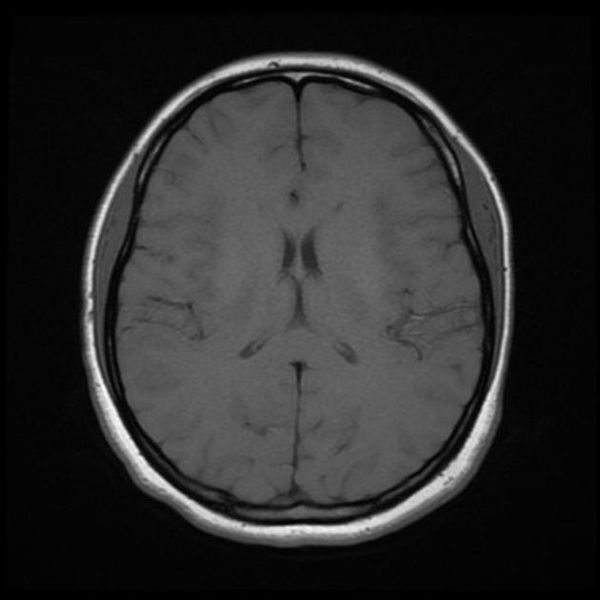
Как же узнать, есть ли на снимках признаки болезни? Самое главное – запомнить, как выглядит головной мозг здорового человека. Врач, изучая снимки пациентов, постоянно сравнивает их с нормальными снимками, хранящимися у него в голове. Чтобы понять, как это происходит – посмотрите на снимки внизу:
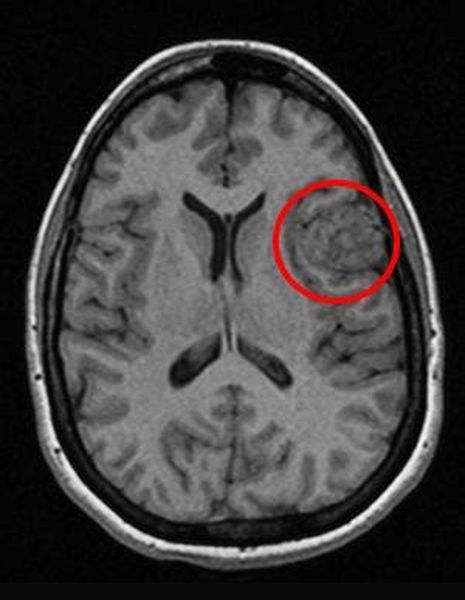
Перед вами – два снимка, сделанных в одном режиме. Снимок снизу – норма. Какое заболевание, в таком случае, есть на верхнем снимке? Чтобы понять это, нужно сравнить эти изображения. Явно видно отличие – на верхнем снимке в правой части головного мозга есть новообразование. Разница еще заметнее, если сравнить левую и правую части того же снимка.
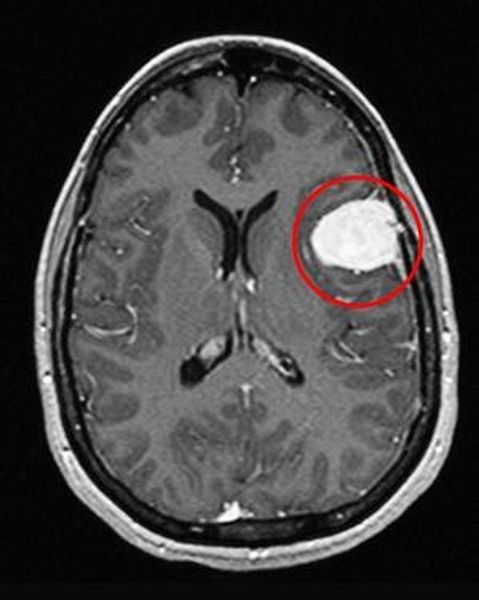
Отметим его красной окружностью. Визуально оно представляет собой узел, неоднородный по окраске и отличающийся от серого и белого вещества головного мозга. В таких случаях, чтобы точно определить границы опухоли и определить её тип исследование повторяют с контрастом. Введение контрастного препарата в кровь через локтевую вену приводит к накоплению контрастного вещества в тканях опухоли – нормальные здоровые ткани его практически не накапливают. И мы получаем следующую картину, показанную на рисунке справа. Яркая окраска опухоли соответствует накопленному контрасту – теперь можно не только сказать, где опухоль, но и примерно определить, что это доброкачественная опухоль, так как она имеет четкие границы (злокачественные опухоли прорастают окружающие ткани, из-за чего границы будут размытыми и не такими четкими).
Таким образом расшифровка результатов МРТ головного мозга проводится путем сравнения полученных снимков с нормой. При отсутствии отличий можно говорить о том, что пациент, чьи снимки исследует врач, скорее всего здоров. Сравнивается все – форма, размеры анатомических структур, локализация, симметричность, количество спинномозговой жидкости в полостях головного мозга, и множество других параметров. Каждое заболевание, будь то инсульт или рассеянный склероз, имеет свои характерные признаки.
Как читать результаты МРТ головного мозга
Теперь попробуем прочитать заключение МРТ головного мозга с расшифровкой снимков на следующем примере:
В заключение выносят только патологические изменения – в данном случае это очаги ишемии, атрофия лобно-височных областей, киста гайморовой пазухи. В целом картина соответствует возрасту пациента – 65 лет. МРТ-признаки сосудистой энцефалопатии – окончательный диагноз будет определен лечащим врачом. Обратите внимание – в норме на снимках отсутствуют изменения, очаговые или диффузные (распространенные равномерно), кисты, опухоли, новообразования, участки патологической гипер или гипоинтенсивности сигнала. Анатомические образования имеют четкие ровные контуры, не смещены, симметричны. Сосуды симметричны, без признаков сужения просвета, с нормальным ходом и калибром, интралюминарный сигнал (фактически кровь в сосуде) гомогенный, что говорит об отсутствии тромбов в просвете артерии или вены.
Подобным путем проводится расшифровка и описание снимков в любой клинике. Однако точность сделанного заключения зависит от квалификации врача МРТ-диагностики.
Ультразвуковое исследование мозга новорожденных детей (нормальная анатомия)
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Показания для проведения эхографии мозга
Акустическим окном для исследования мозга может служить любое естественное отверстие в черепе, но в большинстве случаев используют большой родничок, поскольку он наиболее крупный и закрывается последним. Маленький размер родничка значительно ограничивает поле зрения, особенно при оценке периферических отделов мозга.
Для проведения эхоэнцефалографического исследования датчик располагают над передним родничком, ориентируя его так, чтобы получить ряд корональных (фронтальных) срезов, после чего переворачивают на 90° для выполнения сагиттального и парасагиттального сканирования. К дополнительным подходам относят сканирование через височную кость над ушной раковиной (аксиальный срез), а также сканирование через открытые швы, задний родничок и область атланто-затылочного сочленения.
По своей эхогенности структуры мозга и черепа могут быть разделены на три категории:
Нормальные варианты мозговых структур
Борозды и извилины. Борозды выглядят как эхогенные линейные структуры, разделяющие извилины. Активная дифференцировка извилин начинается с 28-й недели гестации; их анатомическое появление предшествует эхографической визуализации на 2-6 нед. Таким образом, по количеству и степени выраженности борозд можно судить о гестационном возрасте ребенка.
Сосудистые сплетения могут быть источником внутрижелудочковых кровоизлияний у доношенных детей, тогда на эхограммах видна их четкая асимметрия и локальные уплотнения, на месте которых затем образуются кисты.
Сильвиев водопровод и IV желудочек. Сильвиев водопровод (aquaeductus cerebri) представляет собой тонкий канал, соединяющий III и IV желудочки (см. рис. 1), редко видимый при УЗ исследовании в стандартных позициях. Его можно визуализировать на аксиальном срезе в виде двух эхогенных точек на фоне гипоэхогенных ножек мозга.
IV желудочек (ventriculus quartus) представляет собой небольшую полость ромбовидной формы. На эхограммах в строго сагиттальном срезе он выглядит малым анэхогенным треугольником посередине эхогенного медиального контура червя мозжечка (см. рис. 1). Передняя его граница отчетливо не видна из-за гипоэхогенности дорсальной части моста. Переднезадний размер IV желудочка в неонатальном периоде не превышает 4 мм.
Мозолистое тело. Мозолистое тело (corpus callosum) на сагиттальном срезе выглядит как тонкая горизонтальная дугообразная гипоэхогенная структура (рис. 2), ограниченная сверху и снизу тонкими эхогенными полосками, являющимися результатом отражения от околомозолистой борозды (сверху) и нижней поверхности мозолистого тела. Сразу под ним располагаются два листка прозрачной перегородки, ограничивающие ее полость. На фронтальном срезе мозолистое тело выглядит тонкой узкой гипоэхогенной полоской, образующей крышу боковых желудочков.
Полость прозрачной перегородки и полость Верге. Эти полости расположены непосредственно под мозолистым телом между листками прозрачной перегородки (septum pellucidum) и ограничены глией, а не эпендимой; они содержат жидкость, но не соединяются ни с желудочковой системой, ни с субарахноидальным пространством. Полость прозрачной перегородки (cavum cepti pellucidi) находится кпереди от свода мозга между передними рогами боковых желудочков, полость Верге расположена под валиком мозолистого тела между телами боковых желудочков. Иногда в норме в листках прозрачной перегородки визуализируются точки и короткие линейные сигналы, происходящие от субэпендимальных срединных вен. На корональном срезе полость прозрачной перегородки выглядит как квадратное, треугольное или трапециевидное анэхогенное пространство с основанием под мозолистым телом. Ширина полости прозрачной перегородки не превышает 10-12 мм и у недоношенных детей шире, чем у доношенных. Полость Верге, как правило, уже полости прозрачной перегородки и у доношенных детей обнаруживается редко. Указанные полости начинают облитерироваться после 6 мес гестации в дорсовентральном направлении, но точных сроков их закрытия нет, и они обе могут обнаруживаться у зрелого ребенка в возрасте 2-3 мес.
Базальная (c. suprasellar) цистерна включает в себя межножковую, c. interpeduncularis (между ножками мозга) и хиазматическую, c. chiasmatis (между перекрестом зрительных нервов и лобными долями) цистерны. Цистерна перекреста выглядит пятиугольной эхоплотной зоной, углы которой соответствуют артериям Виллизиева круга.
Ножки мозга (pedunculus cerebri), мост (pons) и продолговатый мозг (medulla oblongata) расположены продольно кпереди от мозжечка и выглядят гипоэхогенными структурами.
Паренхима. В норме отмечается различие эхогенности между корой мозга и подлежащим белым веществом. Белое вещество чуть более эхогенно, возможно, из-за относительно большего количества сосудов. В норме толщина коры не превышает нескольких миллиметров.
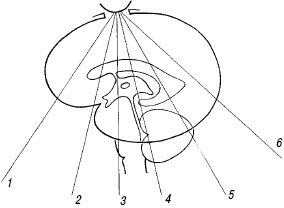
Стандартные эхоэнцефалографические срезы
Рис. 4. Плоскости коронального сканирования (1-6).
Начальные проявления недостаточности кровоснабжения мозга (этиология, патогенез, клиника и диагностика)
Согласно “Классификации сосудистых поражений головного и спинного мозга”, разработанной НИИ неврологии РАМН, к начальным проявлениям недостаточности кровоснабжения мозга (НПНКМ) относят синдром, включающий признаки основного сосудистого заболевания и час
Согласно “Классификации сосудистых поражений головного и спинного мозга”, разработанной НИИ неврологии РАМН, к начальным проявлениям недостаточности кровоснабжения мозга (НПНКМ) относят синдром, включающий признаки основного сосудистого заболевания и частые (не реже одного раза в неделю на протяжении последних трех месяцев) жалобы на головные боли, головокружение, шум в голове, нарушение памяти и снижение работоспособности. Причем основанием для установления диагноза НПНКМ может быть только сочетание двух или более из пяти перечисленных возможных жалоб больных. Кроме того, следует особо отметить, что у пациента не должно быть симптомов очагового поражения центральной нервной системы, преходящих нарушений мозгового кровообращения (транзиторных ишемических атак и церебральных гипертонических кризов), поражений мозга другого происхождения, таких как последствия черепно-мозговых травм, нейроинфекции, опухоли и др., а также тяжелых психических и соматических заболеваний.
 |
| Рисунок 1. Компьютерная томограмма головного мозга. Кровоизлияние в боковой желудочек |
По нашим данным, в группе мужчин 40-49 лет с артериальной гипертонией (АГ), выделенной при эпидемиологическом обследовании населения, за семь лет наблюдения преходящие нарушения мозгового кровообращения возникали в 2,8, а инсульты — в 2,7 раза чаще у пациентов, которым при первом обследовании был поставлен диагноз НПНКМ по сравнению с лицами без цереброваскулярной патологии (см. табл.).
Основными этиологическими факторами возникновения НПНКМ являются АГ, атеросклероз и вегетососудистая дистония.
Наиболее значительную роль в патогенезе НПНКМ играют нарушение нервной регуляции сосудов; морфологические изменения экстра- и интракраниальных сосудов (стенозы и окклюзии); изменения биохимических и физико-химических свойств крови: увеличение вязкости, адгезии и агрегации форменных элементов крови; нарушения метаболизма мозга; заболевания сердца.
Одним из наиболее ранних и частых симптомов является головная боль, характер и локализация которой отличаются большим разнообразием. Причем нередко она не зависит от уровня артериального давления. Головокружение – специфическое ощущение, связанное с вестибулярной дисфункцией, — может служить ранним признаком сосудистых нарушений в вертебрально-базилярной системе. Появление шума объясняется затруднением тока крови в
| Результаты семилетнего проспективного наблюдения мужчин 40–49 лет с АГ в зависимости от наличия НПНКМ при первом обследовании* | ||||
| Первое обследование | Заключительное обследование | |||
| Без ЦВП | НПНКМ | ПНМК | МИ | |
| 87 человек без ЦВП | 24 27.6% | 32 36.8% | 11 12.6% | 2 2.3% |
| 160 человек с НПНКМ | 3 1.9% | 42 26.3% | 57 35.6% | 10 6.2% |
| * ЦВП — цереброваскулярная патология НПНКМ — начальные проявления недостаточности кровоснабжения мозга ПНМК — преходящие нарушения мозгового кровообращения МИ — мозговой инсульт | ||||
близко расположенных к лабиринту крупных сосудах. Память чаще всего ухудшается на текущие события, тогда как профессиональная память и память на прошлое не снижается. Чаще страдает механическая память, чем логическая. Ухудшаются как умственная, так и физическая работоспособность. Изменения психического тонуса отмечаются преимущественно при увеличении объема и ограничении времени выполнения заданий и сочетаются с нарушениями в эмоционально-личностной сфере. Нередко у больных НПНКМ отмечаются астенический, ипохондрический, тревожно-депрессивный и другие неврозоподобные синдромы.
Психологическое исследование. При НПНКМ на фоне вегетососудистой дистонии у подавляющего большинства больных выявляются повышенная раздражительность, неустойчивость внимания, ослабление памяти и сужение объема восприятия, а у некоторых пациентов – снижение темпа деятельности. Нарушения умственной деятельности выражены меньше, чем у больных атеросклерозом. На самых ранних стадиях АГ обнаружены функциональные мозговые нарушения, спровоцированные психоэмоциональными перенапряжениями. Эти нарушения способствуют развитию гемодинамических сдвигов, приводящих к формированию сосудистой патологии мозга. НПНКМ при гипертонической болезни I-II стадии возникают на фоне вегетативных нарушений, эмоциональных сдвигов тревожного характера, патологической фиксации эмоций. Нередко отмечаются раздражительность, слезливость, немотивированное чувство страха, тревоги.
При атеросклерозе преобладают астенические состояния. Наиболее часты жалобы на общую слабость, апатию, быструю утомляемость, нарушение памяти, внимания, неспособность сосредоточиться, неустойчивое настроение.
Тем не менее у больных НПНКМ основные виды психической деятельности остаются на достаточно высоком уровне. Такие люди успешно выполняют сложные задания и даже творческую работу.
Реоэнцефалография и тетраполярная реография. Одним из самых доступных методов ранней диагностики патологии сосудов головы является реоэнцефалография (РЭГ).
При вегетососудистой дистонии чаще всего обнаруживаются ангиодистонические изменения, синдром регионарной гипертонии, сосудов, нарушения венозного тонуса. Центральная и периферическая гемодинамика существенно не страдают.
У больных АГ типичными являются признаки повышения тонуса сосудистой стенки, которые наблюдаются уже на ранней стадии болезни и коррелируют с уровнем артериального давления. Кроме того, характерно уменьшение кровенаполнения сосудов, нарастающее с развитием заболевания. Повышенный сосудистый тонус чаще определяется в молодом и несколько реже – в среднем возрасте. По мере прогрессирования заболевания уменьшаются дистонические изменения и реактивность по отношению к вазоактивным препаратам, снижаются объемное пульсовое кровенаполнение и эластичность сосудистой стенки. У большинства больных НПНКМ при АГ на фоне выраженного стойкого повышения тонуса сосудов головы отмечается значительное снижение минутного объема кровообращения за счет ударного объема сердца, брадикардии и экстрасистолии. Значения сдвигов показателей гемодинамики при физической нагрузке, по данным РЭГ, у больных НПНКМ на фоне АГ определяются исходным состоянием пульсового кровенаполнения сосудов головы, типовыми особенностями центральной гемодинамики, степенью выполняемой нагрузки, стадией основного заболевания и возрастом больных.
Типичными изменениями РЭГ у больных НПНКМ при атеросклерозе являются признаки снижения пульсового кровенаполнения, эластичности сосудистой стенки и реакции на вазоактивные препараты, затруднения венозного оттока и повышения тонуса. Наблюдается снижение минутного объема в связи с уменьшением ударного объема сердца и периферического сосудистого сопротивления.
Важную роль в формировании недостаточности кровоснабжения мозга играют нарушения венозного кровообращения. У больных НПНКМ могут регистрироваться дистония, гипертония или умеренная гипотония вен головы и смешанные виды нарушения их тонуса. Поэтому рекомендуется комплексное исследование венозной системы головы, включающее РЭГ, радиоциркулоэнцефалографию, биомикроскопию бульбарной конъюнктивы, офтальмоскопию и офтальмодинамометрию в центральной вене сетчатки.
Электроэнцефалография. Электроэнцефалография (ЭЭГ) отражает локализацию и степень дисциркуляторных мозговых нарушений. У больных НПНКМ, как правило, отмечаются диффузные, нерезко выраженные изменения в ЭЭГ, снижение амплитуды и регулярности a-ритма, общая дезорганизация биопотенциалов и отсутствие доминирующего ритма.
При вегетососудистой дистонии часто выясняется, что в процесс вовлечены структуры промежуточного мозга и гипоталамуса, которые ответственны за церебральный электрогенез и оказывают диффузное влияние на биоэлектрическую активность коры больших полушарий. Чем ярче выражены явления раздражения вегетативных структур, тем более диффузными и грубыми становятся патологические формы биопотенциалов и феномены неустойчивости.
У больных АГ обнаруживаются диффузные изменения биоэлектрической активности мозга в виде дезорганизации a-ритма, усиления быстрых колебаний, появления медленных волн, исчезновения зональных различий. Чаще всего наблюдается III тип ЭЭГ (по Е. А. Жирмунской, 1965), который характеризуется отсутствием доминирования тех или иных ритмов при низком амплитудном уровне (не более 35 мкB). Иногда отмечается гиперсинхронизация основного ритма, подчеркнутая его регулярностью на высоком амплитудном уровне (IV тип ЭЭГ). Нередко встречаются выраженные изменения биоэлектрической активности мозга, проявляющиеся диффузной дезорганизацией ритмов на высоком амплитудном уровне или пароксизмальной активностью (V тип ЭЭГ).
В начальной стадии церебрального атеросклероза отмечаются диффузные изменения в ЭЭГ, очаговые сдвиги встречаются лишь в редких случаях. Характерны явления десинхронизации и редукции a-ритма, нарастание удельного веса плоских бездоминантных кривых, сглаженность зональных различий основных ритмов, сужение диапазона усвоения навязанных ритмов.
| При НПНКМ часто наблюдается головная боль, головокружение, нарушение памяти, изменение психического статуса |
Таким образом, при всем многообразии и отсутствии специфичности ЭЭГ при НПНКМ имеются некоторые особенности, характерные для вегетососудистой дистонии, ПГ и церебрального атеросклероза, что, по-видимому, связано с различиями в этиологической и патогенетической сущности этих заболеваний. Отрицание нозологической специфичности отдельных компонентов ЭЭГ не умаляет значения исследования биоэлектрической активности мозга у больных НПНКМ.
В связи с тем что сопоставление данных РЭГ и ЭЭГ в определенной степени может свидетельствовать о соответствии между уровнем кровоснабжения мозга и его функциональным состоянием, метод сочетанной регистрации РЭГ и ЭЭГ с функциональными пробами используют для выявления начальных признаков недостаточности кровоснабжения мозга.
Ультразвуковая допплеросонография магистральных сосудов головы. В последние годы показано, что в диагностике сосудистых заболеваний мозга важное значение имеет ультразвуковая доплерография (УДГ). Диагностическая достоверность этого метода веско аргументирована путем сопоставления результатов исследования с данными церебральной ангиографии. Доказана его высокая эффективность в распознавании окклюзирующих поражений магистральных сосудов головы, их локализации, степени стеноза, наличия и выраженности коллатерального кровообращения. Внедрение вычислительной техники в обработку допплеросонограмм существенно расширило диагностические возможности метода, возросла точность получаемых результатов. Таким образом, удалось получить ряд количественных спектральных характеристик доплеровского сигнала, коррелирующих с определенными клиническим состояниями, и разработать технику изображения общей, внутренней и наружной сонных артерий. При этом стеноз и окклюзия сосудов выявляются в 90% случаев, что важно для решения вопроса о проведении ангиографии и выбора тактики лечения.
У больных НПНКМ отмечается высокая частота поражений магистральных сосудов головы и связанных с ними изменений гемодинамики. Так, из обследованных нами 275 мужчин с НПНКМ в возрасте 50–59 лет окклюзирующие поражения выявлены у 57 (20,7%). Чаще всего они обнаруживались в одном (47%) и двух (39%) сосудах, значительно реже – в трех (8%) и четырех (6%).
В настоящее время для обследования больных с цереброваскулярной патологией применяется транскраниальная УДГ, позволяющая судить о состоянии внутричерепных сосудов.
Выявленные при НПНКМ случаи окклюзирующего поражения сосудов подтверждают принципиально важное положение о частом несоответствии степени выраженности сосудистого процесса и его клинических проявлений.
Хронометрирование показало, что на проведение и последующую оценку исследования методом УДГ одного больного требуется в среднем 16,4 мин, что позволяет использовать его, как и РЭГ, при массовых обследованиях населения в возрасте старше 40 лет.
Применение таких современных методов исследования, как ультразвуковой и ангиографический, свидетельствует о том, что атеросклеротическое поражение артерий мозга, приводящее к стенозу или окклюзии, является важным фактором риска цероброваскулярных заболеваний. Однако нередко ишемические поражения мозга возникают и без существенных изменений этих сосудов, в первую очередь при патологии сердца.
Электрокардиография и эхокардиография. Ухудшение гемодинамики в результате нарушения сердечной деятельности играет важную роль в патогенезе недостаточности мозгового кровообращения, особенно при ремиттирующем течении. Тесные цереброкардиальные взаимосвязи обнаруживаются уже на ранних этапах формирования сосудистых заболеваний. У больных НПНКМ при АГ и атеросклерозе отмечается достоверное увеличение числа случаев гипертрофии левого желудочка и ишемической болезни сердца,
| НПНКМ, по данным эпидемиологических исследований, составляют 60–75% всех случаев цереброваскулярных заболеваний и являются серьезным фактором риска острых нарушений мозгового кровообращения, что подтверждается длительными проспективными исследованиями |
по данным ЭКГ, по сравнению с лицами, у которых основное сосудистое заболевание протекает без цереброваскулярных нарушений. С развитием стойкой АГ и выраженного атеросклероза нарастание общих и регионарных гемодинамических расстройств приводит к тому, что функциональные церебральные и кардиальные нарушения трасформируются в ишемическую болезнь сердца и мозга.
По данным эхокардиографии, у больных НПНКМ в сочетании с ишемической болезнью сердца наблюдается снижение сократимости миокарда, уменьшение ударного объема сердца, фракции выброса и нарастание конечного систолического и диастолического объема.
Исследования липидов крови. Для уточнения характера основного сосудистого заболевания, проведения вторичной профилактики и дифференцированного лечения важна комплексная оценка нарушений липидного обмена с фенотипированием гиперлипопротеидемий. Нарушения липидного обмена обнаруживаются уже на ранних стадиях развития церебрального атеросклероза и возрастают по мере увеличения гемодинамических расстройств в головном мозге. Они проявляются повышением содержания в плазме крови атерогенных классов b-липопротеидов, пре-b-липопротеидов, триглицеридов и неэстерифицированных жирных кислот. Повышаются уровень общего холестерина, суммарные фракции липопротеидов низкой плотности и очень низкой плотности. При НПНКМ преобладают II-А, II-Б и IV типы гиперлипопротеидемий по классификации Фредриксона и соавт. (1974).
Установлена прямая корреляция между дислипопротеидемией и атеросклеротическими поражениями сосудов мозга, обнаруженными при ангиографии.
При НПНКМ усиливается перекисное окисление липидов и уменьшается их антиоксидантная активность.
Исследование реологических и коагулирующих свойств крови. Для диагностики и лечения НПНКМ определенное значение имеет исследование гемокоагуляции. В настоящее время для уточнения состояния системы свертывания крови применяется расширенная коагулография, а при профилактических обследованиях – тромбоэластография, преимуществом которой являются высокая чувствительность, быстрота получения результатов (через 1–1,5 ч), возможность изменения механических свойств, структуры сгустка без заметных нарушений обычных условий коагуляции. У лиц с НПНКМ по сравнению со здоровыми установлены достоверные различия почти по всем показателям тромбоэластограммы.
Уже на ранних стадиях развития сосудистых поражений мозга отмечаются изменения в системе микроциркуляции, обусловленные гемореологическими расстройствами. Повышение вязкости крови выявляется у больных НПНКМ, и развивается не только при атеросклерозе, но и при АГ. Рассогласование процессов свертывания крови и фибринолиза является патогенетической предпосылкой микроциркуляторных расстройств. Эта дисфункция рассматривается как гемореологический критерий предболезни.
У лиц с НПНКМ при нормальном уровне АД отмечено повышение агрегации тромбоцитов под воздействием адреналина и увеличение концентрации фибриногена. Выявлена зависимость реологических показателей от степени поражения магистральных сосудов головы, по данным УДГ. При наличии признаков стеноза и окклюзии у больных НПНКМ обнаружено повышение агрегации тромбоцитов под действием разных стимуляторов: адреналина, АДФ. Нарастает вязкость крови, а в ряде случаев увеличивается агрегация эритроцитов, снижаются их деформационные свойства.
Офтальмологическое исследование. Одним из наиболее значимых в диагностике АГ и определении стадии заболевания является офтальмологическое исследование. Повторные осмотры глазного дна необходимы для оценки динамики процесса и эффективности лечения. Глазные симптомы нередко предшествуют другим проявлениям основного сосудистого заболевания и даже повышению артериального давления.
При АГ наиболее ранние проявления патологии сосудов глазного дна заключаются в функциональном тоническом сокращении артериол сетчатки и склонности их к спастическим реакциям. Об ухудшении течения АГ свидетельствует увеличение площади слепого пятна.
У больных с начальными стадиями церебрального атеросклероза комплекс офтальмологических исследований позволяет выделить наиболее типичные формы изменения глазных сосудов. Чаще всего у них встречается ровный ход артерий, сужение и неравномерность калибра, патологический артерио-венозный перекрест.
Результаты офтальмо- и фотокалиброметрических исследований подтверждают тенденцию к сужению артерий сетчатки при некотором расширении ретинальных вен с уменьшением артерио-венозного соотношения.
Офтальмодинамометрические исследования позволяют судить о состоянии гемодинамики в глазничной артерии. У большинства больных атеросклерозом регистрируется повышение систолического, диастолического и особенно среднего давления, а также снижение соотношения между ретинальным и плечевым давлением.
Атеросклеротические поражения конъюнктивальных сосудов обнаруживаются значительно раньше, чем сосудов сетчатки. Характерны изменения их хода, калибра и формы, интраваскулярная агрегация эритроцитов. Патология сосудов конъюнктивы и эписклеры отмечается более чем у 90% больных ранним церебральным атеросклерозом. Кроме того, для атеросклеротических поражений типично отложение липоидов и кристаллов холестерина по лимбу роговицы и в стекловидном теле. Выявление этих симптомов наиболее важно при обследовании лиц молодого возраста, у которых другие проявления атеросклероза выражены меньше.
У больных вегетососудистой дистонией, особенно при церебральной форме, протекающей по гипертоническому типу, обнаружена неустойчивость полей зрения, обусловленная нарушением функции главным образом коркового отдела зрительного анализатора.
Рентгенологические методы исследования. Компьютерная томография головного мозга. У отдельных больных НПНКМ могут выявляться небольшие ишемические очаги поражения головного мозга.
Рентгенография черепа. В ряде случаев обнаруживается обызвествленная внутренняя сонная и реже – основная артерия, кальциноз общих сонных артерий.
Рентгенография шейного отдела позвоночника. Метод позволяет обнаружить признаки остеохондроза, деформирующего спондилеза и другие изменения шейного отдела позвоночника.
Термография. Метод применяется для исследования кровотока в сонных артериях. Особенно важно, что его можно использовать для обнаружения малосимптомно или асимптомно протекающего стеноза. Целесообразно широкое применение термографии в амбулаторно-поликлинических условиях для обследования больших контингентов населения в возрасте старше 40 лет.
Иммунологические исследования. У больных НПНКМ при атеросклерозе обнаружены снижение уровня Т-лимфоцитов и увеличение индекса соотношения иммунорегуляторных клеток, указывающие на снижение супрессорной функции Т-лимфоцитов. Эти изменения способствуют развитию аутоиммунных реакций. Положительные результаты реакции подавления прилипания лейкоцитов, подтверждающие их сенсибилизацию к антигенам мозга, достоверно чаще встречаются у больных НПНКМ при атеросклерозе и АГ, чем у лиц без цереброваскулярной патологии, что свидетельствует о развитии аутоиммунных реакций. Отмечена связь между сенсибилизацией лейкоцитов к антигенам мозга и жалобами больных на снижение памяти и умственной работоспособности, что позволяет судить о возможности участия аутоиммунных реакций в патогенезе заболевания.
Литература
1. Акимов Г. А. Начальные проявления сосудистых заболеваний головного мозга. М., 1983
2. Гусев Е. И., Бурд Г. С., Нифонтова Л. А. и др. Начальные проявления недостаточности кровоснабжения мозга // Журн. невропатол. и психиатр. 1983. № 1. С. 3-10.
3. Гусев Е. И. Ишемическая болезнь головного мозга. Актовая речь. М., 1992.
4. Канарейкин К. Ф., Манвелов Л. С., Бахур В. Т. Клиника и диагностика начальных проявлений недостаточности кровоснабжения мозга // Клиническая медицина. 1991. № 2. С. 64-66.
5. Маджидов Н. М., Трошин В. Д. Доинсультные цереброваскулярные заболевания. Ташкент; М., 1985.
6. Манвелов Л. С. О некоторых итогах изучения начальных проявлений недостаточности кровоснабжения мозга // Клиническая медицина. 1995. № 5. С. 28-30.
7. Панков Д. Д. Клиническая сущность термина “начальные проявления недостаточности кровоснабжения мозга” // Журн. неврол. и психиатр. 1996. № 6. С. 12-15.
8. Шмидт Е. В., Лунев Д. К., Верещагин Н. В. Сосудистые заболевания головного и спинного мозга. М., 1976.
9. Шмидт Е. В. Классификация сосудистых поражений головного и спинного мозга // Журн. неврол. и психиатр. 1985. № 9. С. 1281-1288.