ишемический инсульт головного мозга у ребенка 3 лет
Инсульт у детей
Причины
Инсульт как у взрослых, так и у детей имеет одно определение – резкий срыв, внезапное нарушение кровообращения, катастрофа, основа травмы головного мозга. Оно может иметь две причины, поэтому бывает две разновидности болезни:
Последствия этой травмы необратимы. Нервные клетки, потерявшие питание, отмирают очень быстро, мозг перестает руководить определенными функциями и участками тела. Человек теряет способность двигаться, говорить, управлять собой. Если взрослые сами доводят свои сосуды и кровь до такого состояния, то страшные травмы головного мозга у ребенка имеют другие причины.
Геморрагический инсульт
Причины геморрагического инсульта:
Нарушенные патологией сосуды прорываются, и кровь изливается в вещество мозга или под его оболочки. Нервные клетки лишаются доступа кислорода и питания. Кровоизлияние в мозг может быть смертельно опасным, борьба за жизнь длится в течение суток.
Ишемический инсульт
Причины ишемического инсульта:
Нейрон может прожить без кислорода 2 – 6 минут, после этого происходит необратимый процесс его отмирания. Поэтому в момент инсульта жизненно важно распознать симптомы беды, быстро оказать необходимую помощь, вовремя начать лечение. Здесь большую роль имеет возраст ребенка, заболевание по-разному развивается в два периода детской жизни.
Перинатальные и ювенальные инсульты
Перинатальный период – от 28 недель беременности до 1 месяца жизни рожденного ребенка.Кровоизлияние в мозг в это время могут спровоцировать быстрые роды, маленький вес ребенка, разрывы аневризм. Тромбы в сосудах образуются из-за врождённых пороков сердца, обезвоживания организма, инфекцией мозга или недостатка белка. Риск заболевания в этом возрасте составляет 1 человек на 4000 новорожденных в год.
Ишемический инсульт встречается в два раза чаще, мальчики подвержены этой болезни больше, чем девочки. Причины заболевания ребенка во многом кроются в проблемах матери: гипертония с отеком конечностей; преждевременное отхождение вод или отслоение плаценты, курение или другие виды зависимости приводят к печальным последствиям. Осложнения при родах может быть результатом неправильного поведения персонала.
Ювенальный период – от 1 месяца до 18 лет. Геморрагические инсульты этого периода происходят из-за разрывов аневризм, наличия васкулитов (воспалений стенок сосудов), болезней крови, употребления наркотиков, падения с тяжелым сотрясением, другие травмы головы. Ишемические – из-за пороков сердца, врожденных аномалий сосудов мозга, развития онкологии, травм шеи, причины которых опять-таки опасны неосторожные прыжки, травмы, падения.
Коварная болезнь с неясными симптомами
Есть такая поговорка: «нервные клетки не восстанавливаются». Особенно актуальна она для клеток головного мозга. Если перекрыть доступ кислорода всего не 2-4 минуты, начнется их массовая гибель. Когда беда случилась с ребенком, самое важное, что может сделать родитель – вовремя увидеть симптомы и как можно быстрее доставить ребенка к врачам. Нужна экстренное лечение. Никакого промедления, никакой домашней медицины! Счет идет на минуты. Через 24 часа может быть поздно: ребенка или не спасут, или он останется инвалидом на всю жизнь.
Симптомы перинатального периода
Признаки болезни этого периода появляются сразу после родов в течение трех дней:
Эти признаки уже в роддоме должно насторожить маму, тем более, что некоторые педиатры не склонны признавать инсульт у детей, их больше устраивает диагноз: «инфекция невыясненной этиологии». В таком случае родители должны настойчиво потребовать проведения комплексной диагностики, чтобы установить характер болезни.
Симптомы ювенального периода
Коварство болезни в это время в том, что она встречается редко: 1 — 2 случая на 100 тысяч детей. Но это не делает её менее опасной: наиболее часты в ювентальном периоде именно геморрагические инсульты с частым летальным исходом. Если у ребенка есть хотя бы один из следующих признаков, надо немедленно звать врачей на помощь:
Три часа – вот оптимальное время, в течение которого надо оказать ребенку помощь, иначе будут серьезные последствия.
Методы диагностики детского инсульта
Диагноз заболевания головного мозга невозможен без современного оборудования и квалифицированных специалистов, а значит, он обойдется недешево. Но это необходимо, ведь на карту поставлена будущая жизнь ребенка.
Лечение
После инсульта лечение проводится в неврологическом отделении детской терапии. Базисная терапия устраняет угрозу жизни ребенка: нормализуется давление и сердечный ритм; локализуется отек мозга; восстанавливается обмен веществ; снимаются судороги и болевой синдром. Основное лечение зависит от вида инсульта. Особенно тяжело идет восстановление после геморрагического: контроль давления, температуры, дыхания. Возможно, потребуется операция. Ишемический инсульт требует лекарств для разжижения крови, необходимо лечение сердца.
Последствия
У детей больше шансов преодолеть и свести к минимуму последствия страшной травмы головного мозга. Новорожденный ребенок получает в распоряжение 100 миллиардов нервных клеток. В детском возрасте, если мозг получает травмы, оставшиеся нейроны без труда восстанавливают связи, замещая погибшие клетки и возвращают утраченные функции. Кроме того, сейчас успешно проводятся операции по трансплантации нервных тканей; ведутся многообещающие исследования по регенерации поврежденных мозговых центров. Надежда не должна умирать, даже если обещаются самые тяжелые последствия.
Почему возникает инсульт у детей?
Инсульт. Главный киллер современного человечества. У этого острого нарушения мозгового кровообращения есть две магистральных дороги (смерть либо инвалидность) и одна узкая тропинка – полная реабилитация. Сегодня многие говорят о том, что это грозное заболевание сильно помолодело, однако даже не подозревают, что инсульт может случиться и у школьников, и у совсем маленьких детей и даже у еще не рожденных малышей. И именно у детей при верно подобранном лечении и методике последующего восстановления шанс прожить после перенесенного инсульта долгую и полноценную жизнь наиболее высокий.
Комментирует логопед-афазиолог Юлия Лабкова.
Главная опасность инсульта – поражение определенных зон головного мозга вследствие закупорки сосудов (ишемический инсульт) или их разрыва (геморрагический). В зависимости от того, какой конкретно участок мозга пострадал, у больного утрачиваются некоторые мозговые функции и снижается функционал (вплоть до полной потери дееспособности) различных органов и частей тела. Самое страшное, что некоторые острые нарушения могут стать необратимыми.
Когда у детей бывает инсульт?
Есть три возрастных группы детей, когда инсульты проходят со своими особенностями, связанными с этапами развития детского организма:
– в утробе матери;
– в фазе новорожденного;
– в возрасте до 18 лет.
Специалисты отмечают, что наиболее часто инсульты у младшего поколения возникают именно в первых двух возрастных фазах. Степень тяжести острого состояния и его проявления во многом зависят от локализации сосудистой катастрофы.
Особенности симптомов инсульта у детей
Признаки инсульта у детей, безусловно, похожи на его проявления у взрослых – внезапная слабость, невнятная речь или помутнение зрения, но часто имеют более смазанные характеристики. Эти эффекты заметно варьируются в зависимости от возраста ребенка и степени повреждения клеток мозга.
Очень сложно распознать инсульт, который ребенок перенес еще в утробе матери. Его симптомы могут проявиться спустя несколько месяцев или даже лет, после рождения. В некоторых случаях такие дети развиваются нормально, лишь несколько медленнее, чем другие дети. Они, как правило, больше нуждаются в заботе, чем здоровые сверстники. У детей, перенесших серьезные перинатальные инсульты, в результате которых произошли значительные повреждения головного мозга, могут наблюдаться судороги. Тяжесть приступов различается, начиная от замирания ребенка, когда он просто долго смотрит в пространство, до сильной неконтролируемой тряски одной рукой или ногой.
Признаки инсульта у детей и подростков:
– судороги;
– резкие головные боли, возможно, с рвотой;
– внезапный паралич или слабость на одной стороне тела;
– задержка развития, затруднения или изменения в речи, например, нечленораздельное произношение;
– затрудненное глотание;
– размытость или двоение в глазах;
– щадящее использование одной руки или ноги;
– скованность или ограниченность амплитуды движений;
– трудности с концентрацией внимания и запоминания;
– резкое, немотивированное изменение настроения или поведения.
При любом из этих симптомов у ребенка необходимо немедленно обратиться к врачу или вызвать неврологическую бригаду скорой помощи. Если успеть в «золотое время» – от часа до трех часов после мозговой катастрофы, можно значительно облегчить тяжесть протекания инсульта и минимизировать его последствия и повреждения головного мозга.
Обследования при инсульте
При подозрении на инсульт еще пару десятилетий назад делали лишь одно высокоинформативное обследование – спинномозговую пункцию. Сегодня в арсенале эскулапов множество точнейших диагностических методов: от магнитно-резонансной и компьютерной томографии (ангиографии и флебографии) до внутричерепного ультразвукового исследования. Они позволяют точно определить место локализации сосудистой атаки, особенности и степень поражения мозга и разработать оптимальный сценарий лечения и последующей реабилитации.
Лечение инсульта у детей
Нюансы лечения зависят от возраста ребенка, симптоматики, локализации и причин инсульта. В практике лучше всего себя зарекомендовала комплексная терапия – сочетание и определенная последовательность лечебных методов. Например, лечение ребенка с судорогами требует применения противосудорожных лекарственных средств, в то время как малыш с пороком сердца нуждается в медикаментах для разжижения крови. Для большинства детей лечение также включает в себя соответствующую возрасту реабилитацию и терапию.
Последствия детского инсульта
Упущенное время, лечение, неадекватное тяжести и особенностям мозгового поражения, игнорирование системных реабилитационных процедур могут привести к тяжелейшим последствиям для ребенка:
– параличу;
– умственной отсталости;
– проблемам с коммуникацией;
– нарушениям зрения;
– психологическим трудностям.
За детьми, перенесшими инсульт, наблюдают врачи, которые специально помогают людям справиться с последствиями сосудистой катастрофы: реабилитологи, профессиональные физиотерапевты и логопеды. Уход за таким ребенком должен осуществляться под контролем специалиста по нейрореабилитации, врача, который использует множество различных видов лечения для того, чтобы помочь детям оправиться от инсульта.
Инсульты, перенесенные детьми более старшего возраста, когда психические функции уже сформированы, в большей степени имеют клиническую картину, свойственную взрослым: нарушения речи, двигательной сферы, восприятия, внимания и памяти.
Независимо от возраста ребенка нужно учитывать, что его организм еще растет, и острое нарушение мозгового кровообращения, даже при, на первый взгляд, благоприятном преодолении его последствий, может оказать негативное влияние на развитие ребенка в будущем. Поэтому необходимо максимально внимательно относится к реабилитации, развитию и обучению детей с перенесенным инсультом. Инсульт может повлиять не только на состояние нервной системы, то также сказаться и на работе различных внутренних органов.
Восстановление детей после инсульта
С сожалением приходится констатировать: в настоящее время не существует доказанных методов восстановления умерших клеток мозга. Тем не менее, исследователи обнаружили, что неповрежденные клетки мозга могут научиться выполнять работу погибших клеток, особенно у молодых людей.
Во многих случаях путем своеобразного «перепрограммирования» мозга после инсульта детей можно заново научить разговаривать и полноценно двигаться. Хотя этот процесс, как правило, медленный и трудный, дети имеют преимущество перед взрослыми, потому что их молодые клетки мозга все еще развиваются. Большинство детей, у которых были сосудистые катастрофы, способны нормально социализироваться в обществе и стать в будущем его продуктивными членами.
Не стесняйтесь задавать вопросы лечащему врачу о состоянии своего ребенка, его лечении или просить о помощи, когда это необходимо. В дополнение к профессиональным медикам хорошую поддержку могут оказать те родители, в жизни которых уже есть опыт реабилитации детей после инсульта.
Профилактика повторного инсульта у детей
У всех пациентов с острым нарушением мозгового кровообращения в анамнезе повышен риск повторного инсульта (причем часто в более тяжелой форме), а также других сердечно-сосудистых осложнений (инфаркта, тромбоэмболии легочной артерии). Поэтому важно не прекращать лечение и восстановление и после выписки из стационара.
И, конечно, соблюдать несложные правила:
1. Ежедневно измерять артериальное давление ребенка.
2. Если ваше чадо уже в подростковом возрасте, объясните ему, какой опасности он себя будет подвергать, если начнет курить, пробовать алкоголь или наркотики.
3. При наличии сахарного диабета особенно строго выполняйте рекомендации врача. При этом эндокринном заболевании риск инсульта повышен, однако его можно снизить при тщательном контроле уровня глюкозы в крови.
4. Важно соблюдать диету с низким содержанием соли и жиров животного происхождения. Уменьшение количества соли в питании позволяет нормализовать артериальное давление и таким образом снижает риск инсульта. Ограничение количества животных жиров необходимо для нормализации концентрации холестерина в крови.
5. Пусть ребенок больше двигается. Адекватная двигательная нагрузка не только улучшает состояние здоровья, но и позволяет улучшить состояние сосудистой системы.
6. Необходимо регулярно принимать медикаменты, назначенные лечащим врачом.
Многие лекарственные средства необходимо будет принимать в течение долгого времени (а часть из них – пожизненно). Они существенно снижают риск инсульта и имеют значительно больше преимуществ, чем нежелательных эффектов. Разнообразные пищевые добавки и гомеопатические препараты могут быть использованы только как дополнение к основному лечению и лишь по согласованию с лечащим врачом.
Ишемический инсульт головного мозга у ребенка 3 лет
ИНСУЛЬТ – это острое нарушение кровообращения мозга, которое длится более суток и проявляется симптомами стойкого поражения центральной нервной системы. Чрезвычайную актуальность инсульты у детей приобрели по причине высоких показателей постинсультной инвалидности и смертности маленьких пациентов. А связано это с тем, что выявить недуг у малышей не всегда представляется возможным.
Статистика
Частота детских инсультов колеблется в широких пределах – средний показатель 2–3:100 000 детей до 14 лет в год. Максимальное количество случаев – 38% зарегистрировано у детей до 3 лет жизни, с наибольшей частотой до 28 дня жизни. Встречаемость в подростковом возрасте – не более 1%.
Полового разграничения нет, однако, многие специалисты отмечают, что среди детей до 3 лет немного чаще страдают мальчики, среди школьников и подростков – девочки.
Разновидности
Детский инсульт, в отличие от такового у взрослых, имеет 2 понятия:
По механизму развития выделяют 2 вида:
Существуют два основных типа инсульта: ишемический и геморрагический
Ишемический инсульт развивается в результате острого нарушения кровообращения, кровь к мозгу не поступает вовсе или поступает в недостаточном количестве. Геморрагичский тип – не что иное, как кровоизлияние, встречается реже ишемического. Разорванный сосуд прекращает подачу крови к определенному участку мозга, а образовавшаяся гематома сдавливает близлежащие сосуды. Его причиной, как правило, служат аномалии развития сосудов, заболевания крови, травмы головы. Симптомы и проявления будут зависеть от того, в каком месте произошло кровоизлияние: в паренхиму (собственно мозг), мозговые оболочки или желудочки.
Факторы риска у новорожденных детей
Одним из факторов риска ОНМК у новорожденных считаются перинатальные ЧМТ либо родовые травмы в шейном отделе позвоночника
Кровоизлияние в мозг у новорожденных чаще ассоциировано со стремительными родами, задержкой внутриутробного развития, разрывами патологических анастамозов между артериями и венами мозга, разрывами патологических расширений сосудов.
Ишемические инсульты у детей связаны с нейроинфекциями, энцефалитами, менингитами, наблюдаются при врожденных пороках сердца, сдавлении позвоночной артерии, при обезвоживании организма, повышенной свертываемости крови, врожденном сужении сосудов мозга (болезнь Моямоя).
Факторы риска у дошкольников
Как заболевание проявляется?
Родители, воспитатели и даже медработники часто не ассоциируют инсульт с детьми, в результате многие ребята вовремя не получают адекватного лечения
Симптомы инсульта у детей ничем не отличаются от проявления болезни у взрослого населения. Сложность кроется в том, что у детей до года и первых 2–3 лет жизни заподозрить заболевание сложнее – малыши не могут описать свои ощущения, не понимают, что со здоровьем случилась проблема. А родители и педиатр проявления болезни связывают с нейроинфекцией, неврологическими заболеваниями или переутомлением ребенка.
Когда стоит заподозрить у ребенка инсульт?
При появлении этих симптомов необходимо срочно вызывать скорую помощь
Последствия
Сосудистые катастрофы у детей являются основным фактором, приводящим к стойкой инвалидности и смертности детского населения, ведь десятая часть детей, перенесших инсульт, нуждается в постоянной помощи и уходе со стороны. Выраженность последствий зависит от типа инсульта, его локализации и объема. Огромную роль играет время, за которое был выставлен верный диагноз и начато лечение:
Ишемический инсульт головного мозга у ребенка 3 лет
Цереброваскулярная окклюзия может поражать как артерии, так и синусы черепа или мозговые вены. Это может быть связано с тромбозом или миграцией эмбола, чаще всего сердечного происхождения. В большинстве случаев окклюзия сосуда происходит внезапно или, по меньшей мере, вызывает быстро развивающиеся клинические проявления. Понятие «инсульт», который может быть геморрагическим или ишемическим, определяется как клинический синдром быстро развивающихся клинических симптомов очаговых или общих расстройств функции мозга, продолжительностью более 24 часов или приводящих к смерти без очевидных причин, несосудистого генеза. В этой статье на сайте будет рассматриваться только ишемический инсульт. Похожие случаи, длящиеся менее 24 часов, называются транзиторной ишемической атакой.
Ежегодная заболеваемость инсультами в детском возрасте составляет приблизительно 1,2-3:100000 человек. Schoenberg et al. (1978) сообщали о ежегодной заболеваемости на уровне 2,52 случая на 100000 детей в Рочестере, Миннесоте, что соразмерно примерно половине случаев опухолей мозга у детей в США. Геморрагические инсульты в этих исследованиях встречались несколько чаще (55%), чем ишемические. Сходная картина наблюдалась в Швеции (Eeg-Olofsson и Ringheim, 1983), тогда как Giroud et al. (1997) в обследовании 54 детей выявили, что ишемический инсульт более типичен (57% против 43% соответственно).
Blom et al. (2003) зарегистрировали уровень встречаемости 1,5-3,0:100000.
Неонатальный инсульт более распространен, чем считалось раньше, что будет обсуждаться ниже.
а) Механизм и патология ишемического инсульта у ребенка. Артериальная окклюзия может быть результатом церебральной эмболии или тромбоза. Независимо от причины возникает ишемический инсульт. Когда в процесс вовлекается одна из крупных мозговых артерий, инфаркт может затрагивать как кору, так и подлежащее белое вещество. При геморрагическом инфаркте пораженная область переполнена кровью и усеяна точечными кровоизлияниями. На границе инфаркта ткань выглядит бледной, обычно со значительным отеком. В центре области инфаркта определяется массивный некроз всех тканевых компонентов, в то время как по направлению к периферии инфаркта повреждение становится все менее тяжелым. На протяжении первых часов острой ишемии повреждение в периферической части (так называемая «пенумбра») является обратимым с восстановлением кровотока. Поэтому в этот момент требуется неотложная терапия. Область пенумбры не определяется на КТ или стандартном МРТ, но дает высокий сигнал при выполнении диффузионной МРТ.
Через несколько часов обнаруживается полиморфно-ядерная инфильтрация, сменяющаяся в течение 4-5 дней мононуклеарными фагоцитами. В конце концов, пролиферируют астроциты и развивается волокнистая сеть, что является причиной ретракции и склероза коркового вещества (улегирия). В область максимального повреждения может сформироваться киста, оставляя в мозге полость, нередко ошибочно именуемую «порэнцефалией».
Уязвимость мозга даже при кратковременной ишемии хорошо известна. Отек ткани мозга может увеличить объем поражения путем сдавления капилляров, предотвращая таким образом реваскуляризацию коллатеральными путями с «явлением отсутствия кровотока», в который вовлечены комплексные факторы. В отличие от ишемии, в области инфаркта отмечается повышенный кровоток вокруг повреждения, так называемая «излишняя перфузия», которая выявляется при нейровизуализации и сканировании мозга. Роль молочной кислоты и других патологических метаболитов в последовательности событий, которые приводят к ишемии и инфаркту, широко обсуждается (Plum, 1983).
Причины тромбоза или эмболии значительно варьируют, и во многих случаях они остаются неопределенными.
б) Клинические проявления. Клинические особенности в большинстве случаев не отличаются, независимо от развития инфаркта в результате тромбоза или эмболии. В целом у ишемического инсульта тромботического происхождения начало менее острое, чем у инсульта геморрагического типа, более продолжительное развитие и иногда упреждающее проявление сходных регрессирующих эпизодов. В некоторых случаях этиология или условия возникновения позволяют предположить конкретный механизм. К примеру, наличие бактериального эндокардита или порока клапанов сердца способствует эмболии, в то время как «прерывистое» начало клинических проявлений более напоминает тромбоз. Анамнез шейной травмы наводит на мысль о разрыве сонных или позвоночных артерий (Garg et al., 1993; Garg и DeMyer, 1995).
По сути окклюзия сосудов проявляется внезапным развитием неврологического дефицита в бассейне одного из крупных мозговых сосудов, наиболее часто в виде острого начала гемиплегии (Lanska et al., 1991). У некоторых пациентов — в 23% случаев в исследовании Abram et al. (1996) — ишемическим инсультам обычно примерно за неделю предшествуют эпизоды транзиторной гемиплегии, продолжающиеся от одного до нескольких часов, которые могут сопровождаться другими явлениями дефицита, такими как дефекты полей зрения, патологические движения или афазия. Симптомы и признаки внутричерепной гипертензии могут быть представлены большими приступами и могут потребоваться экстренные меры. Дисфазия присутствует при правосторонней гемиплегии, когда поражается кора (Cranberg et al., 1987), что также наблюдалось в некоторых случаях с инфарктами, ограниченными областью внутренней капсулы, скорлупы, хвостатого ядра (Ferro et al., 1982; Dusser et al, 1986).
Дисфазия наиболее выражена у детей в возрасте до 8-10 лет. Однако афазия не характерна для младших детей и а в случаях до двух лет часто проявляется как немота. Определение острая гемиплегия детского возраста иногда используется для обозначения только тех случаев, когда полное обследование не выявляет этиологии. Область переднего кровообращения на сегодняшний день является наиболее поражаемой, поэтому типична картина ишемического инсульта у детей в виде острой гемиплегии, но случаи гемиплегии сосудистого происхождения распространены среди всех возрастных групп детей и подростков, тогда как гемиплегия после судорог чаще встречается у детей первых трех лет жизни. Начало в любом возрасте, наиболее часто до шести лет.
В одном из крупных исследований приобретенных гемиплегий (Aicardi et al., 1969), в 27% случаев отсутствовали предшествующие судорожные припадки, а большинство из них предположительно было сосудистого происхождения. Напротив, лишь редкие случаи с признаками окклюзии сосудов предварялись эпистатусом, хотя изолированные приступы могут возникать в более четверти случаев инфарктов мозга в бассейне средней мозговой артерии при начале гемиплегии. Yang et al. (1995) обнаружили, что 36 из 56 пациентов с инсультом перенесли по меньшей мере один приступ с рецидивом в 21 случае. Однако судороги были редкими при отсутствии поражения коры мозга по данным нейровизуализации. Различия между многочисленными исследованиями, вероятно, являются результатом гетерогенности случаев, обследованных в разных центрах.
Сосудистой гемиплегии может предшествовать лихорадка, хотя она более характерна в случаях после-судорожной гемиплегии. Выявление таких продромальных симптомов как головная боль, боль в области шеи, ипсилатеральный синдром Горнера или транзиторные ишемические эпизоды в анамнезе, предшествующие гемиплегии, поможет яснее определить причины таких явлений как расслоение.
При всех приобретенных гемиплегиях слабость является максимальной сразу после начала заболевания и, как правило, сопровождается вялостью (Isler, 1984). Мышечная спастичность и симптомы пирамидального тракта возникают позже. Степень восстановления значительно варьирует. Существенное восстановление может ожидаться на протяжение первых двух или трех недель, а дальнейший медленный прогресс может длиться нескольких месяцев. Непроизвольные движения атетоидного типа или явные расстройства являются редкими.
Топография инфарктов, вызывающих приобретенную гемиплегию, является различной. В таблице ниже перечислены вовлекаемые артерии, соответствующие областям инфарктов, и основные клинические особенности. Тем не менее, топография и объем инфаркта зависят, помимо пораженных сосудов, от разных факторов, таких как качество коллатерального и системного кровообращения и индивидуальных анатомических особенностей. Локализация инфаркта может также различаться в зависимости от этиологии. Ишемические инсульты в базальных ядрах наиболее часто являются идиопатическими, чем поверхностные инсульты (Dusser et al, 1986; Kappelle et al., 1989). Инсульты могут возникнуть в любом артериальном бассейне. Вовлечение внутренней капсулы и чечевицеобразного ядра можно назвать редким, но фактически они участвуют приблизительно в половине случаев (Dusser et al., 1986). Результаты ангиографии иногда трудно интерпретировать, но они могут быть даже нормальными при инсультах в области капсулы и скорлупы.
Поражение задней мозговой артерии развивается намного реже, чем в сонных артериях и их ветвях. Echenne et al. (1983) наблюдали 36 случаев, и в дальнейшем добавилось лишь несколько случаев. Многие случаи вертебрально-базилярной недостаточности были связаны с травмой, вызвавшей разрыв (Garg et al., 1993), который также может возникнуть спонтанно (Sturzenegger, 1995; Khurana et al., 1996) при аномалиях шейного отдела позвоночника (Ross et al., 1987; Phillips et al., 1988) или сосудистых мальформациях. Все причины инсульта можно обнаружить, но достаточно часты «идиопатические» случаи. Более ограниченные окклюзии поражают только мозжечковую артерию (Chatkupt et al, 1987), приводя к мозжечковому инфаркту. Однако латеральный медуллярный синдром наблюдался при тромбозе позвоночной артерии (Klein et al., 1976). Таламический инфаркт может быть результатом проксимальной обструкции позвоночной артерии в области шеи (Garg et al., 1993; Garg и DeMyer, 1995; Garg и Edwards-Brown, 1995).
Клиническая картина вертебробазилярной окклюзии включает тошноту, атаксию, тремор, гемиплегию, головокружение, паралич глазодвигательных мышц, тетраплегию, дизартрию, нистагм и вовлечение нижних черепных нервов (Mehler, 1988). Имеются сообщения о нарушении сознания, кризах опистотонуса и дыхательной недостаточности (Echenne et al., 1983). Хотя в некоторых сообщениях упоминается о встречаемости клонико-тонических атак, они, вероятно, не являются истинными эпилептическими припадками (Ropper, 1988). Более ограниченные инфаркты могут привести к изолированной атаксии и патологической подвижности глаз или расстройствам сознания и речи. Двусторонний таламический инфаркт может быть связан с обструкцией одной таламоперфорирующей артерии (Garg и DeMyer, 1995). После инсульта может развиваться деменция в области среднего и промежуточного мозга. Окклюзионным повреждениям в задней мозговой артерии часто предшествуют повторные эпизоды вертебрально-базилярной недостаточности за дни, недели или даже месяцы до окончательной атаки.
Сдавление позвоночной артерии при повороте головы может вызывать транзиторные ишемические приступы (Garg и Edwards-Brown, 1995).
г) Особенности нейровизуализации. Нейровизуализационная картина артериальной окклюзии зависит как от размера инфаркта, так и от продолжительности периода между началом инсульта и обследованием (Raybaud et al., 1985). КТ и даже МРТ сканирование, выполненное в течение первых 10-24 часов, указывает на норму, но диффузионная тензорная визуализация при МРТ может продемонстрировать существенный патологический сигнал, регрессирируемый частично или полностью (Warach et al., 1995). Позднее появляется область со сниженным ослаблением с плохо различимыми границами, которые расширяются, становятся лучше видными и достигают максимума через следующие несколько дней. Этот участок низкой плотности сопровождается варьирующим масс-эффектом, с максимумом проявления на 2-3 день.
Большинство инфарктов не увеличивается при введении контраста в течение первой недели. Однако у детей раннее увеличение не является редкостью даже через 24-48 часов. При увеличении в большинстве случаев вовлекается кортикальное серое вещество, которое выглядит как волнистая лента под извилинами мозга. Позднее инфаркт проявляется в виде вдавленного треугольного рубца.
Малые лакунарные инфаркты часто не увеличиваются при введении контрастного вещества и могут оставаться необнаруженными на КТ, но обычно видны в Т2-режиме МРТ (Inagaki et al., 1992). Самые большие лакуны, поражающие область скорлупы или бледного шара, могут иногда накапливать контраст. Кровоизлияния в пределах участка инфаркта могут возникать на протяжении первой недели заболевания.
На МРТ выявляются даже небольшие ишемические очаги, которые дают сигнал низкой интенсивности на Т1-взвешенной последовательности и интенсивный сигнал вероятно отечного характера на Т2-взвешенной последовательности. Кровоизлияние лучше всего определяется на Т1-взвешенной МРТ по периферии инфаркта.
С появлением современных методов нейровизуализации традиционная ангиография в большинстве случаев для диагностики инфаркта не требуется. Действительно, лакунарные инфаркты, как правило, не сопровождаются видимыми сосудистыми патологиями, поскольку вовлеченные сосуды слишком небольшого размера и слишком разные по внешнему виду на ангиографии, чтобы определить окончательный диагноз (Kappelle et al., 1989). Для пациентов с необъяснимыми инсультами, ангиография, на мой взгляд, до сих пор показана для контроля внутренней сосудистой патологии, такой как фиброзно-мышечная дисплазия и разрыв, и для распознавания случаев с множественными сосудистыми повреждениями типа моямоя. Это важно для прогностических и терапевтических целей. МРА может быть неадекватным для этой цели, поскольку дает информацию скорее о кровотоке, чем о сосудистой структуре.
С другой стороны, она дает некоторую информацию об изменении тканевой перфузии. Реперфузия тромбированных сосудов может возникать уже через два дня после инсульта (Isler, 1984), что может объяснить частоту нормальных ангиограмм при детских инсультах. Недавние технические достижения в МРА были описаны Husson et al. (2002) и Husson и Lasjaunias (2004). Parker et al. (1998) рассмотрели результаты и специфические симптомы при различных методах визуализации. МРА позволяет больше оценить поток, чем сосудистые стенки. Это исследование не является достаточно точным, чтобы продемонстрировать тонкие сосудистые аномалии, такие как артериальный стеноз или неровность стенок сосудов. Новые методы КТ ангиографии (спиральная КТ) является перспективной. Цифровая субтракционная внутривенная ангиография может быть достаточной для определения относительно большой группы множественных повреждений, но точный анализ все же требует использования артериального доступа.
МРТ может точно показать разрыв шейных и внутричерепных артерий как причину инфаркта (Zuber et al., 1993). Водно-диффузионная МРТ и перфузионно-взвешенная МРТ в настоящее время обеспечивают раннюю диагностику инфаркта и оценку области инфаркта и пенумбры, таким образом позволяя уточнить диагноз и более точно определить прогноз (Sakoh et al., 2001). Для аналогичных целей также применялась спектроскопия, использующая 1H-MR (Imamura et al., 2004).
Транскраниальная доплерография является неинвазивным и ценным методом, позволяющим визуализировать артериальные аномалии и с помощью усовершенствованной методики оценить функциональные характеристики кровообращения в сосуде (Sturzenegger, 1995).
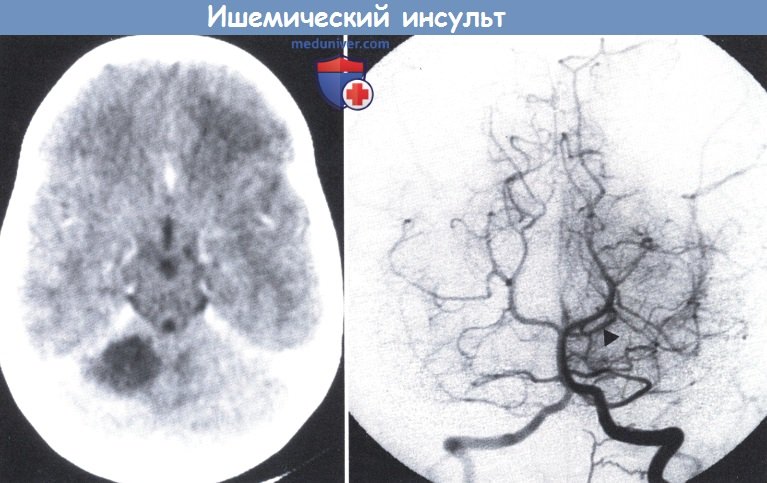
Ангиография позвоночника (справа): отсутствие контраста в правой верхней мозжечковой артерии.
Маркером указана противоположная верхняя артерия мозжечка (15-летний мальчик с внезапным развитием правостороннего мозжечкового синдрома, прогрессивно убывающего в последующие месяцы).
д) Дифференциальный диагноз. Приобретенную сосудистую гемиплегию необходимо отличать от других многочисленных причин острой гемиплегии. Дифференцировка от острой постсудорожной гемиплегии (ГГЭ синдром), которая редко возникает в связи с сосудистым тромбозом, обычно не составляет трудностей. На КТ и МРТ изображения совершенно разные, так как они показывают первоначальный отек и сниженную плотность целого полушария без преимущественного вовлечения любого сосудистого бассейна, с последующей позднее гемиатрофией мозга (Kataoka et al., 1988). Гемиплегическая мигрень бывает трудно отличимой от артериальной, в редких случаях становясь причиной инсульта. У пациентов с сердечно-сосудистыми заболеваниями, приобретенная гемиплегия может также быть результатом венозного тромбоза или мозгового абсцесса, последний только после возраста 2-3 лет.
В сомнительных случаях, разумнее всем таким детям назначить антибактериальную терапию, которая может быть отменена через неделю, если абсцесс исключен. Опухоли, особенно ствола мозга, могут привести к быстрому развитию приобретенной гемиплегии. В отличие от них, некоторые инфаркты развиваются постепенно и могут имитировать объемные поражения (Chatkupt et al., 1987). Эпилептические припадки и другие пароксизмальные состояния могут вызывать транзиторную гемиплегию, которую, как правило, нетрудно отличить от сосудистой гемиплегии, за исключением начальной стадии. Геморрагический инсульт обсуждался выше.
Транзиторные ишемические нарушения нехарактерны для детей, но могут встречаться у пациентов с артериальным стенозом любого генеза или как продромальное состояние в случае разрыва или тромбоза. Они характеризуются краткосрочной гемиплегией, гемианопией или гемисенсорным дефицитом. Острые, но преходящие приступы гемипареза, которые встречаются у детей с инсулинозависимым сахарным диабетом (глава 22), могут представлять диагностическую проблему. Нейровизуализация не демонстрирует инфаркт, и гемиплегия разрешается через 24-48 часов. Такие атаки отличаются от настоящих инсультов, которые могут развиваться у молодых пациентов с диабетом во время эпизодов кетоацидоза. Окклюзия задней мозговой артерии, возникшая у восьмилетней девочки, страдающей диабетом, с выраженным отеком мозга в результате неправильного лечения кетоацидоза, вероятно, была связана со сдавлением артерии краем намета мозжечка (личный случай).
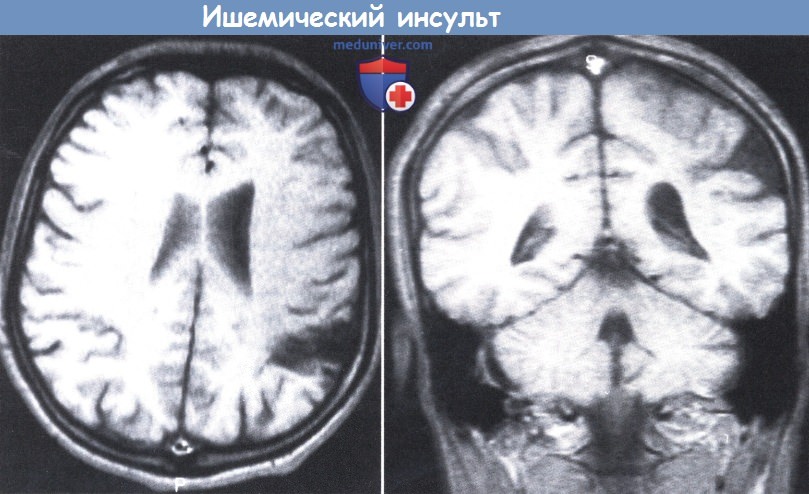
у которого внезапно развилась правосторонняя гемиплегия в возрасте 20 месяцев при заболевании с гипертермией (имелся минимальный остаточный гемипарез).
MPT, Т1-режим: дефект треугольной формы в теменной коре, проникающий в белое вещество. Обратите внимание на относительно небольшой дефект в полушарии. 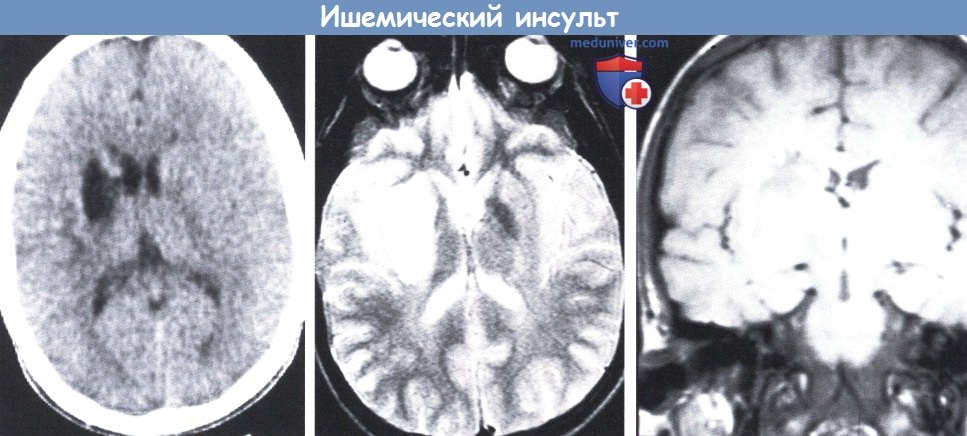
КТ (слева): лакуна в правом хвостатом ядре и внутренней капсуле.
MPT, Т1-режим (в центре): обширный участок интенсивного сигнала, вероятно связанный с отеком.
MPT, Т2-режим (справа): обширная область низкого сигнала в правом полушарии, четко отграниченная зоной интенсивного сигнала, вероятно, в связи с небольшим кровотечением.
е) Исход и прогноз. Исход приобретенной окклюзии зависит в большей степени от причины сосудистого расстройства. Прогноз должен быть осторожным, если обнаруживаются расстройства в крупных сосудах мозга, такие как болезнь моямоя или фиброзно-мышечная дисплазия. В Швейцарии 80 детей наблюдались в течение двух лет (Steinlin et al., 2005), четверо из них умерло в течение шести месяцев, но общий уровень смертности был относительно низким. Однако нейрофизиологические проблемы были выявлены при последующем наблюдении у 25 из 33 детей и 6 детей имели IQ
Редактор: Искандер Милевски. Дата публикации: 2.1.2019