как берут костный мозг у доноров для трансплантации
Донорство стволовых клеток
Люди обычно добровольно сдают стволовые клетки для аллогенной трансплантации либо потому, что их близкий человек нуждается в совместимом доноре, либо потому, что они хотят помогать другим людям. Некоторые люди сдают стволовые клетки с тем, чтобы самостоятельно использовать их в ходе аутологичной трансплантации.
Если вы хотите сдать стволовые клетки для другого человека
Людям, желающим сдать стволовые клетки или записаться в регистр добровольцев, следует проконсультироваться с врачом или связаться с представителями Национальной программы донорства костного мозга. Специалисты помогут вам найти ближайший донорский пункт. Потенциальным донорам задают ряд вопросов о том, достаточно ли они здоровы для сдачи крови или костного мозга – и не страдают ли они инфекционными заболеваниями, представляющими опасность для реципиента. Чтобы получить более подробную информацию о требованиях, предъявляемых к потенциальным донорам, обратитесь в региональный донорский центр.
Для того, чтобы узнать гистологический тип потенциального донора, достаточно провести несложный анализ крови. Возможно, вас попросят произвести единовременную, не облагаемую налогом выплату в размере от 75 до 100 долларов. Если человек записался в регистр добровольных доноров, данные о его гистологическом типе будут храниться в программе до тех пор, пока он не достигнет 60-летнего возраста.
Беременным женщинам, желающим сдать пуповинную кровь своего ребенка, следует уладить все связанные с этим формальности на ранних сроках беременности, то есть до наступления третьего триместра. Донорство является безопасным и бесплатным. Оно никоим образом не влияет на течение родов.
Информированное согласие и дальнейшее обследование: перед сдачей стволовых клеток
Если возможный донор стволовых клеток подходит реципиенту, специалисты разъясняют донору процесс трансплантации и убеждаются в том, что он принимает информированное решение. Если человек решил сдать стволовые клетки, ему необходимо ознакомиться с информацией о рисках, связанных с донорством, и подписать форму согласия. Потенциальному донору необязательно сдавать стволовые клетки. Выбор всегда остается за ним.
Если человек решил сдать стволовые клетки, ему назначают медицинское обследование и анализы крови: врачи должны убедиться в том, что донор здоров.
Как производится забор стволовых клеток
Стволовые клетки можно получить из трех разных источников:
Ниже приведено описание каждого из вышеперечисленных способов забора стволовых клеток.
Забор стволовых клеток костного мозга
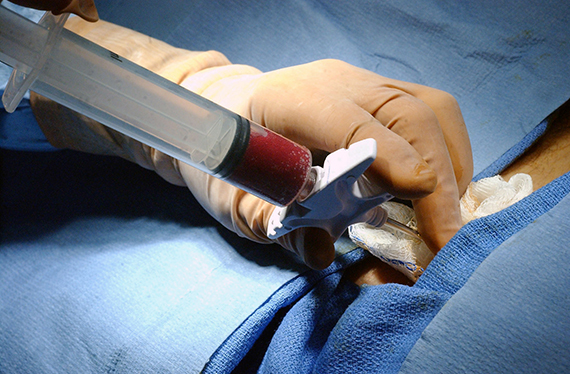
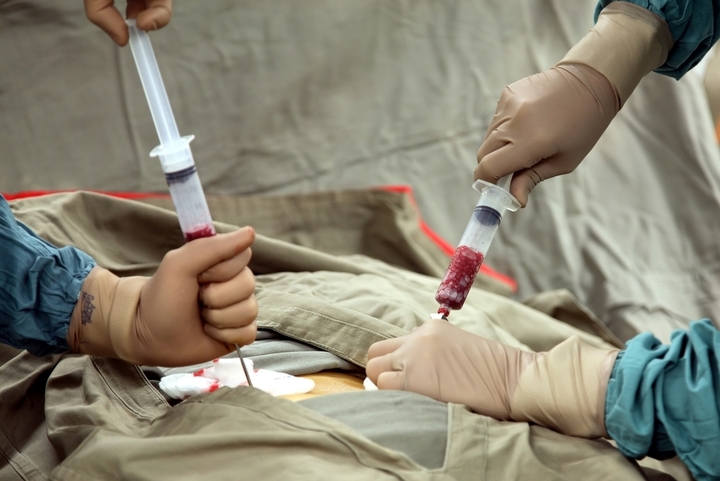
Эту процедуру проводят в операционной, под общей анестезией (это значит, что донору колют лекарства, погружающие в глубокий сон, поэтому донор не чувствует боли). Клетки костного мозга извлекают из задней стороны тазовой кости. Донор лежит лицом вниз. Врач вводит большую иглу в заднюю часть тазовой кости через кожу. Иглу проталкивают в центр кости, после чего врач извлекает оттуда жидкий костный мозг. Объем извлекаемого костного мозга зависит от массы тела донора. Чаще всего врачи производят забор 10%, или 1 литра, костного мозга. Процедура занимает 1-2 часа. Организм замещает потерянные клетки в течение 4-6 недель. Если перед забором костного мозга у донора брали кровь, эту кровь возвращают в ходе процедуры.
После забора костного мозга донора переводят в реабилитационное отделение. После того, как действие анестетика закончится, донора помещают в палату, где за ним ведется тщательное наблюдение вплоть до тех пор, пока он полностью не придет в себя и не сможет самостоятельно пить и есть. В большинстве случаев донор выписывается из больницы в течение нескольких часов или на следующее утро.
На протяжении нескольких дней донора могут беспокоить такие побочные эффекты, как чувствительность, кровоподтеки и боли в области поясницы и задней стороны бедер. Бороться с такими эффектами помогают безрецептурные нестероидные противовоспалительные препараты (аспирин, ибупрофен, напроксен) и парацетамол (Тайленол). Некоторые люди чувствуют усталость или слабость. Могут возникнуть затруднения при ходьбе, которые обычно исчезают через несколько дней. Иногда донорам рекомендуют принимать препараты железа до тех пор, пока количество эритроцитов не вернется в норму. Большинство доноров возобновляют свои обычные дела через 2-3 дня после процедуры. Нормальное самочувствие, впрочем, полностью восстанавливается только через 2-3 недели.
Забор стволовых клеток костного мозга связан с минимальными рисками. Тяжелые осложнения наблюдаются редко. Тем не менее, извлечение костного мозга представляет собой хирургическую процедуру. К редким осложнениям такой процедуры относятся нежелательные реакции на обезболивающие препараты, инфекции, повреждения нервов или мышц, нежелательные реакции на переливание крови (в случае, если кровь для переливания берут не у самого донора, а у другого человека) и травмы на участках введения иглы. Анестезия может вызвать такие проблемы, как боль в горле или тошнота.
После забора стволовых клеток их фильтруют при помощи специальных экранов из тонкой проволоки. Эта методика позволяет очистить стволовые клетки от фрагментов кости и жира. Если производится аллогенная или изогенная трансплантация (есть несколько видов пересадки стволовых клеток), клетки вводят в вену пациента вскоре после забора костного мозга. Если донор и реципиент живут далеко друг от друга, стволовые клетки замораживают.
Забор стволовых клеток периферической крови
В течение нескольких дней, предшествующих забору клеток, донору делают ежедневные инъекции (уколы) филграстима (Нейпоген). Филграстим – это фактор роста, побуждающий костный мозг вырабатывать и выбрасывать в кровь множество стволовых клеток. Применение этого препарата может вызвать ряд побочных эффектов. К самым распространенным побочным эффектам относятся боли в костях и головные боли. Их можно облегчить с помощью парацетамола (Тайленол) или нестероидных противовоспалительных препаратов (например, с помощью аспирина, ибупрофена или напроксена). К прочим возможным побочным эффектам филграстима относятся нарушения сна, тошнота, субфебрильная (легкая) лихорадка и усталость. Эти нарушения проходят после окончания курса инъекций и забора стволовых клеток.
После курса инъекций производится забор крови. Кровь берут через катетер (тонкую, гибкую пластиковую трубку), установленный в крупную вену в руке. После этого кровь пропускают через аппарат, отделяющий стволовые клетки от других компонентов циркулирующей крови. Стволовые клетки сохраняют, а остаток крови возвращают донору – как правило, через тот же самый катетер. (В ряде случаев в каждую руку устанавливают по катетеру: один забирает кровь, а второй возвращает.) Данный процесс называется аферезом. Аферез занимает от двух до четырех часов. Процедура проводится на амбулаторной основе. Ее нередко повторяют ежедневно на протяжении нескольких дней – до тех пор, пока врачи не получат достаточное количество стволовых клеток.
К возможным побочным эффектам катетеризации относятся затруднения при установке катетера в вену, закупорка катетера, инфицирование катетера или той области, в которой его вводят в вену. В некоторых случаях наблюдается тромбообразование. Во время афереза у некоторых доноров падают уровни кальция. Это связано с применением антикоагулянтов, препятствующих образованию кровяных сгустков внутри аппарата. Снижение уровней кальция может вызвать чувство покалывания в теле, озноб, мышечные судороги или предобморочное состояние. Эти побочные эффекты проходят по окончании забора стволовых клеток. Иногда, впрочем, донорам рекомендуют принимать препараты кальция.
Процесс сдачи клеток для себя (для аутологичной трансплантации) схож с процессом сдачи клеток для другого человека (для аллогенной трансплантации). Принципиальная разница заключается только в том, что при аутологичной трансплантации стволовых клеток донор одновременно выступает реципиентом и сдает клетки для собственного лечения в будущем. Существуют и другие отличия. К примеру, иногда перед применением филграстима, призванного увеличить выработку стволовых клеток, проводится курс химиотерапии. Кроме того, в некоторых случаях стволовых клеток, полученных от онкобольного, не хватает для трансплантации. Эта проблема особенно актуальна для тех пациентов, кто в прошлом уже подвергался лечению определенными химиотерапевтическими препаратами. Нехватка стволовых клеток также наблюдается при заболеваниях, поражающих костный мозг.
Пациентам с неходжкинской лимфомой или множественной миеломой нередко назначают не только филграстим, но и второй препарат под названием “плериксафор” (Мозобаил). Комбинированная терапия увеличивает число стволовых клеток в крови и позволяет получить достаточный объем клеток за меньшее количество процедур. Комбинированная терапия может вызвать тошноту или диарею, в ряде случаев – рвоту. Существуют лекарственные препараты, призванные бороться с подобными побочными эффектами. В редких случаях у пациентов увеличивается и даже разрывается селезенка. Разрыв селезенки сопровождается обильным внутренним кровотечением и требует неотложного медицинского вмешательства. Симптомами нарушения выступают боли, локализующиеся в левом плече или под ребрами в левом боку. При появлении таких болей необходимо незамедлительно обратиться к врачу.
Забор пуповинной крови
Пуповинная кровь – это кровь, оставшаяся в плаценте и пуповине после рождения ребенка. Забор такой крови не представляет никакой опасности для новорожденного. При трансплантации стволовых клеток пуповинной крови используется биоматериал, который в норме выбрасывают. После пережатия и отсечения пуповину и плаценту подвергают процессу очистки. Пуповинную кровь помещают в стерильный контейнер, смешивают с консервантом и замораживают до тех пор, пока она не понадобится.
Некоторые родители сдают пуповинную кровь своих новорожденных детей в государственный банк крови с тем, чтобы ею смог воспользоваться любой нуждающийся. Многие больницы регулярно производят забор пуповинной крови и тем самым облегчают донорство. Родители могут бесплатно сдать пуповинную кровь новорожденного в государственный банк крови или в частное благотворительное учреждение того же профиля.
Как берут костный мозг у доноров для трансплантации
Сегодня трансплантация костного мозга и гемопоэтических стволовых клеток периферической крови один из эффективных методов лечения злокачественных заболеваний крови и тяжелых состояний, вызванных угнетением костного мозга облучением, химиотерапией или действием токсичных веществ. К нему прибегают тогда, когда стандартная химиолучевая терапия и операции недостаточно эффективны и добиться ремиссии заболевания другими путями нельзя. В этом случае неправильно работающий костный мозг заменяют донорским.
Источниками этих клеток могут быть костный мозг и периферическая кровь. Больше всего костного мозга содержится в костях скелета: тазовых костях, грудине и позвоночнике. На протяжении нескольких десятилетий источником гемопоэтических стволовых клеток (ГСК) был только костный мозг, поэтому большинство существующих ныне западных регистров и называются регистрами доноров костного мозга.
Потребность в трансплантациях костного мозга в России – 5000 человек в год. Реальную помощь получают только 5%. Создание полноценного регистра доноров костного мозга – дорогостоящая и сложная задача, к сожалению, пока не решенная в России, поэтому в настоящее время врачи- трансплантологи в большинстве случаев вынуждены обращаться в зарубежные регистры. В настоящее время стоимость поиска и активации неродственного донора для российского пациента в международном регистре требует финансирования в размере 18-30 тысяч евро в странах Евросоюза и 30-50 тысяч долларов в США.
Россияне генетически отличаются от американцев и европейцев, данные которых и представлены главным образом в зарубежных регистрах. Самым подходящим донором для российского пациента может стать именно россиянин. Чем больше доноров с российской кровью будет представлено в регистрах доноров костного мозга, тем больше шансов у людей с российскими корнями найти подходящего донора.
Противопоказания к донорству
В Российской Федерации до настоящего времени не существует официально опубликованного перечня медицинских противопоказаний к донорству гемопоэтических стволовых клеток, поскольку на законодательном уровне он не утвержден до сих пор. Тем не менее перечень во многом совпадает с перечнем медицинских противопоказаний к донорству крови.
Временные противопоказания
Постоянные противопоказания
(отвод от донорства независимо от давности заболевания и результатов лечения)
ПРИМЕЧАНИЕ 1: при наличии у донора заболеваний, не вошедших в данный перечень, вопрос о допуске к донорству ГСК решается врачебной комиссией коллегиально.
ПРИМЕЧАНИЕ 2: Гемотрансмиссивные заболевания — заболевания, полученные вследствие переливания крови
ПРИМЕЧАНИЕ 3: Трансфузия — переливание крови
Как стать потенциальным донором
Донор костного мозга подбирается по признаку иммунологической совместимости с больным. Это означает, что белки, входящие в состав так называемого HLA-комплекса, у донора и больного должны совпадать полностью или почти полностью. Иначе неизбежны тяжелые иммунные осложнения после трансплантации. Напротив, совпадение группы крови и резус-фактора у донора и пациента не обязательно.
Прежде всего, донора костного мозга пытаются подобрать среди родственников больного – поскольку совместимость определяется генетически, то вероятность найти совместимого донора выше всего среди братьев и сестер больного, к сожалению, она составляет не более 10-20%. Но если в семье пациента поиск не приведет к успеху, то приходится искать неродственного донора.
Обращаем ваше внимание, что процедура вхождения в регистр потенциальных доноров стволовых гемопоэтических клеток является серьезным шагом, подтверждающим ваше желание сдать гемопоэтические стволовые клетки и спасти человека, которому потребуется пересадка.
Вероятность того, что данный конкретный донор подойдет кому-то из нуждающихся по показателям тканевой совместимости, сравнительно невелика. Если все же это происходит, то представители регистра доноров костного мозга связываются с потенциальным донором и спрашивают его согласия на сдачу гемопоэтических стволовых клеток.
Для того, чтобы войти в регистр нужно сделать следующее:
Учреждения службы крови гарантируют абсолютную защищенность персональных данных о доноре и его генотипе от копирования и разглашения на всех этапах работы (хранение и использование данных осуществляется в соответствии с ФЗ №152-2006 г «О персональных данных»).
Вы можете стать потенциальным донором гемопоэтических стволовых клеток, обратившись в одно из учреждений службы крови, ведущих данную деятельность.
Как стать потенциальным донором костного мозга
И почему это хорошая идея
По статистике ВОЗ, ежегодно в мире проводится более 50 тысяч трансплантаций костного мозга.
В большинстве случаев такая операция — единственный шанс спасти жизнь человека с серьезной болезнью крови. Если донором костного мозга не может стать родственник, то его ищут в специальных регистрах внутри страны и за ее пределами. Однако 70% пациентов в мире не дожидаются трансплантации костного мозга и умирают, потому что в регистрах мало людей и подходящего донора не находится.
Но вступить в регистр и стать потенциальным донором может любой — без вреда здоровью, бесплатно и буквально за пару часов. Расскажу о своем опыте.
Что такое костный мозг и зачем нужны его доноры
Костный мозг — это центр по созданию клеток крови. Находится в основном внутри костей черепа и таза, в ребрах, грудине и бедренных костях. С головным и спинным мозгом его объединяет только название — никакого отношения к нервной системе этот орган не имеет.
Во второй половине прошлого века врачи начали лечить большинство заболеваний костного мозга его пересадкой: за открытие этого метода Эдвард Донналл Томас и Джозеф Мюррей в 1990 году получили Нобелевскую премию.
Пересадка костного мозга может спасти человека в случае:
В некоторых случаях пациенту пересаживают клетки собственного костного мозга. Для этого их извлекают из костей и замораживают. После проведения химиотерапии клетки возвращают пациенту.
К счастью, для трансплантации достаточно, чтобы белки донора не совпадали полностью, а только были похожи на белки реципиента, — так называют человека, нуждающегося в пересадке костного мозга. И чем выше гистосовместимость, тем больше вероятность выздоровления после трансплантации. Минимальный показатель гистосовместимости для пересадки костного мозга в случае с родственными донорами — 50%. Неродственный донор должен подходить более чем на 90%.
Книга фонда «Подари жизнь» о трансплантации костного мозга и связанных с ней трудностяхPDF, 2,9 МБ
Как устроен регистр доноров костного мозга
Регистр доноров костного мозга — это что-то вроде базы данных добровольцев в возрасте от 18 до 45 лет, готовых поделиться кроветворными стволовыми клетками. Информация об уникальной комбинации белков гистосовместимости каждого из них хранится в регистре до момента, когда донору исполнится 55 лет или он не попросит удалить информацию о себе по иным причинам.
Когда врач и пациент понимают, что необходима трансплантация костного мозга, события развиваются следующим образом:
Как устроено донорство костного мозга: мифы, страхи, побочные эффекты
Олеся Остапчук СПИД.ЦЕНТР
Костный мозг достают из спины? Донор рискует своим здоровьем? Врачи относятся к донору хуже, чем к пациенту? По данным ВЦИОМ, 61 % россиян ничего не слышали о донорстве костного мозга, а каждый второй респондент считает процедуру опасной. И тем не менее трансплантация устойчивого к вирусу косного мозга остается самой перспективной технологией полной элиминации ВИЧ. СПИД.ЦЕНТР подготовил подробный разбор мифов о донорстве косного мозга, поговорив с онкологом-гематологом, консультантом «Фонда борьбы с лейкемией» Сергеем Семочкиным и донором костного мозга Ириной.
Что такое костный мозг и где он вообще расположен?
Это кроветворная ткань, которая находится в крупных костях человека. В костном мозге есть гемопоэтические (кроветворные) стволовые клетки (ГСК), когда они делятся и созревают — образуются все виды клеток крови: эритроциты, лейкоциты, тромбоциты. ГСК — отправная точка для процесса кроветворения в организме. Процесс их деления практически ничем не ограничен: из небольшого числа ГСК может появиться множество «дочерних» клеток, они будут делиться дальше, созревать, а из них образовываться другие клетки крови.
Из-за такой способности ГСК к делению, они чувствительны к цитостатической химиотерапии и облучению. Поэтому процесс кроветворения может нарушиться во время лечения онкологических заболеваний (у людей, проходящих высокодозную химиотерапию, как правило, этот процесс останавливается). Если ввести такому пациенту подходящие ГСК, они смогут заселить костный мозг пациента своими «дочерними» клетками и восстановить кроветворение. Соответственно, цель врачей — собрать достаточное количество ГСК у здорового человека (донора) и пересадить их больному (реципиенту).
А как его достают? Большим шприцем из позвоночника?
Костный мозг — не спинной, поэтому никто не будет выкачивать у доноров стволовых клеток жидкость из позвоночника. Собрать клетки можно двумя способами. Первый и самый распространенный — взять их из крови. В таком случае донору предварительно на протяжении нескольких дней вводят подкожно препарат — стволовые факторы роста, что стимулирует выход ГСК из костного мозга в кровь.
Сам забор клеток из крови очень похож на обычное донорство компонентов крови, например, тромбоцитов. Человека сажают в кресло, из вены берут кровь, она фильтруется в аппарате. Дальше машина забирает себе стволовые клетки, а все остальное возвращает обратно донору. Процесс длится несколько часов.
Во втором случае берут не кровь, а сам костный мозг. Для этого донору делают общую анестезию, шприцем прокалывают тазовую кость и берут литр смеси костного мозга и крови (это не более 5 % всего костного мозга). После из взятой смеси выделяют стволовые клетки. Операция длится примерно полчаса, а донор в этом случае около двух дней проводит в стационаре. После процедуры могут быть болезненные ощущения, которые снимаются обезболивающими.
Второй вариант используется существенно реже, когда врачам не удается собрать периферические, то есть циркулирующие в крови, ГСК. Поскольку он сложнее, соглашаются на него в основном родственники нуждающегося в трансплантации. Впрочем, донор сам может выбрать способ забора клеток.
По данным американской компании Be The Match, которая курирует самый большой регистр (банк) доноров костного мозга в мире, хирургическое вмешательство для забора стволовых клеток требуется в 23 % случаев. По другим цифрам — американского Института юстиции — хирургическая процедура делается в 30 %, а в 70 % — стволовые клетки забирают через кровь.
Любой ли костный мозг подойдет больному или он чем-то отличается?
Нет, костный мозг у каждого свой. Найти себе донора с подходящими стволовыми клетками сложнее, чем с кровью. Иногда среди родственников пациента может оказаться потенциальный донор костного мозга, но так бывает только в 50 % случаев. Если среди родных нет никого подходящего, нужно искать человека с таким же HLA-генотипом (это цифровой показатель генов, он отвечает за тканевую совместимость).
Найти донора можно через регистры (банки) доноров костного мозга. В них содержатся данные людей, прошедших фенотипирование — исследование клеток и генотипа — и согласившихся стать донорами ГСК.
А как выглядят банки костного мозга?
Это не огромные больницы с генетическими материалами, а электронные базы, компьютерная сеть, в которой хранится информация о генотипе потенциальных доноров и больных. Система определяет, насколько совместимы донор и реципиент.
Совместимость у всех разная. У каждой клетки человека есть свой набор рецепторов — главный комплекс гистосовместимости. Рецепторы находятся на поверхности клетки, и по ним можно определить информацию о белках, которые находятся внутри. Так клетки собственной иммунной системы могут вовремя определять нарушения среды внутри клетки и устранять их или сигнализировать о них. До какого-то момента иммунная система способна таким образом распознавать наличие опухоли.
по теме
Лечение
Зафиксирован второй случай излечения от ВИЧ. На самом деле он третий
Для трансплантации необязательна совместимость групп и резус-факторов крови, важнее именно генетическая совместимость. Среди идеально подходящего неродственного донора и родственного донора, совпадающего не по всем пунктам, врачи выберут, скорее всего, последнего, потому что с ним ниже вероятность отказа от донации.
Порой больному подходят сразу 50-70 доноров, но бывает, что «генетический близнец» в регистре вовсе не находится. В последнем случае можно попробовать организовать донорские акции, чтобы больше людей прошли типирование, но в любом случае, если подходящего донора нет в банке, помочь пациенту не получится. Каждый год не менее трех тысяч людей умирают, потому что не смогли найти себе подходящего донора.
Пациент и донор с одним и тем же этническим происхождением вероятнее подойдут друг другу. Чем больше людей проходит типирование, тем больше в регистрах разных генетических данных, а значит, выше вероятность совместимости пациента и донора.
По данным американской компании Be The Match, больше всего проблем с поиском донора костного мозга у темнокожих людей, индейцев, уроженцев Аляски, азиатов, коренных гавайцев и других жителей островов Тихого океана, латиноамериканцев и метисов. Американский Институт юстиции сообщает, что афроамериканцы, у которых нет родственного донора, находят себе подходящего только в 25 % случаев, при этом, если донора нашли, в 80 % случаев это единственный вариант в реестре. Для азиатов этот показатель равен 40 %, для латиноамериканцев — 45 %, для европейцев — 75 %. Конкретный процент для метисов в статистике не приводится, но институт уточняет, что для них ситуация гораздо хуже.
Зачем нужны доноры костного мозга?
Трансплантация костного мозга ежегодно требуется более чем 5 тысячам россиян, из них 4214 пересадок нужны взрослым и 900 — детям. В России нет общего регистра данных для доноров, каждый банк считает своих доноров сам. По словам онколога-гематолога Сергея Семочкина, самый большой банк стволовых клеток в России находится в Кирове в центре «Росплазма». В нем зарегистрировано 35 787 человек.
Еще один большой реестр доноров костного мозга в нашей стране находится в ведении «Русфонда» — Национальный регистр доноров костного мозга имени Васи Перевощикова. Он существует с 2013 года и объединяет 12 региональных российских регистров и один казахский. На 31 октября 2019 года в нем состояли 29 178 доноров костного мозга.
Во всемирном банке костного мозга (Bone Marrow Donors Worldwide) зарегистрировано 35,6 миллиона человек. Однако найти там совместимого с россиянином донора сложно — в нашей стране много национальностей и генетических сочетаний, которых нет больше нигде в мире. Вероятность, что русский человек найдет подходящего донора в отечественном регистре, выше, чем в зарубежных.
Семочкин приводит пример, что зачастую кавказцы не могут найти своего «генетического двойника» в европейской базе. Но у них больше детей в семье, поэтому выше вероятность найти родственного донора. Огромная проблема с поиском доноров и у малочисленных этносов, например, жителей Крайнего Севера. Как правило, найти донора им не удается.
Единственное решение проблемы — вступление в национальный регистр как можно большего количества людей разных национальностей. Как объясняет Семочкин, затраты на трансплантацию клеток и все остальные процедуры российского пациента с российским же донором не превышают 160 000 рублей. В то же время процедуры и трансплантация с донором из европейского банка требуют порядка 20 000 евро. Государство не может выделить такие деньги, у пациентов их тоже, как правило, нет — финансирование ложится на благотворительные фонды.
Как стать донором?
В России стать донором может любой здоровый гражданин РФ без хронических заболеваний в возрасте от 18 до 45 лет, в некоторых случаях — до 50 лет. Возраст имеет значение: чем моложе донор, тем выше концентрация клеток в трансплантате и их «качество».
Студентка магистратуры МГИМО Ирина стала донором костного мозга в конце октября этого года. До этого она с 18 лет регулярно сдавала кровь и тромбоциты в донорских организациях. Три года назад она прочитала колонку Валерия Панюшкина «Встреча» о том, как познакомились донор и реципиент, и окончательно решила сдать костный мозг.
Первый шаг — сдача крови на типирование. Это можно сделать в любой из крупных частных медицинских лабораторий или в лабораториях некоторых медицинских центров или регистров. Посмотреть полный список центров, позволяющих попасть в банк «Русфонда», можно здесь.
Ирина выбрала Национальный медицинский исследовательский центр гематологии. Там она сдала около 10 миллилитров крови на типирование и подписала соглашение о вступлении в регистр. Оно ни к чему не обязывает донора — можно отказаться в любой момент. Но это важно для реципиента — за 10 дней до пересадки стволовых клеток проводится высокодозная химиотерапия, которая полностью уничтожает кроветворную и иммунную системы. Поэтому отказ в последнюю минуту может быть губителен для того, кто ждет трансплантации.
Через полтора месяца после типирования на электронную почту Ирины пришло сообщение, что с анализами все в порядке и ее занесли в регистр.
по теме
Лечение
«В поисках исцеления». Что нового было на конференции CROI-2019?
«Я тогда почувствовала большую ответственность. Стояла на перекрестке и думала: а вдруг меня сейчас собьет машина, и я не смогу сдать. Меня это не то чтобы особо напрягало, но я стала отвечать на все звонки с незнакомых номеров, мало ли», — вспоминает она.
Через два года Ирине в мессенджер с неизвестного номера написали, что она подошла пациенту (из России), позвали на расширенное типирование, а также сдать анализы на ВИЧ и гепатит. Результаты анализов она ждала еще пять дней, параллельно врачи обследовали остальных подходящих доноров. Ответ прислали также в мессенджере: совместимость Ирины с пациентом 9 из 10, а у другого донора 10 из 10, врачи выбрали его.
Спустя полгода ей снова позвонили, оказалось, что пересадка так и не состоялась, а донор все еще был нужен. Она приехала в центр гематологии, поговорила с врачом, сдала кровь на биохимию, ВИЧ, сифилис, сделала флюорографию и ЭКГ. Через несколько дней позвали на уколы. Количество уколов зависит от веса донора, в среднем, делают 1-2 укола в день на протяжении трех дней. Ирине назначили дважды в день. Родителям она не стала говорить про свое донорство — не поняли бы. Поэтому приходилось прятать шприцы с лекарством в упаковках от зубной пасты в холодильнике.
По словам девушки, побочные эффекты были незначительные: на второй день появилась небольшая ломота в костях, «будто провела ночь в неудобной кровати», на третий — ощущение «тяжелой головы». Все это время врачи были на связи. Медицинские организации одинаково заботятся и о доноре, и о реципиенте: с момента прохождения необходимых для сдачи процедур донор формально числится как пациент при госпитализации, даже если не лежит в больнице, а сидит дома, как Ирина.
Можно ли донору знакомиться с реципиентом?
Да, но через два года и только если обе стороны согласны. За два года станет понятно, смог ли костный мозг донора прижиться у реципиента. В некоторых европейских странах и США этот срок составляет один год. А в Испании донорам и реципиентам запрещено видеться на протяжении всей жизни. Анонимность обеспечивает безопасность. Если они познакомятся сразу после донации, а через месяц костный мозг не приживется, то родственники больного могут «отомстить» донору, обвинить его в чем-то, в чем он не виноват. Анонимность позволяет избежать этого. С другой стороны такая мера позволяет избегать шантажирования родственников реципиента и вымогательства у них денег.
Донорство костного мозга проводится безвозмездно, можно узнать лишь пол и возраст больного, а также передать что-то анонимное в знак поддержки. Ирина передала открытку, на которой изображены руки, держащие кофейную чашку, на фоне гор. «Я там написала: поправляйся, я в тебя верю. Никакую информацию о себе нельзя указывать, мне даже сказали писать в настоящем времени, чтобы не было окончаний прошедшего времени, по которым можно определить род», — рассказывает Ирина.
Потенциальную встречу с реципиентом девушка не представляет. По количеству взятых у нее стволовых клеток и предполагаемой массе тела, она считает, что ее реципиент — мужчина средних лет. «Я не хочу, чтобы он чувствовал себя обязанным, да и о чем мы будем разговаривать? Я бы хотела, чтобы эта встреча произошла на каком-то мероприятии, в медицинском центре, например. Так мне было бы легче».
Трудно ли восстановиться после донорства костного мозга?
Пообщаться с корреспондентом Ирина смогла уже через пару дней после донации: «Мне важно, чтобы мои друзья и другие люди видели, что я сдала костный мозг и со мной все нормально. Я не лежу после этого в реанимации».
Донор отдает малую часть своего костного мозга — 5 % стволовых клеток здорового человека достаточно для восстановления кроветворения у больного. Потеря части стволовых клеток никак не ощущается, а их объем полностью восстанавливается в течение семи-десяти дней. Оставшиеся в крови донора ГСК самостоятельно обратно всасываются в костный мозг. Повторное донорство возможно уже через три месяца после забора клеток, то есть сдать костный мозг можно несколько раз за жизнь.
На каком уровне находится трансплантация стволовых клеток в России?
По словам Сергея Семочкина, сама российская система пересадки костного мозга очень хорошая, но проблема в нехватке учреждений, делающих трансплантацию, в России их — единицы. Недостаточно учреждений, квалифицированных сотрудников, нет государственного финансирования. После трансплантации реципиент должен еще несколько лет — минимум два года — получать терапию на подавление иммунных реакций. Например, если пациент из региона, а костный мозг ему пересаживали в Санкт-Петербурге, то дальнейшее ведение пациента должно проходить в его регионе. Но это сложно, объясняет Семочкин, врачей в регионах к этому не готовят, они не понимают, что делать. В итоге люди вынуждены постоянно обращаться в федеральный центр, а это тормозит трансплантацию следующих пациентов.