как коронавирус воздействует на мозг
Потеря обоняния и рассудка: что известно о влиянии COVID-19 на нервную систему?
Многие симптомы, которые испытывают люди, зараженные SARS-CoV-2, связаны с нервной системой. Пациенты жалуются на головные боли, боли в мышцах и суставах, слабость и спутанность сознания, утрату вкуса и обоняния — и все это может длиться от недели до нескольких месяцев после заражения. В тяжелых случаях COVID-19 способен привести к воспалению головного мозга или инсульту. Вирус, бесспорно, обладает неврологическим воздействием. Но то, как именно он влияет на нервные клетки, все еще отчасти остается загадкой. Может ли сама по себе реакция иммунной системы привести к таким симптомам? А что, если новый коронавирус непосредственно атакует нервную систему? В теме разобралась научный журналист Стефани Сазерленд, СПИД.ЦЕНТР публикует перевод ее статьи для журнала Scientific American.
Некоторые исследования, в том числе полученные недавно предварительные результаты анализа тканей мозга мышей и людей, доказали, что SARS-CoV-2 способен проникать в нервные клетки и мозг. Но ответа на вопрос, всегда ли так происходит или только в самых тяжелых случаях, пока нет. Бурная реакция иммунной системы может привести к далеко идущим последствиям. Вплоть до того, что иммунные клетки могут вторгнуться в мозг и разрушить его.
Некоторые неврологическим симптомы не так серьезны, но не менее загадочны. Один из таких симптомов, вернее, набор симптомов, который привлекает все больше внимания, называется весьма расплывчато — «спутанность сознания». Даже после того, как остальные проявления болезни прекратились, пациенты с COVID-19 нередко страдают от забывчивости, рассеянности и других ментальных затруднений. Все еще неясно, что вызывает эти явления, хотя они также могут быть связаны с воспалительным процессом во всем теле, который сопутствует COVID-19. Но у многих людей, переболевших коронавирусом даже в легкой форме, слабость и спутанность сознания длятся месяцами. Хотя, казалось бы, легкое течение болезни не должно подрывать иммунную систему.
Другой широко распространенный симптом, который называется аносмия, или потеря обоняния, также может быть связан с изменениями, не вызванными поражением самих нервных клеток. Обонятельные нейроны, клетки, которые передают запахи мозгу, не имеют того рецептора, через который SARS-CoV-2 проникает в клетки, так что, судя по всему, не заражаются. Исследователи все еще выясняют, может ли потеря обоняния быть связана с взаимодействием между вирусом и другим рецептором обонятельных нейронов, либо с не нервной тканью, которая устилает нос изнутри.
Эксперты говорят, что вирусу не обязательно проникать в нервные клетки, чтобы вызывать некоторые из загадочных неврологических симптомов, к которым приводит болезнь. Многие эффекты, связанные с болью, могут быть вызваны реакцией сенсорных нейронов, нервных волокон, которые тянутся от спинного мозга через все тело, чтобы собирать информацию о внешней окружающей среде или внутренних процессах тела. Ученые уже продвинулись вперед в понимании того, как именно SARS-CoV-2 захватывает рецепторные нейроны, чувствительные к боли (их еще называют ноцицепторами), приводя к некоторым из ключевых симптомов COVID-19.
Вкус боли
Нейробиолог Теодор Прайс из Техасского университета Далласа обратил внимание на симптомы, о которых сообщалось в ранних исследованиях и на которые жаловались пациенты его жены, фельдшера, которая удаленно работает с больными COVID-19. Эти симптомы включали боль в горле, головную и мышечную боль во всем теле, а также мучительный кашель. (Кашель отчасти вызывают чувствительные нервные клетки легких.)
Примечательно, что некоторые пациенты сообщали о потере чувства, которое называется хеместезис. Из-за его утраты люди переставали чувствовать вкус острого перца чили или прохладной перечной мяты. Речь идет о чувстве, которое передается рецепторами боли, а не вкуса. И пусть многие эти симптомы характерны для вирусных инфекций, распространенность и устойчивость симптомов, связанных с болью, и их возникновение даже при слабом течении болезни подсказывают, что COVID-19 может вызывать не только типичную воспалительную реакцию на заражение, но и поражать рецепторные нейроны.
Прайс считает, что это удивительно. Все пострадавшие пациенты «жалуются на головные боли, а у некоторых появились проблемы с болью, которая выглядит как невропатия», то есть хроническая боль, возникающая при повреждении нервов. Это наблюдение подтолкнуло его изучить, способен ли новый коронавирус поражать ноцицепторы (болевые рецепторы).
Главный критерий, который используют ученые, чтобы определить, может ли SARS-CoV-2 проникнуть в клетки тела, — наличие ангиотензин — превращающего фермента 2 (ACE2), мембранного белка клетки. ACE2 действует как рецептор, посылая клетке сигналы, регулирующие давление крови, а также является точкой входа SARS-CoV-2. Поэтому Прайс стал искать его в нервных клетках и уже опубликовал свое исследование на эту тему в журнале PAIN.
Как коронавирус может проникать в нервные клетки
Ноцицепторы — как и другие рецепторные нейроны — собираются в неприметные с виду кластеры, расположенные по ходу спинного мозга, которые называются дорсальные корешковые ганглии (DGR). Прайс и его команда изучили нервные клетки, полученные от доноров после смерти или в ходе онкологических операций. Они применили секвенирование РНК, чтобы определить, какие белки должна производить клетка, и использовали антитела, чтобы выделить сам ACE2. Ученые обнаружили, что ряд дорсальных ганглий и правда содержит ACE2, тем самым открывая вирусу доступ в клетки.
Рецепторные нейроны выбрасывают своего рода длинные щупальца — аксоны. Их окончания воспринимают определенные стимулы, а затем передают их мозгу в виде электрохимических сигналов. Оказалось, что нервные клетки, которые содержат ACE2, также имеют генетические инструкции и РНК для белка под названием MRGPRD. Этот белок помечает клетки как вид нейронов, окончания которых сосредоточены на коже и поверхностях внутренних органов, включая легкие — где они как раз и могут подхватить вирус.
Прайс считает, что заражение нервной системы может обострять симптомы COVID-19, а также влиять на их продолжительность. «Самый вероятный сценарий заключается в том, что и вегетативные, и рецепторные нейроны подвержены инфекции», — говорит он. «Мы понимаем, что если вирус заражает нейроны, то это может привести к долгосрочным последствиям», даже если вирус не остается в клетках.
Однако, по мнению Прайса, «заражение нервных клеток происходит необязательно». В другом недавнем исследовании он сравнил данные генетического секвенирования клеток пациентов с легким COVID-19 со здоровой контрольной группой, чтобы увидеть, как происходит взаимодействие со здоровыми DGR человека. Прайс говорит, что его команда отыскала у зараженных пациентов множество молекул, которые называются цитокины. Они дают сигналы иммунной системе и могут взаимодействовать с рецепторами нервных клеток. «Тут масса всего, что имеет отношение к невропатической боли», — замечает Прайс. Его наблюдение подсказывает, что даже если вирус не атакует нервные клетки напрямую, они могут подвергаться длительному губительному воздействию со стороны иммунных молекул.
Анна Луиза Оклендер, невролог больницы общего профиля Массачусетса, которая написала комментарий к статье Прайса в PAIN, говорит, что исследование было «исключительно качественным», в частности, потому, что в нем использовались клетки человека. Но, добавляет она, «у нас нет доказательств того, что непосредственное проникновение вируса в [нервные] клетки является основным механизмом их повреждения». В то же время последние открытия не исключают такой возможности. Оклендер считает «вполне возможным», что влиять на активность клеток и даже причинять им непоправимый вред могут и воспалительные процессы, протекающие вне нервных клеток. Еще один вариант — частицы вируса, взаимодействуя с нейронами, приводят к аутоиммунной атаке на нейроны.
Эксперименты с мышами и крысами
Предполагается, что точкой проникновения нового коронавируса является ACE2. Но Раджеш Ханна, нейробиолог и исследователь из Аризонского университета, отмечает, что «ACE2 — не единственная возможность для SARS-CoV-2 проникнуть в клетки». «Альтернативным каналом» может быть другой белок, который называется нейропилин-1 (NRP1). NRP1 играет важную роль в ангиогенезе (образовании новых кровеносных сосудов) и в отращивании нервными клетками своих длинных аксонов.
Эта идея возникла благодаря исследованиям клеточного материала и опыту на мышах. Выяснилось, что NRP1 взаимодействует с печально известным шиповидным белком вируса, который SARS-CoV-2 использует, чтобы проникать в клетки. «Мы доказали, что он связывает нейропилин, так что этот рецептор потенциально может позволять инфицирование», — объясняет вирусолог Джузеппе Балистрери из Хельсинкского университета, соавтор работы, основанной на опытах с мышами, которая была опубликована в Science наряду с результатами исследования клеток. Судя по всему, NRP1 является вспомогательным фактором инфицирования через ACE2, но не позволяет вирусу проникнуть в клетку сам по себе. «Нам известно, что если есть оба рецептора, мы получаем больше инфекции. Вместе они дают более мощный результат», — добавляет Балистрери.
Эти открытия привлекли внимание Ханны, который изучал фактор роста сосудистого эндотелия (VEGF), молекулу, роль которой в передаче сигналов боли давно признана и которая также связана с NRP1. Раджеш задумался, может ли вирус влиять на передачу сигналов боли через NRP1, и проверил это на крысах в исследовании, статья о котором также была опубликована в PAIN. «Мы ввели VEGF в животных [в лапы] и к нашему удивлению заметили явные признаки боли в течение 24 часов», — говорит Ханна. «А затем мы получили еще более классный результат: мы ввели одновременно VEGF и шиповидные белки. И знаете что? Боль исчезла».
Исследование показало, «что происходит с сигналами нейронов, когда вирус касается рецептора NRP1», объясняет Балистрери. «Результаты убедительно продемонстрировали», что «прикосновение шиповидного белка вируса к NRP1» влияет на активность нейронов.
В эксперименте на крысах с поврежденными нервами для моделирования хронической боли введение шиповидного белка приводило к ослаблению проявлений боли у животных. Это открытие дает надежду на то, что препарат подобной формы, связывающий NRP1, может стать потенциальным болеутоляющим. Такие молекулы уже разрабатывают для использования при онкологических заболеваниях.
Ханна выдвигает провокационную и непроверенную гипотезу о том, что шиповидный белок может воздействовать на NRP1 для подавления ноцицепторов, таким образом маскируя симптомы, связанные с болью на ранних стадиях заражения. Когда SARS-CoV-2 только начинает заражать человека, белок создает анестетический эффект и облегчает распространение вируса. «Не буду исключать такой вариант», — комментирует Балистрери: «В этом нет ничего невероятного. Вирусы обладают арсеналом средств, которые позволяют им оставаться незаметными. Обходить наши защиты — это то, что они умеют лучше всего».
Нам все еще предстоит узнать, способна ли SARS-CoV-2-инфекция приводить к анальгезии у людей. Балистрери объясняет, что ученые «использовали большую дозу вируса в лабораторных условиях и на крысе, а не человеке. Сила эффекта, который они наблюдали, [может быть связана] с большой дозой белка вируса, который они использовали. Пока что мы не знаем, может ли сам вирус [приглушать боль] у людей».
Опыт одного пациента — Рейва Преториуса — 49-летнего мужчины из Южной Африки, подсказывает, что, возможно, в этом направлении исследований есть потенциал. В 2011 году Преториус пережил аварию, которая привела к трещинам позвоночника в шейном отделе и серьезному повреждению нервов. Он страдает от постоянной острой боли в ногах, которая будит его каждую ночь около 3–4 утра. По словам Преториуса: «Как будто кто-то вечно льет кипяток мне на ноги». Но когда в июле он заразился коронавирусом на предприятии, где он работает, все изменилось. «Это было очень странно. Когда я болел COVID, боль была терпимой. Порой даже, казалось, будто она прошла. Мне было сложно в это поверить». Преториус впервые смог спать по ночам так же, как до аварии. Он отмечает, что несмотря на слабость и изнурительные головные боли, ему «стало лучше во время болезни, потому что боль прошла». Теперь, когда Преториус вылечился от COVID, невропатическая боль вернулась.
Хорошо это или плохо, но, кажется, COVID-19 влияет на нервную систему. Инфицирует ли SARS-CoV-2 сами нервные клетки — все еще неизвестно, как и многое другое об этом вирусе. Но можно прийти к выводу, что даже если вирус способен проникать в некоторые нейроны, ему не обязательно это делать. Он способен натворить немало бед и оставаясь вне этих клеток.
Как коронавирус воздействует на мозг
Как бы странно это ни звучало, мы должны понимать, что тяжело болеют и даже умирают люди не от коронавируса, а от действия собственной иммунной системы. Наша иммунная система иногда работает так быстро и активно, пытаясь бороться с этим вирусом, что уничтожает наш собственный организм.
Начнем с того, что коронавирус проникает в наше тело через нос и рот.
Очень быстро он внедряется в нормально функционирующие клетки, копируя себя десятки тысяч раз. Вскоре количество вируса во рту, горле и носу становится очень велико.
Цитокины представляют собой небольшие белковые информационные молекулы, которые вызывают повышение температуры. На этой стадии болезни, кроме температуры у больного также появляется сухой кашель. Это происходит потому, что вирус продолжает раздражать верхние дыхательные пути, и наш организм доступными ему способами старается избавиться от раздражителя. Но даже в этом случае многим людям удается самостоятельно бороться с вирусом с помощью недели отдыха и парацетамола.
Настоящие проблемы возникают, когда вирус попадает в наши легкие. Организм начинает производить больше цитокинов, наша иммунная система работает очень активно в попытке бороться с вирусом. Все большее количество цитокинов становятся в результате опасными для организма.
У человека развивается пневмония, которая является очень серьезным осложнением коронавирусной инфекции. Альвеолы наполняются жидкостью, так что легкие не могут снабжать организм достаточным количеством кислорода. В таких случаях необходимо дополнительное введение кислорода. В очень серьезных случаях такое состояние может привести к смерти.
Есть и другие тяжелые последствия производства нашим организмом избыточного количества цитокинов. В какой-то момент наш организм производит так много цитокинов, что мы говорим о цитокиновом шторме (синдроме высвобождения цитокинов), когда концентрация цитокинов в крови превышает ее нормальные значения в десятки, сотни раз, и проявляется сильной головной болью, миалгиями, болями в поясничной области. В результате лейкоциты начинают атаковать здоровые клетки нашего организма, что приводит к повреждению не только легких но и сердца. Поврежденное сердце больше не в состоянии перекачивать достаточное количество крови, что вызывает нарушение функции или даже отказ таких жизненно важных органов, как печень, почки, мозг, и, в результате, может привести к смерти. Повторим, что все эти осложнения происходят не из-за самого вируса, а из-за деятельности иммунной системы, которая работает так активно, что разрушает наш собственный организм.
Корона в голове: SARS-CoV-2 способен вызывать некроз мозга
Российские ученые предупреждают: патоген, вызывающий уханьскую пневмонию, способен проникать через гематоэнцефалический барьер и напрямую разрушать ткани головного мозга. Уже появились описания клинических случаев, когда COVID-19 вызывал у заразившихся некротическую энцефалопатию — критическое поражение главного органа центральной нервной системы. При этом коронавирус может вызывать неврологические осложнения, совсем не повреждая легкие. О нарушениях работы мозга, свидетельствует, в частности, такой симптом, как потеря обоняния. Также патоген способен оказывать негативное воздействие на сердечно-сосудистую систему.
Атака на мозг
У части пациентов с CОVID-19 развиваются серьезные поражения головного мозга, предупреждают медики. Помимо высокой температуры, лихорадки, кашля и затрудненного дыхания, которые традиционно сопровождают коронавирусную пневмонию, у некоторых зараженных наблюдаются психические изменения, обусловленные неврологическими нарушениями. Профессор Санкт-Петербургского политехнического университета Петра Великого, руководитель исследований в области молекулярной вирусологии и онкологии Андрей Козлов рассказал «Известиям», что вирусы гриппа и герпеса способны приводить к отмиранию целых участков мозга. Похожая картина наблюдается и с новым коронавирусом.
— В нескольких статьях отмечено, что у некоторых пациентов не было нарушений работы легких, но наблюдалось рассеянное сознание или эпилептические признаки. Вместе с уже отмечавшейся ранее потерей вкуса и обоняния такие симптомы могут указывать на инфицирование коронавирусом тканей мозга, — считает эксперт.
В конце марта врачи из Детройта описали случай некротической энцефалопатии у сотрудницы одной из американских авиакомпаний. Женщина в возрасте около 50 лет была госпитализирована с лихорадкой и кашлем. Помимо этого, у нее наблюдалось спутанное сознание.
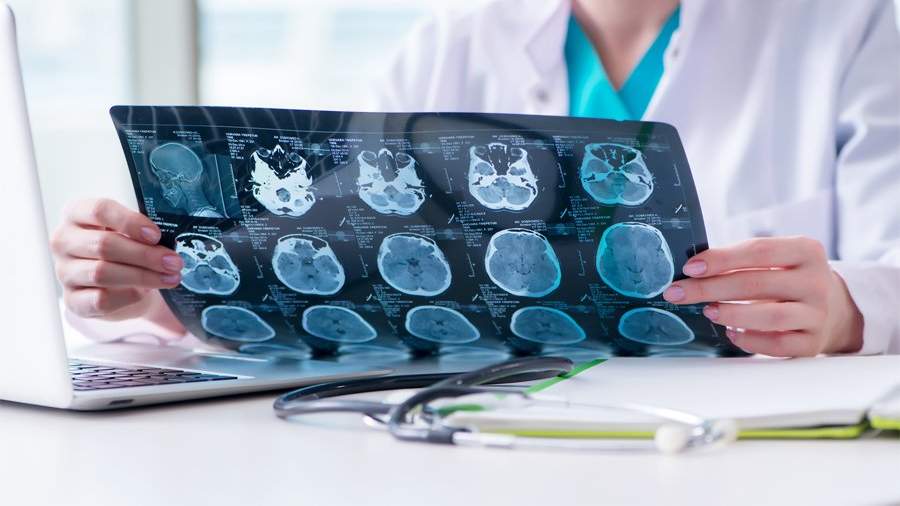
Медики провели ряд тестов на грипп, ветряную оспу и лихорадку западного Нила, но все они оказались отрицательными. Мазок, взятый из носоглотки, подтвердил диагноз CОVID-19. Однако из-за нетипичных для коронавируса симптомов женщине было решено сделать КТ и МРТ. На полученных изображениях стали видны очаговые поражения в различных областях головного мозга, в частности, были повреждены височные доли, функции которых связаны с восприятием, анализом и синтезом речи, а также со способностью чувствовать вкусы и запахи. Врачи диагностировали у пациентки острую некротическую энцефалопатию — редкое заболевание, которое развивается на фоне вирусных инфекций, чаще всего гриппа.
Цитокиновый шторм
Энцефалопатия (дистрофическое поражение тканей мозга) может развиваться на фоне того, что клетки иммунной системы зараженного коронавирусом человека начинают активно выбрасывать в кровь цитокины. К этому классу веществ относятся порядка сотни сложных белков, участвующих во многих иммунных и воспалительных процессах человеческого организма, рассказал «Известиям» сотрудник Института биологии ТюмГУ Николай Карпов. Рост концентрации таких белков получил название «цитокиновый шторм».
— В избытке эти вещества способны повреждать стенки сосудов и вызвать кровоизлияния в мозг, что и приводит к развитию тех или иных неврологических симптомов (в зависимости от пораженного отдела), — сообщил эксперт. — Также не исключено, что вирус может проникать сквозь гематоэнцефалический барьер непосредственно в мозговую ткань.
Электронно-микроскопическое изображение размножения коронавируса
По словам ученого, не только коронавирус, но и грипп, а также другие ОРВИ могут вызывать энцефалопатию, однако данное осложнение отмечается редко. Вообще науке известны десятки вирусных заболеваний, которые в определенном проценте случаев дают неврологические осложнения. К примеру, оказывать негативное воздействие на мозг способны вирусы клещевого энцефалита, кори, герпеса 1 и 2 типов и лихорадка Западного Нила, почти все альфавирусы, включая вирус карельской лихорадки (острая инфекция, переносчиками которой считают комаров рода Culex. — «Известия») и многие другие.
Двойной удар
Ученые отмечают, что COVID-19 действительно способен атаковать весь организм, а не только легкие. Особенно часто этот патоген негативно воздействует на сердечно-сосудистую систему, сообщил «Известиям» эксперт Лиги здоровья нации Мехман Мамедов. По его словам, коронавирусная инфекция может вызвать острые осложнения в отношении различных органов и систем, в том числе и мозга, а также влиять на течение хронических заболеваний, вызывая неблагоприятные исходы.
Что же касается воздействия на мозг, то пока это всё же довольно редкий симптом, который еще необходимо изучить.
— Возможно, вирус действительно поражает мозг, — подчеркнул в разговоре с «Известиями» заведующий лабораторией биотехнологии и вирусологии Новосибирского государственного университета, член-корреспондент РАН Сергей Нетесов. — Точное подтверждение этому дадут результаты высококачественных клинических наблюдений опытных и внимательных врачей, которые сейчас принимают активное участие в лечении сотен больных, зараженных COVID-19.
Как ранее писали «Известия», коронавирус нового типа также способен нарушать процесс нормального кроветворения. На основании этого итальянские ученые предложили измерять уровень тромбоцитов в крови пациентов, чтобы предсказать тяжелые формы заболевания.
Влияние коронавируса на нервную систему и органы
Самые распространённые последствия новой коронавирусной инфекции COVID-19 — это психические расстройства, нарушения памяти, внимания и постоянная слабость. Ощущение бодрости, психологическое, интеллектуальные способности, — за всё это отвечает головной мозг, который страдает при COVID-19.
Нервная система и другие коронавирусы
В том, что коронавирус SARS-CoV-2, возбудитель COVID-19, поражает нервную систему, нет ничего удивительного. Другие коронавирусы, вызывающие лёгкую или опасную респираторную инфекцию у человека, тоже проникают в нервную ткань.
В начале XXI века вспыхнули две опасные коронавирусные инфекции — атипичная пневмония и ближневосточный респираторный синдром. Они приковали к себе пристальное внимание исследователей. Уже на первой неделе болезни вирусы находили в спинномозговой жидкости больных. В головном мозге обнаруживали как вирусы, так и вызванные ими повреждения нейронов.
Даже «безопасные» коронавирусы 229E и OC43, которые становятся причиной обычной простуды, способны жить в нервных клетках животных и человека.
Как коронавирус проникает в головной мозг
Для вируса SARS-CoV-2 существует несколько способов добраться до головного мозга.
Как болезнь ковид влияет на мозг
Во время развившейся COVID-19, запускаются механизмы, которые дополнительно повреждают головной мозг.
Когда вирус только попал в организм, в тканях запускаются защитные механизмы. Они не дают возбудителю болезни проникнуть дальше. Если же они не сработали, развивается местное, а затем системное воспаление вплоть до цитокинового шторма. Цитокины — это молекулы, которыми обмениваются клетки иммунной системы друг с другом, как сообщениями. При цитокиновом шторме реакция иммунной системы становится избыточной и опасной для собственного организма.
Изначально воспаление направлено на то, чтобы защищать организм от инфекции, но в такой ситуации оно повреждает ткани, в которых образуется. На фоне воспаления гематоэнцефалический барьер тоже становится проницаемым.
Коронавирус «выбирает» себе клетки не случайно. Он должен зацепиться за рецептор АПФ2 (ангиотензинпревращающий фермент 2) — молекулу на поверхности клетки. Она есть на многих клетках, в том числе и в нервной ткани. Много молекул рецептора АПФ2 много в стволе головного мозга. Здесь находятся центры, управляющие жизненно важными процессами — дыханием, кровообращением, пищеварением. С повреждением ствола мозга связывают тяжёлые проявления ковида, например, нарушения дыхания и кровообращения.
Так как нейроны после вирусной атаки и воспаления восстанавливаются медленно, многие люди долго страдают от последствий болезни после выздоровления. В этом кроется одна из причин неврологических нарушений, психических расстройств и слабости, которая долго сохраняется после острого периода COVID-19.
Во время коронавирусной инфекции в организме происходит много событий, от которых головной мозг страдает повторно. Например, цитокиновый шторм или недостаток кислорода — гипоксия. Гипоксия часто развивается при тяжёлых состояниях. При COVID-19 она усугубляется, если лёгкие не могут обеспечить организм достаточным количеством кислорода.