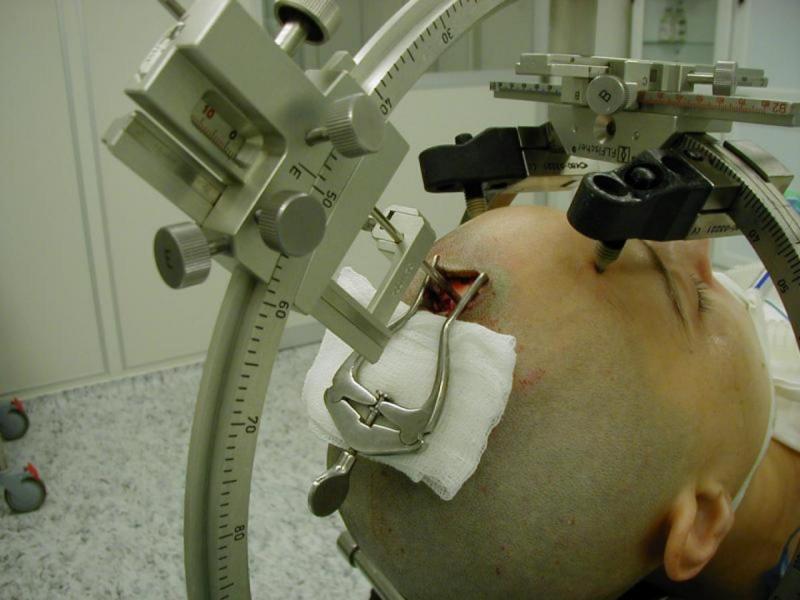
как называется операция на мозг
«Бомбу замедленного действия» представляют собой аневризмы сосудов головного мозга, а именно выпячивание истонченного участка стенки кровеносного сосуда. Разрыв аневризмы представляет угрозу для жизни в виде геморрагического инсульта или субарахноидального кровоизлияния. Проявляется резкой, внезапно начавшейся, головной болью (кинжальной), так проявляется спазм сосудов реагирующих на излившуюся кровь
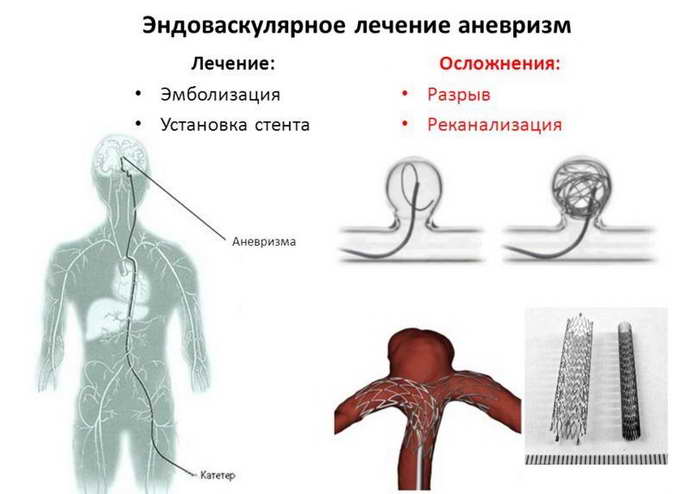
Хирургическая операция является единственным эффективным методом лечения аневризмы сосудов головного мозга. Получив результаты обследований пациента, врач принимает решение о тактике проведения операции. Так как, последствия разрыва аневризмы сосудов головного мозга часто носят летальный характер, проведение оперативного вмешательства может сохранить жизнь пациенту. Оперативное лечение возможно провести как «открытым», так и малоинвазивным способом в зависимости от показаний. «Открытые» операции требуют трепанации черепа, долгой микрохирургической операции и клипирования аневризмы – исключения ее из кровотока.
«Современные технологии эндоваскулярной нейрохирургии дают возможность делать эти операции без трепанации черепа. Через бедренную артерию по всему организму мы проводим специальные катетеры, заходим в аневризму и устанавливаем в нее специальные спирали, после чего аневризма «выключается» (атрофируется) из кровотока и таким образом исчезает риск кровоизлияния», – поясняет заведующая отделением рентгенхирургических методов диагностики и лечения Татьяна Леонидовна Дашибалова.
Бескровные операции – не новинка для бурятских нейрохирургов и рентгенхирургов, в Республиканской клинической больнице им. Н.А.Семашко их выполняют около 8 лет. Однако существуют аневризмы, которые невозможно оперировать открытым методом, в этом случае приходит на помощь метод эндоваскулярной окклюзии (эмболизации). Для передачи бесценного практического опыта в РКБ на один день из Новосибирска приехал один самых известных нейрохирургов России, к.м.н., Виталий Сергеевич Киселев, работающий в ФГБУ «Федеральный центр нейрохирургии». Врачи-рентгенхирурги Арюна Цыденова и Зоригто Балханов с участием Виталия Киселева успешно выполнили эндоваскулярные операции у 5 пациентов со сложными аневризмами. Одному из пациентов был установлен специальный поток перенаправляющий стент с эмболизацией полости аневризмы.
С раннего утра и до позднего вечера в операционной кипела работа. Пристально вглядываясь в мониторы, команда врачей и медсестер устраняла опасные аневризмы. Все манипуляции проводятся под рентген-телевизионным контролем под большим увеличением. Сначала хирург делает прокол в области передней поверхности бедра вблизи паховой связки для доступа к бедренной артерии, в артерию устанавливается интродьюсер – небольшая эластичная трубочка с клапаном, через которую затем проводятся все остальные инструменты, не травмируя стенку артерии. После этого вводится специальный катетер – более длинная и узкая трубочка со специфической конфигурацией её кончика – проводится при помощи проводника в интересующие артерии, через катетер доставляют контрастное вещество, которое хорошо визуализируется под рентгеновским излучением, проводится трехмерная ангиография с компьютерной реконструкцией изображения в объеме, находится аневризма. Далее в полость аневризмы также с помощью проводника вводят микрокатетер.
На втором шаге, как только кончик микрокатетера окажется в полости аневризмы, из микрокатетера высвобождается микроспираль, которая изменяет свою форму, и в виде беспорядочного мотка проволоки занимает собой полость аневризмы. При больших размерах аневризмы может понадобиться несколько спиралей. Заполненная проволочной спиралью аневризма выключается из кровотока и постепенно зарастает соединительной тканью, то есть, исключается возможность ее разрыва.
На заключительном этапе инструменты последовательно извлекаются из сосудистого русла, область пункции бедренной артерии ушивается специальным устройством. Сутки после вмешательства пациент наблюдается в реанимации.
Ежегодно в России примерно у 15 человек из каждых 100 тысяч происходит разрыв аневризмы (выпячивания стенки сосудов мозга), и около 15% таких больных погибает, не успевая доехать до больницы. У половины пациентов кровоизлияние повторяется в течение последующих шести месяцев — в этом случае смертность достигает 70%. И хотя частота таких аномалий высока — их можно диагностировать с помощью МРТ в сосудистом режиме, КТ с контрастированием, а благодаря современным технологиям пациент возвращается домой уже через пару дней после операции.
Нейрохирургические операции в сознании сохраняют пациентам речь и движения
Подобные операции проводятся достаточно редко — в частности, в РНХИ им. проф. А. Л. Поленова в среднем раз в два месяца, в целом в России они тоже широко не распространены. Краниотомия в сознании, или awake-краниотомия, применяется при расположении опухоли вблизи или непосредственно в функционально-значимых областях головного мозга и позволяет максимально удалить ее с меньшим риском появления неврологического дефицита после операции. Применение методики требует высокого профессионализма и слаженной работы операционной бригады, а также тщательного предооперационного обследования и подготовки пациента. Кроме того, он должен быть стрессоустойчивым и эмоциально готовым находиться в сознании во время операции.
В сознании больной находится во время основного этапа нейрохирургического вмешательства, когда выполняется интраоперационное картирование двигательных и речевых корковых центров, и непосредственно удаление новообразования. Благодаря стимуляции током определенных зон коры головного мозга и речевым тестам врачи видят и помечают, какую часть опухоли они должны убрать, постепенно продвигаясь дальше, а какую – лучше не трогать и лечить в дальнейшем другим способом.
Одним из недавних клинических случаев стала операция в конце 2018 года по поводу глиальной опухоли левых лобной и височной долей головного мозга. 44-летнюю петербурженку диагноз шокировал. Диффузная глиома — это доброкачественная опухоль, однако постепенно она прорастает головной мозг и замещает его. Часто дебютом заболевания становится развитие эпилептического синдрома, который в данном же случае проявлялся в виде периодического затруднения при произношении слов, фраз и предложений и не сопровождался потерей сознания. Так называемые спич-аресты происходили неожиданно и зачастую на работе.
Обследование показало, что большая опухоль располагалась в функционально-значимой зоне: в области речевых центров – зонах Брока и Вернике, отвечающих за понимание и моторную продукцию речи, а также в области центров, отвечающих за движения в правой руке и ноге. Оценив вместе с докторами всю опасность возможных последствий хирургии в полном наркозе, пациентка согласилась быть разбуженной во время операции и помогать им.
«Конечно, для больного это стресс, — пояснил д.м.н. Дмитрий Михайлович Ростовцев, врач-нейрохирург 4-го нейрохирургического отделения РНХИ им. проф. А. Л. Поленова. — Одно дело, когда ты заснул, проснулся – все закончилось. И другое дело, когда ты не спишь и тебя оперируют, а ты еще должен отвечать на вопросы… Но только открытая хирургия с пробуждением во время операции давала шансы сохранить речь и движения».
В течение нескольких часов специалисты поддерживали с больной постоянный речевой контакт, на фоне стимуляции зон мозга проводили лингвистические и двигательные тесты, чтобы контролировать изменения в неврологическом статусе в режиме реального времени. Как только пациентка не могла ответить на вопрос из-за его непонимания или нарушений речи, врачи останавливались и не трогали «опасную» зону. Поэтому, чтобы избежать инвалидизации больной, опухоль была удалена не полностью, а после хирургического этапа была назначена лучевая терапия.
Непосредственно в этой операции впервые принимала участие расширенная команда специалистов различного профиля: нейрохирурги, анестезиологи, электрофизиологи, психологи и лингвисты, бесценную помощь в диагностике и оценке послеоперационных рисков оказали рентгенологи. Спустя два месяца на контрольном осмотре у пациентки отмечена положительная динамика. Движения конечностей сохранены полностью, есть небольшие сложности с речью и названием предметов, прежде всего, во время волнения, но постепенно они проходят. Женщина планирует вернуться к работе, а врачи, в свою очередь, верят, что ее ждет долгая и полноценная жизнь.
Для справки
Показаниями к применению краниотомии в сознании могут быть:
Краниотомия – операция трепанации черепа
Суть краниотомии заключается в выполнении разреза («томия» – греч.) черепной коробки («кранио» – греч.). Это общее понятие, описывающее целый ряд операций, в ходе которых производится хирургическое вскрытие черепной кости. Эта операция наиболее распространена в нейрохирургии – медицинском направлении, отвечающем за хирургию мозга и центральной нервной системы.
Краниотомия выполняется с целью коррекции таких медицинских состояний, как доброкачественные и злокачественные опухоли головного мозга (в этих случаях иногда необходимо выполнить биопсию или даже частичное или полное удаление опухоли; операция удаления части опухоли мозга называется также «частичным удалением» или «операцией по снижению объема опухолевой ткани» – debulking), устранение патологических изменений сосудов головного мозга (например, аневризма сосудов головного мозга и артериовенозная мальформация (arteriovenous malformation – AVM)), лечение местных травм (таких как перелом или внутримозговое кровотечение), лечение инфекционных процессов мозга (гнойник, абсцесс), а также с целью лечения ряда неврологических явлений (таких как острый эпилептический приступ).
Метод краниотомии, как правило, применяется в случае первичных опухолей мозга – в большинстве случаев доброкачественных (типа менингеомы) или злокачественных (типа глиомы (glioma)), глиом низкой степени злокачественности (степени 1 и 2), редких видов опухолей мозга (например, гермином или лимфом), а также вторичных опухолей мозга.
Каковы ожидаемые результаты данной процедуры?
Краниотомия – это операция, которая выполняется при различных медицинских состояниях:
При помощи операции будет достигнуто улучшение функциональных и сенсорных возможностей пациента, поскольку операционное лечение в большинстве случаев облегчает характерные симптомы заболевания. Вместе с тем важно помнить, что речь идет об операции трепанации черепа и проникновении в мозг, что считается одной из самых сложных операций в нейрохирургии.
Как на практике выполняется эта процедура?
Краниотомию можно выполнять под местным или общим наркозом. Непосредственно перед операцией пациент будет подключен к системе, предназначенной для внутривенного введения препаратов, через которую анестезиолог введет успокоительные препараты, цель которых – помочь пациенту снизить ощущение тревоги.
Если принимается решение о выполнении регионарной анестезии, это значит, что хирург и анестезиолог смогут разговаривать с пациентом на протяжении всей операции. Если принимается решение о выполнении общего наркоза, это значит, что пациент погрузится в глубокий сон на все время операции и не будет осознавать того, что с ним происходит. В обоих случаях голова пациента будет закреплена с помощью особого устройства, которое называется «держатель головы», и его назначение состоит в том, чтобы предотвратить любое движение или смещение головы, и за счет этого обеспечить наибольшую точность в ходе выполнения операции.
Сегодня в ходе операции краниотомии хирурги пользуются высокотехнологичной системой навигации, позволяющей обнажить в точности тот участок мозга, который предполагается оперировать, и уменьшить степень повреждения окружающих областей и тканей. Системы навигации оснащены современными средствами визуализации, такими как ультразвук, МРТ (визуализация с помощью магнитного резонанса) и КТ (компьютерная томография).
Перед началом операции предварительно побритый участок операционного поля будет обработан антисептическим раствором. После того, как будет установлено, что наркоз начал действовать, хирург выполнит разрез кожи головы, с тем чтобы оголить черепную кость. На следующем этапе часть черепной кости будет распилена специальной высокоскоростной дрелью и удалена. Удаление части черепной кости обнажит оболочку мозга, которая называется «твердой мозговой оболочкой» (dura mater). Хирург вскроет твердую мозговую оболочку и обнажит тот участок, который предстоит прооперировать.
Начиная с этого этапа, операция будет проходить под специальным микроскопом. В случае наличия опухоли ее удаление будет проводиться с помощью аспиратора (suction), электрического пинцета (Bipolar Forceps) или ультразвукового аспиратора (Ultrasonic Aspirator), который разделяет ткани при помощи ультразвука. Кровотечение в мозгу будет дренировано, и в случае необходимости обработки кровеносных сосудов хирург прижжет проблемные сосуды и закроет операционную область.
В конце операции хирург тщательно проверит, что отсутствует кровотечение из всех кровеносных сосудов операционного поля, и только после этого он наложит шов на твердую мозговую оболочку и вернет на место участок черепной кости. После того, как участок черепной кости будет закреплен, хирург совместит края разреза на коже, наложит на них швы и накроет прооперированный участок повязкой.
В случае необходимости хирург вставит дренаж для оттока жидкости и крови из операционной области, который будет находиться там как минимум два дня. Также, возможно, будет необходимость в поддержке дыхания пациента после операции с помощью аппарата искусственной вентиляции легких.
Какой наркоз будет использоваться в ходе процедуры?
Регионарный или общий.
Сколько времени будет длиться процедура?
3–4 часа или больше, в зависимости от вида операции.
Часть пациентов будет получать стероиды до или после операции с целью уменьшения отека в операционной области. Также пациент должен будет получать противосудорожные препараты с целью предотвращения эпилептических приступов.
Как подготовиться к операции и госпитализации?
Следует взять с собой медицинское заключение семейного или лечащего врача, содержащее диагнозы и принимаемые пациентом лекарственные препараты, для того чтобы хирург и анестезиолог получили наиболее полную медицинскую и личную информацию о пациенте.
Необходимо пройти анализы крови, включающие в себя общий анализ крови и биохимический анализ крови, а в особых случаях потребуется также анализ свертываемости крови. Пациентам старше 40 лет необходимо выполнить и представить результаты ЭКГ.
Также необходимо провести визуализацию состояния мозга. Как правило, это компьютерная томография мозга (КТ), магнитно-резонансная томография мозга (МРТ), функциональная магнитно-резонансная томография (фМРТ) или ангиография (катетеризация сосудов мозга). В некоторых случаях, возможно, потребуются дополнительные обследования, такие как ПЭТ-сканирование (позитронное сканирование) и КТ-ангио (визуализация кровеносных сосудов).
За неделю до операции Вы должны прекратить прием противосвертывающих препаратов (таких как аспирин и кумадин). Необходимо проконсультироваться с семейным врачом или хирургом относительно необходимости применения альтернативных препаратов.
В день проведения операции, за 6 часов до ее начала, необходимо воздерживаться от еды и питья (включая воду). Рекомендуется воздерживаться даже от жевания жевательной резинки и курения. Перед входом в операционную необходимо снять зубные протезы, украшения и личную одежду.
Что будет происходить после операции?
Краниотомия – это серьезная операция, требующая госпитализации длительностью от 3 до 6 дней.
После того, как пациент окажется в послеоперационном отделении и выйдет из состояния наркоза, он будет переведен в реанимационное отделение как минимум на 24 часа для продолжения наблюдения и тщательного мониторинга. В зависимости от своего состояния, пациент может оставаться в реанимационном отделении около двух дней.
По окончании пребывания в реанимации его переведут в обычное отделение, где он уже сможет с помощью персонала садиться на кровати или в кресле, есть мягкую пищу и пить. Продолжительность госпитализации и дата выписки будут установлены в зависимости от эффективности восстановления после операции.
Что произойдет после выписки из больницы?
В большинстве случаев примерно через неделю после госпитализации пациент будет выписан домой.
Во время периода выздоровления важно тщательно следить за чистотой послеоперационной области и ежедневно промывать ее водой и мылом.
Следует избегать физической нагрузки в течение 6–8 недель после операции. Рекомендуется воздерживаться от вождения автомобиля, пока окончательно не исчезнут слабость и головокружение.
Если Вы или Ваши близкие нуждаетесь в проведении квалифицированной программы диагностики и лечения Вам рекомендуется обратиться к представителю нашего международного отдела, который поможет Вам в организации приезда в Израиль и в проведении профессиональной медицинской программы.
Операции на головном мозге в Москве
Операция на головном мозге показана при злокачественных и доброкачественных опухолях, проблемах с сосудами, образовании кист и гематом, абсцессах, тяжелых психических расстройствах, болезни Паркинсона, эпилептическом синдроме и ряде других заболеваний.
Оперативное вмешательство бывает плановым, срочным и экстренным. Плановые операции на головном мозге проводятся согласно врачебным показаниям в оговоренные сроки. Срочное воздействие актуально при абсцессах и инсультах. Экстренные манипуляции выполняются при тромбозе, механическом ударе в область головы, огнестрельных и проникающих ранениях.
Хирургическое вмешательство затруднительно, если в организме проходят воспалительные процессы, наблюдаются тяжелые заболевания внутренних органов, сильное метастазирование, инфекционный дерматит кожных покровов головы.
Типы операций на головном мозге
Выбор конкретной методики проведения операции зависит от диагноза, угрозы функционирования тканевых структур, состояния и возраста человека. Распространены следующие виды вмешательств:
Если без частичного удаления костей черепа не обойтись, учитывается одна особенность: дефекты диаметром до 40 мм могут сами закрываться соединительной тканью, в противном случае используются пластические материалы.
Как проходит и сколько длится операция на головном мозге
Подготовительный этап подразумевает выполнение комплекса действий по предупреждению или снижению отека мозга. Берется общий анализ крови, при необходимости проводится дополнительная магнитно-резонансная или компьютерная томография. За 6 часов до момента операции не рекомендуется употреблять еду, пить, курить.
Следующий этап вмешательства — обеспечение хирургического доступа к зоне поражения. Если трепанация черепа не требуется, раздвигаются мягкие ткани и делается надрез необходимых размеров. При наличии абсцессов и гнойных очагов производятся разрезы мягких тканей и кожи в зоне патологии.
Длительность каждой операции разная. Например, краниотомия длится несколько часов, после чего пациент переводится в реанимацию минимум на 10 дней. Эндоскопия и стереотаксическое вмешательство занимают от нескольких минут до часа. Окончательные сроки зависят от размера опухоли. Если нет никаких осложнений пациент на следующий день отправляется домой.
Последствия и длительность жизни после операции
Серьезным последствием оперативного вмешательства в головной мозг может стать ухудшение здоровья пациента. Но риски будут минимальными, если операцию делает опытный нейрохирург, используя современные методики. При краниотомии увеличивается вероятность возникновения осложнений:
На начальном этапе возможны нарушения функций отдельных участков мозга, которые отвечают за работу опорно-двигательного и вестибулярного аппарата, способность к коммуникации, зрение. Но статистика говорит о том, что у 90% пациентов зрение возвращается, у более 60% людей полностью восстанавливается подвижность. Многое зависит от общего состояния здоровья, наличия сопутствующих заболеваний, возраста, плана реабилитации.
Чем моложе пациент, тем большей будет его продолжительность жизни после операции на головном мозге. В среднем отсутствие рецидивов при опухоли мозга на протяжении 5 лет — хороший показатель. После этого срока риск возврата заболевания минимален.
Реабилитация и восстановление
Для предотвращения повторного появления заболевания не рекомендуется пренебрегать рекомендациями врача по лечебному восстановлению. Распространенные процедуры: массаж, электростимуляция мышечных волокон, лазерная терапия, рефлексотерапия. В период реабилитации желательно воздержаться от тяжелого физического труда, стараться избегать стрессовых и психологически неблагоприятных ситуаций.
Главная цель реабилитации после операции на головном мозге — восстановление утраченных функций и возвращение к полноценной жизни. Лишь комплексный подход позволит добиться желаемых результатов на 100%. Восстановление длится несколько месяцев и в нем принимают участие разные специалисты: от физиотерапевтов и хирургов до психологов и логопедов.
Стоимость операции на головном мозге
Стоимость операции на головном мозге можно узнать на консультации нейрохирурга. Окончательная сумма зависит от вида и стадии заболевания, результатов диагностического обследования, типа анестезии, выбранной технологии удаления опухоли или решения другой задачи.
Хирургия позвоночника и спинного мозга
Когда может потребоваться операция на позвоночнике или спинном мозге?
На этот вопрос может ответить только врач, специализирующийся в области спинальной хирургии, после неврологического осмотра, оценки инструментальных (МРТ, КТ, рентгенография) и лабораторных исследований, общего состояния пациента. В ряде случаев для взвешенного решения необходимы дополнительные исследования и консультации смежных специалистов.
«…Я читала в Интернете, что человеку сделали операцию на позвоночнике, и его парализовало…»
Эту фразу мы слышим примерно от каждого второго пациента, обратившегося к нам.
Специалисты нашей группы в совершенстве владеют микрохирургической, эндоскопической и минимально инвазивной техниками, пользуются современной аппаратурой и инструментарием. Ведение наркоза осуществляется опытными анестезиологами в операционных, оснащенных в соответствии с мировыми стандартами. Все эти факторы позволяют свести риски операции к минимуму. При некоторых хирургических вмешательствах (например, эндоскопическом удалении грыжи диска) мы не встречали ни одного серьезного осложнения за всю многолетнюю практику.
Тем не менее, каждая клиническая ситуация индивидуальна, и точно разъяснить все преимущества и риски можно только опытный специалист.
Как Вы относитесь к нетрадиционным методам лечения позвоночника?
Резко отрицательно. В подавляющем большинстве случаев эти методы не несут под собой никакой научной основы, а люди, рекомендующие их, часто не имеют даже профильного медицинского образования. Цена ошибки в диагностике и лечении спинальной патологии очень высока, поэтому настоятельно рекомендуем Вам обращаться к представителям официальной медицины, в крупные лечебные учреждения.