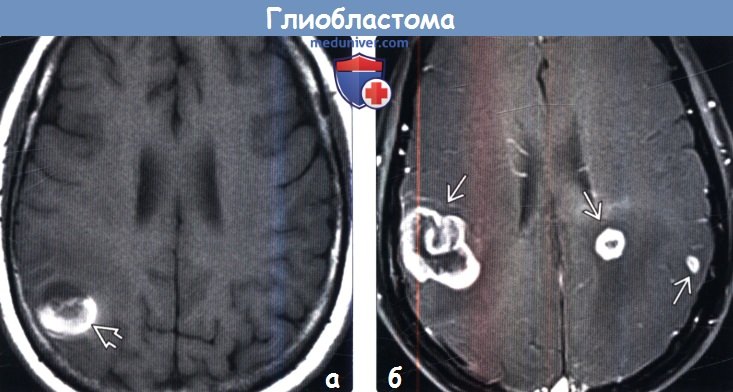
как выглядит глиобластома головного мозга на мрт
Глиобластома
Факторы риска развития глиобластомы
Клиническая симптоматика глиобластомы
Диагностика глиобластомы
Варианты глиобластомы
Две редкие гистологические формы глиобластомы (классифицируемые WHO Classification of CNS tumours 2016, тем не менее, как отдельные опухоли) – глиосаркома и гигантоклеточная глиобластома.
Глиосаркома характеризуется наличием в строме опухоли мезенхимальных (не характерных для глиобластомы) элементов. Чаще локализуется в височной доле и в процессе удаления опухоли внешне может напоминать менингиому. Это достаточно редкая опухоль, она диагностируется лишь у 2% больных с предполагаемой по снимках глиобластомой. Тактика лечения и прогноз те же, что и у глиобластомы.
Гигантоклеточная глиобластома характеризуется многоядерными клетками крупного размера. Встречается в 1% случаев от всех пациентов с предполагаемой глиобластомой, чаще у больных молодого возраста. Такой гистологический диагноз определяет несколько более позитивный прогноз лечения, чем глиобластома.
Другая классификация глиобластом – по «происхождению». Установлено, что часть этих опухолей возникает первично в виде глиобластомы, а часть – путем трансформации из глиальных опухолей более низкого grade (глиом grade II и grade III) – так называемые «вторичные глиобластомы». Первый вариант чаще встречается у пациентов пожилого возраста, второй – у молодых. Эти опухоли, будучи абсолютно идентичными по свой гистологической структуре (под микроскопом морфолога), существенно отличаются по генетическому профайлу и прогнозу лечения: «вторичные» глиобластомы значительно чаще IDH-позитивны и демонстрируют лучший ответ на лечение.
Генетические маркеры
Известно достаточно большое количество генетических маркеров глиобластом. Наибольшей клинической значимостью обладают нижеследующие:
IDH-мутация встречается примерно в 5-10% глиобластом, ассоциирована с молодым возрастом и лучшим прогнозом лечения. Крайне редко регистрируется у пациентов старше 65 лет. Существует IDH-1 и IDH-2 мутации (вторая встречается менее чем в 5% случаев от общего числа). Новая классификация опухолей ЦНС разделила эти 2 вида глиобластом в отдельные самостоятельные нозологии.
MGMT–метилирование является предиктором более высокой чувствительности опухоли к темозоломиду в случае впервые выявленных глиобластом (и, возможно, рецидивных опухолей). Это один из наиболее важных маркеров для принятия решения о тактике лечения, особенно в случае пожилых пациентов.
Лечение глиобластомы
Оценка ответа на лечение глиобластомы
Около 70% пациентов с глиобластомой демонстрируют рецидив опухоли в течение первого года после операции, несмотря на проводимую лучевую и химиотерапию.
Для оценки ответа опухоли на адъювантную терапию используется МРТ с контрастным усилением и (в ряде случаев) ПЭТ-КТ. Контрольные МР-исследования по протоколу проводятся каждые 3 месяца. На основании их результатов принимается решение об изменении схемы химиотерапии и (нечасто) повторном хирургическом вмешательстве.
При анализе контрольных МР-изображений следует помнить о существовании феномена «псевдопрогрессии», возникающего после лучевой терапии (так называемый лучевой некроз) и как последствия терапии бевацизумабом. Истинную частоту псевдопрогрессии оценить не представляется возможным. Природа этого феномена объясняется воспалительным ответом, отеком мозговой ткани и прорывом гематоэнцефалического барьера, что суммарно проявляется увеличением зоны контрастируемой части на МРТ.
Для дифференциального диагноза прогрессии и псевдопрогрессии опухоли используются СКТ-перфузия и ПЭТ-КТ.
Также существует псевдоответ на лечение – резкое уменьшение контрастируемой части опухоли (иногда в течение нескольких суток) на фоне терапии бевацизумабом в результате восстановления целостности гематоэнцефалического барьера.
Повторные операции при глиобластоме
Повторное хирургическое лечение при глиобластоме — нечастый вариант развития событий. По статистике, лишь 1 из 4 больных может получить эффект от подобного вмешательства. Обычно глиобластома рецидивирует в зоне хирургического вмешательства, в ряде случаев занимая образовавшуюся после ее удаления кисту, в ряде — прорастая в окружающую «здоровую» мозговую ткань. Редко наблюдаются отдаленные рецидивы глиобластомы внутри ЦНС, не связанные анатомически с первичным очагом (клинический случай №7)
В настоящее время необходимыми условиями для проведения реоперации при глиобластоме являются:
· возможность радикального удаления всего объема рецидива опухоли
· возраст пациента менее 70 лет
· состояние пациента по шкале Karnofsky не менее 80
· небольшой объем опухоли (менее 50 см3)
· локализация рецидива вне функционально значимых зон
Шкала Karnofsky
Альтернативные методики лечения глиобластомы
Прогноз
Прогноз при глиобластоме остается неблагоприятным даже при «радикальном» удалении опухоли и соблюдении протокола химиолучевой терапии. Результаты крупных исследований продемонстрировали, что 6-месячный барьер (после операции) переживают 42,4% больных, а годовой – 17,7%. Пятилетняя выживаемость зарегистрирована менее чем в 5% случаев. У пациентов пожилого возраста эти показатели еще более низкие (средняя продолжительность жизни составляет около 8,5 месяцев).
Несмотря на масштабное финансирование исследований этой опухоли, за последние годы не отмечено существенного улучшения результатов лечения пациентов с глиобластомой.
Основные факторы, определяющие выживаемость при глиобластоме (позитивное влияние):
· молодой возраст, женский пол, высокий балл по шкале Karnofsky (см выше)
· малый объем контрастируемой части опухоли, локализация вне функционально значимой зоны, объем зоны перифокального отека (в режиме FLAIR) менее 85 см3
· большое количество операций по поводу внутримозговых опухолей, выполненных ранее нейрохирургом
· удаление более 90% от объема опухоли и 70-80% от ее контрастируемой части
· наличие олигодендроглиального компонента в опухоли
· наличие гиперметилированного промотера MGMT, коделеции 1p/19q, мутаций IDH1/IDH2, отсутствие TERT-мутации
Спрогнозировать сроки выживаемости для каждого конкретного пациента крайне сложно. В очень усредненной форме вклад каждого из методов лечения в общую выживаемость можно представить так:
Хирургическое лечение (6-10 месяцев) + лучевая терапия 60 Гр (+ 2 месяца) + химиотерапия темозоломидом (+ 2 месяца) + таргетная, иммунная терапия, использование наночастиц (в процессе изучения)
Часто на консультации мне задают вопрос «а если всю опухоль удалить? Рецидива не будет?». Я обычно отвечаю, что мы всегда стараемся удалить опухоль радикально, если это не повредит функциональному статусу пациента. Кроме того, для объяснения биологии глиобластом я привожу пример выдающегося американского нейрохирурга Walter Dandy, который в 1928 году опубликовал статью о «радикальном» удалении злокачественных глиом. Он работал в эру до изобретения КТ и МРТ, ориентируясь лишь на изменение формы и размеров желудочков мозга на рентгенограмме черепа. В этой ситуации опухоли часто удалялись «с запасом» здоровой ткани, но он пошел дальше и у 5 пациентов (с уже имеющимся грубым неврологическим дефицитом) выполнил удаление всего правого полушария. Лишь один пациент удовлетворительно перенес операцию, однако и у него опухоль рецидивировала в левом полушарии.
Следует понимать, что глиобластома – болезнь всей ЦНС, способная на отдаленные рецидивы внутри нервной системы, поэтому ее лечение – сложный процесс, в котором все 3 модальности – хирургия, лучевая терапия и химиотерапия – имеют равную значимость. Это доказывает клинический пример 5.
Как выглядит глиобластома головного мозга на мрт
а) Терминология:
1. Синонимы:
• Астроцитома IV степени злокачественности (grade IV), злокачественная астроцитома, мультиформная глиобластома (МГБ)
2. Определения:
• Быстро растущая злокачественная астроцитарная опухоль, характеризующаяся некрозом и неоваскуляризацией
• Наиболее частая из всех внутричерепных опухолей
2. КТ при глиобластоме:
• Бесконтрастная КТ:
о Неравномерно изоденсное или гиподенсное объемное образование с гиподенсной центральной частью, отражающей некроз
о Выраженные масс-эффект и перифокальные отек/опухолевая инфильтрация
о Нередко геморрагический компонент
о Редко каьцификация (связана с дегенерацией опухоли низкой степени злокачественности)
• КТ с контрастированием:
о Высокоинтенсивное гетерогенное неравномерное кольцевое контрастирование
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у мужчины 72 лет визуализируются три отдельные зоны контрастирования, представляющие собой мультифокальную МГБ. Подобное синхронное возникновение МГБ встречается не более чем в 5% случаев.
3. МРТ при глиобластоме:
• Т1-ВИ:
о Неравномерно изоинтенсивное, гипоинтенсивное объемное образование в БВ
о Часто некротический, кистозные компоненты, неравномерное утолщение краевых отделов
о Может наблюдаться подострое кровоизлияние
• Т2-ВИ:
о Гетерогенное гиперинтенсивное объемное образование с перифокальными инфильтрацией/вазогенным отеком
о Могут наблюдаться некротический, кистозный, геморрагический компоненты, уровни жидкости/детрита, участки потери сигнала за счет эффекта потока (неоангиогенез)
о Жизнеспособная опухоль характеризуется распространением далеко за пределы зон изменения сигнала
• FLAIR:
о Гетерогенное гиперинтенсивное объемное образование с перифокальными инфильтрацией/вазогенным отеком
• Т2* GRE:
о Артефакт восприимчивости, связанный с продуктами распада крови
• ДВИ:
о Более низкие значения ИКД по сравнению с глиомами низкой степени злокачественности
о Вариабельное ограничение диффузии в области солидной части опухоли
• МР-перфузия:
о Увеличение максимального относительного объема мозгового кровотока по сравнению с опухолями низкой степени злокачественности
о Увеличенная проницаемости по сравнению с опухолями низкой степени злокачественности
• Постконтрастное Т1-ВИ:
о Типично толстое неравномерное кольцевое контрастирование вокруг некротического ядра
о Контрастирование может иметь солидный, кольцевой, узловой или фрагментарный характер
• МР-спектроскопия:
о Уменьшение пиков NAA, миоинозитола
о Увеличение пиков холина, лактат/жир (1,33 ppm)
• Диффузионно-тензорная визуализация (DTI) может быть полезной в планировании оперативного вмешательства
4. Радионуклидная диагностика:
• ПЭТ:
о Злокачественные опухоли характеризуются гиперметаболизмом глюкозы и активно накапливают ФДГ
о Соотношения опухоль: БВ > 1,5 и опухоль: серое вещество (СВ) > 0,6 являются признаками высокой степени злокачественности опухоли
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Наиболее чувствительна МРТ с контрастным усилением
о Новые методики могут помочь улучшить диагностику/точность биопсии: МР-спектроскопия, МР-перфузия, визуализация гипоксии, DTI
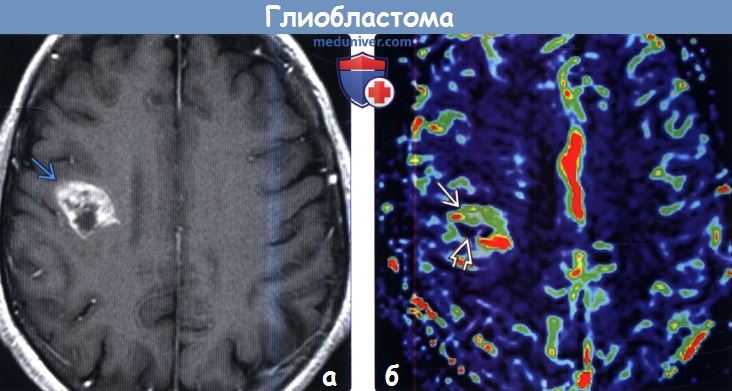
(б) МР-перфузия, аксиальный срез: у того же пациента определяется повышение rCBV в солидной части опухоли и снижение rCBV в некротизированных центральных отделах МР-перфузия помогает провести точную предопреационную диагностику. Кроме того, она часто используется для контроля биопсии в случае, если расположение опухоли не позволяет провести полную резекцию.
в) Дифференциальная диагностика глиобластомы:
1. Абсцесс:
• Толщина кольца контрастирования обычно меньше, чем при МГБ
• Гипоинтенсивный ободок на Т2-ВИ, характерно ограничение диффузии
• Определение при МР-спектроскопии янтарной кислоты, аминокислот
2. Метастатическое поражение:
• Характерны множественные очаги поражения на границе белого и серого вещества
• Округлая форма > инфильтративный характер
• Одиночный метастаз может быть неотличим от МГБ
3. Первичная лимфома ЦНС:
• Объемное образование перивентрикулярной локализации, накапливающее контраст
• Часто пересекает мозолистое тело
• Обычно имеет изоинтенсивный/гипоинтенсивный на Т2-ВИ сигнал
• При лимфоме на фоне СПИД часто наблюдается некротический компонент
4. Анапластическая астроцитома:
• Объемное образование в БВ, часто не накапливающее контраст
• Контрастирование может быть признаком дегенерации до МГБ
• Может быть неотличима от МГБ
5. Псевдотуморозная форма демиелинизации:
• Часто участок неполного контрастирования в виде «лошадиного копыта», открытого к коре
• Типичная локализация; молодой возраст
6. Подострый ишемический инсульт:
• Соответствие бассейну кровоснабжения (СМА, ЗМА, ПМА)
• Возможен масс-эффект и контрастирование (гирального характера)
• Для дифференциальной диагностики может быть полезным исследование в динамике
7. Эпилептический статус:
• Судорожные приступы могут стать причиной изменения сигнальных характеристик и контрастирования мозговой ткани
• Часто диффузное контрастирование с распространением на СВ и БВ
• Наличие судорожных приступов в анамнезе
8. Артериовенозная мальформация (АВМ):
• Множественные участки потери сигнала за счет эффекта потока с минимальным масс-эффектом
• При сочетании с кровоизлиянием может имитировать МГБ
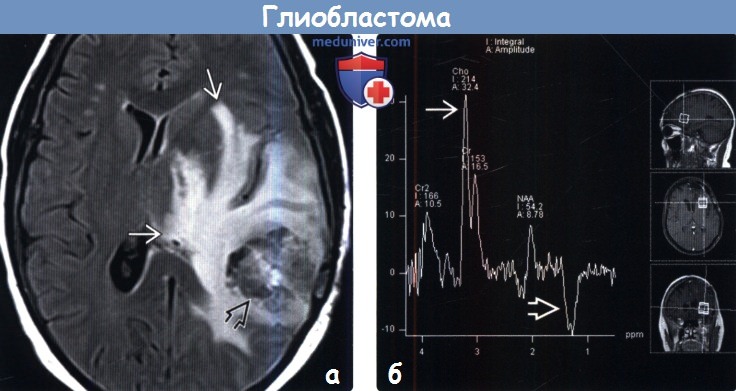
(б) МР-спектроскопия: у пациента с рецидивирующей МГБ определяется классический МР-спектр, характерный для злокачественной опухоли, с выраженным подъемом пика холина (Cho), низким пиком NAA на 2,02 ppm и инвертированным пиком лактата на 1,33.
1. Общие характеристики глиобластомы:
• Этиология:
о Два типа: первичные (de novo) и вторичные (дегенерация астроцитомы низкой степени злокачественности) глиобластомы:
— Отличаются генетически, имеют одинаковые внешние признаки
о Распространяется посредством создания «питательной среды» о В редких случаях связана с облучением
• Генетика:
о Первичная МГБ (de novo):
— Пациенты старшего возраста (средний = 62 года), биологически более агрессивная
— Развивается de novo (на фоне отсутствия опухоли низкой степени злокачественности), вероятно из нейрональных стволовых клеток
— Амплификация, избыточная экспрессия генов EGFR, MDM2
— Мутация гена PTEN (до 40% случаев)
— Потеря гетерозиготности на локусе 10р (потеря гетерозиготности)
— Составляет > 90% МГБ
о Вторичная МГБ (дегенерация опухоли более низкой степени злокачественности):
— Молодые пациенты (в среднем = 45 лет), менее агрессивна по сравнению с первичной МГБ
— Развивается из астроцитомы более низкой степени злокачественности (обычно через 4-5 летопухолевой прогрессии)
— Мутации генов ТР53, IDH1
— Амплификация, избыточная экспрессия PDGFR
— Потеря гетерозиготности на 10q, 17р
— Увеличение теломеразной активности и экспрессия hTERT
— Составляет 10%
д) Клиническая картина глиобластомы:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Зависят от локализации: часто судороги, очаговые неврологические симптомы
о Увеличение внутричерепного давления, изменение сознания
о Обычно низкая продолжительность симптомов (
Редактор: Искандер Милевски. Дата публикации: 27.3.2019
Глиобластома головного мозга
Мультиформная глиобластома (злокачественная глиома) является одной из самых распространённых злокачественных новообразований у взрослых. 20% от всех первичных новообразований головного мозга являются мультиформными глиобластомами.
Сделать МРТ головного мозга в Санкт-Петербурге
Прогноз жизни при глиобластоме крайне неблагоприятный в связи с высокой степенью злокачественности.Смертность, связанная с МФГ превышает 90% в течение 5 лет со средней выживаемостью 12,6 месяцев.
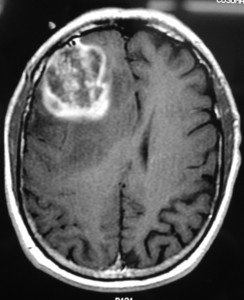
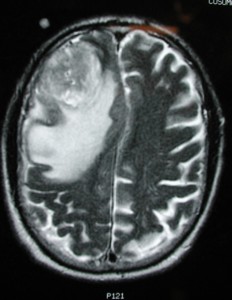
Глиобластома: симптомы, выявляемые с помощью МРТ. Аксиальный срез в режиме Т1 после контрастирования препаратом гадолиния демонстрирует распространенную опухоль правой лобной доли. Изображение предоставлено доктором George Jallo.
МРТ того же пациента. Т2-взвешенное изображение демонстрирует то же поражение, что и на предыдущем рисунке с заметным отеком и смещением срединных структур. Эти находки соответствуют высокой степени злокачественности опухоли.
Методы диагностики глиобластомы
Компьютерная томография (КТ) выявляет опухоль и связанные с ней изменения. Однако при выполнении КТ может пропустить опухоли небольшого размера. Небольшая глиома низкой степени злокачественности, пропущенная на скрининговом обследовании, может в конечном счете развиться в мультиформную глиобластому. К тому же, на компьютерных томограммах могут быть не видны многоочаговые варианты опухоли. Распространение глиобластомы с током спинномозговой жидкости, особенно раннее распространение, также может быть затруднительным для диагностики при помощи КТ.
Магнитно-резонансная томография (МРТ) — это значительно более чувствительный метод для обнаружения опухоли, а также для выявления связанных с ней изменений, включая перифокальный (перитуморозный) отек. Поэтому МРТ является методом выбора для пациентов с предполагаемой или подтвержденной мультиформной глиобластомой. Так как данная опухоль обладает агрессивным инфильтративным ростом, опухолевые клетки часто находятся за пределами зоны измененной интенсивности сигнала на МРТ. Часто возникают метастазы в центральную нервную систему, но экстрацеребральные метастазы (расположенные за пределами мозга) довольно редки.
Сделать МРТ головного мозга в Санкт-Петербурге
После хирургической операции выявление различий между рецидивирующей опухолью и рубцовой тканью только лишь на основании данных МРТ может быть затруднительным. В этом случае более подходящим методом исследования будет позитронно-эмиссионная томография (ПЭТ).
В связи с большим разнообразием проявлений опухоли в некоторых случаях она может имитировать другие состояния, такие как инфаркт, абсцесс или даже опухолеподобную бляшку при рассеянном склерозе, и таким образом, задержать постановку правильного диагноза. Кроме этого, другие патологические процессы головного мозга также иногда принимаются за глиобластому. В таких случаях необходимо получить консультацию опытного нейрорадиолога с целью уточнения истинной природы образования. Повторная расшифровка МРТ в специализированном медицинском центре повышает точность диагноза.
Если говорить о признаках, которыми на магнитно-резонаных томограммах характеризуются опухоли в спектре от астроцитомы низкой степени злокачественности до мультиформной глиобластомы, можно сделать следующее обобщение (хотя возможны и исключения):
Существуют различные варианты мультиформной глиобластомы. Гигантоклеточная (монстроцеллюлярная) глиобластома является одной из разновидностей мультиформной глиобластомы, но имеет те же особенности на МРТ.
Рентгенография при глиобластоме
Рентгенография не применяется для оценки первичных опухолей. Однако, в случаях, когда опухоль поражает свод черепа, рентгенологические исследования могут выявить патологию в пораженных костях черепа. Кроме того, рентгенография скелета может обнаружить изменения в случае метастатического поражения костей в нетипичных случаях.
Компьютерная томография (КТ) при глиобластоме
Результаты компьютерной томографии позволяют с достаточно высокой степенью уверенности говорить о диагнозе мультиформной глиобластомы. Однако, другие объемные образования могут имитировать мультиформную глиобластому, например, абсцессы мозга, инфаркт с геморрагической трансформацией и новообразования более низкой степени злокачественности. Кроме того, некоторые виды демиелинизирующих поражений (такте как гигантские бляшки при рассеянном склерозе) могут выглядеть, как мультиформная глиобластома. Также многоочаговая форма мультиформной глиобластомы может быть неотличима от диффузного рассеянного склероза. Все эти случаи требуют внимательного отношения врачей с возможным получением второго мнения.
При глиоматозе головного мозга КТ-картина может быть нормальной, либо изображения могут показать распространенные очаги с низкой плотностью без объемного эффекта и усиления сигнала.
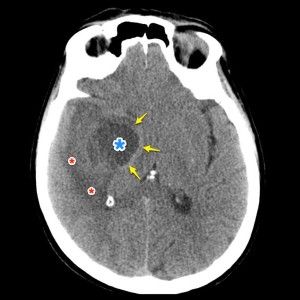
Опухоль головного мозга — глиобластома. Компьютерная томография (КТ). Синяя звездочка в центре обозначает зону центрального некроза опухоли, заполненную жидкостью. Желтые стрелки — окружающий мягкотканный компонент опухоли. Красные звездочки — перифокальный отек мозга. Наблюдается смещение срединных структур и угроза нисходящего транстенториального вклинения мозга.
Сделать КТ головного мозга в Санкт-Петербурге
Проявления опухоли на КТ-сканах без контрастного усиления включают неоднородное образование с нечеткими краями; внутренние области низкой или жидкостной плотности являются очагами некроза (представлены более, чем в 95% МФГ); внутренние области высокой плотности, являющиеся очагами геморрагии или, реже, кальцификациями (они более характерны в тех случаях, когда МФГ является результатом трансформации из астроцитомы низкой степени злокачественности); и значительный масс-эффект и отек (возогенная природа отека).
Исследование КТ с контрастным усилением значительно увеличивает выявление таких признаков, как неровные контуры образрвания, неоднородность, возможное кольцевидное контрастное усиление в периферических отделах патологической зоны.
Магнитно-резонансная томография (мрт) при глиобластоме
МРТ позволяет с высокой степенью уверенности говорить о диагнозе мультиформной глиобластомы и широко используется для определения местоположения и размера опухолей мозга. Фактически, этот метод имеет наивысшую степень достоверности среди других лучевых методов. Некоторые другие процессы, в основном объёмные образования с геморрагическим компонентом, могут имитировать мультиформную глиобластому на МРТ, включая абсцессы мозга и инфаркты. В случае неясной или спорной МРТ-картины может быть полезной экспертная оценка МРТ специализированными радиологами.
Стандартная методика МРТ ограничена в способности определять тип и степень злокачественной трансформации опухолей мозга, но более продвинутые протоколы МРТ, такие как перфузионно-взвешенная томография, могут оценить этот показатель с большей степенью достоперности, так как способны предоставлять более «физиологическую» информацию.
Как выглядит глиобластома на МРТ? Как правило, образование на томограммах представляет собой зону, имеющую в основном пониженный сигнал на Т1-взвешенных изображниях и повышенный сигнал на Т2- взвешенных изображениях. Могут присутствовать внутренние кистозные участки, участки потери сигнала, обусловленные крупными сосудами, внутренние зоны повышенной интенсивности сигнала на Т1-ВИ (геморрагические очаги), новообразованные сосуды, очаги некроза, обширный перитуморозный вазогенный отеком и значительный масс-эффект. Также может выявляться неравномерное, но интенсивное накопление контрастного вещества на основе гадолиния (та же картина наблюдается на КТ после введения йодсодержащего контраста), как в основной опухоли, так и в метастатических очагах, характерных для МФГ. МРТ более чувствительна к этим изменениям, чем КТ.
Глиоматоз головного мозга выглядит как диффузное изменение сигнала от белого вещества, сочетающееся с признаками повышения внутричерепного давления, такими как сдавление мозговых желудочков и сужение субарахноидального пространства.
Глиосаркома обычно представляет собой четко ограниченную опухоль, при этом саркоматозные или инфильтрационные глиоматозные элементы часто имеют сходство с менингиомами. Прочие МРТ-признаки схожи с теми, что характерны для мультиформной глиобластомы.
Позитронно-эмиссионная томография (ПЭТ) при глиобластоме
Позитронно-эмиссионная томография является полезным дополнением при выявлении мультиформной глиобластомы, в особенности после операции по ее удалению. В данном случае при проведении КТ и МРТ разграничение остаточной или рецидивирующей опухоли и постоперационного отека или рубца часто затруднено. Использование ПЭТ с 18-фтордезоксиглюкозой (ФДГ) эффективно при опухолях с высокой метаболической активностью, которые активно поглощают глюкозу, тогда как для послеоперационного отека или рубцовой ткани такое накопление ФДГ не отмечено. В случаях, опухоль резецирована, обнаружение повышенного поглощения ФДГ в зоне операции является достоверным индикатором рецидива болезни. Однако, после радиотерапии повышенная активность может наблюдаться в хирургической области без рецидива опухоли. Ложно-положительные результаты обнаруживаются после радиационной терапии, когда активная грануляционная ткань может метаболизировать ФДГ, что может снизить чувствительность метода. Эпилептогенный очаг, расположенный рядом с хирургической областью, также может показать увеличение метаболизма на ПЭТ, особенно, если эпилептическая активность высока. Все эти варианты требуют оценки результатов исследования опытным нейрорадиологом. Если первичная оценка снимков не дает ясного ответа, полезным может оказаться второе мнение по ПЭТ.
Ангиография
Ангиографическая картина при мультиформной глиобластоме включают в себя следующие признаки: гиперваскулярное объемное образование с опухолевым «свечением»; значительное кровонаполнение сосудов, артерио-венозные шунты (что может имитировать артерио-венозную мальформацию); аберрантные сосуды, сосудистое депонирование и застой (достаточно часто встречается); масс-эффект, который вызывает смещение сосудов.
Ангиография имеет низкую специфичность при диагностике мультиформной глиобластомы. Хотя снимки могут показать смещение сосудов, вызванное масс-эффектом опухоли, но в действительности любое другое объемное образование мозга может иметь схожие признаки. Кроме того, гиперваскуляризация мультиформной глиобластомы может имитировать сосудистую мальформацию. Таким образом, любое объемное образование или сосудистая мальформация может привести к ложноположительному результату. Небольшие опухоли и опухоли без выраженного смещения сосудов могут быть причиной ложноотрицательного результата.