какой отдел мозга отвечает за боль
Какой отдел мозга отвечает за боль
а) Функция ретикулярной формации, таламуса и коры большого мозга в оценке боли. Полное удаление соматосенсорной коры большого мозга не устраняет способности животного ощущать боль. Следовательно, возможно, что болевые импульсы, поступающие в ретикулярную формацию мозгового ствола, таламус и другие центры нижних отделов головного мозга, вызывают осознанное восприятие боли. Это не означает, что кора большого мозга не играет никакой роли в нормальной оценке боли.
Электрическое раздражение корковых соматосенсорных областей сопровождается ощущением умеренной боли у человека, но это справедливо в отношении лишь примерно 3% стимулируемых точек. Однако даже если болевое ощущение является в основном функцией нижерасположенных центров, полагают, что кора играет особо важную роль в оценке качества боли.
б) Особая способность болевых сигналов повышать общую возбудимость головного мозга. Электрическая стимуляция областей ретикулярной формации мозгового ствола и внутрипластинчатых ядер таламуса, где оканчиваются пути, проводящие сигналы медленной мучительной боли, оказывает мощное возбуждающее влияние на нервную активность всех областей головного мозга. Фактически эти две области входят в состав основной возбуждающей системы головного мозга. Это объясняет, почему человек практически не может заснуть при наличии у него сильной боли.
в) Хирургическое прерывание болевых путей. При наличии у человека сильной, не поддающейся лечению боли (иногда в результате быстрораспространяющегося рака), ее необходимо облегчить. С этой целью можно прервать нервные болевые пути в любой из нескольких областей. Если источник боли расположен в нижней части тела, боль часто облегчается на период от нескольких недель до нескольких месяцев с помощью хордо-томии на уровне грудного отдела спинного мозга.
Для этого спинной мозг на стороне, противоположной боли, частично перерезается в его переднебоковом квадранте, что прерывает переднебоковой чувствительный путь. Однако хордотомия не всегда облегчает боль по двум причинам. Во-первых, многие болевые волокна от верхней части тела не переходят на противоположную сторону спинного мозга до тех пор, пока не достигнут головного мозга, а при хордотомии эти волокна не перерезаются.
Во-вторых, через несколько месяцев боль часто возвращается, отчасти в результате сенситизации других путей, которые в норме слишком незначительны и потому неэффективны (например, небольшое число волокон в заднебоковой части спинного мозга). Для облегчения боли экспериментально разработана другая хирургическая процедура, использующая катетеризацию специфических болевых областей во внутрипластинчатых ядрах таламуса, что часто облегчает мучительную боль, в то же время не изменяя восприятие острой боли — важного защитного механизма.
Видео проводящие пути болевой и температурной чувствительности
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Какая боль! Что это такое, где возникает и почему
Все мы ощущаем физическую боль при повреждениях нервных тканей нашего тела. Нервные импульсы направляются в мозг как сигнал, что тело необходимо отремонтировать. Сам мозг не может распознать боль, он может только интерпретировать эти сигналы, запустить необходимые механизмы восстановления и помочь нам понять, что что-то идет не так. Боль является важной защитной реакцией, ведь без нее мы могли бы нанести себе непоправимый вред. Существует редкое заболевание — врожденная анальгезия или синдром Бельмондо. Люди с таким синдромом обладает меньшей болевой чувствительностью или даже ее полным отсутствием.
Откуда таблетка знает, где у меня болит?
Как работает обезболивающее? Когда человек принимает таблетку или ему делают анестезию, препарат разрывает те самые связи, которые передаются нервными импульсами в головной мозг. То есть обезболивание происходит посредством воздействия на центральную нервную систему (ЦНС). А формируется ощущение боли в части мозга, которая называется таламус. Он же отвечает за обработку информации от органов чувств. Стоит отметить, что уровень боли во многом зависит от состояния нашего сознания: прошлый опыт, настроение, мотивация, эмоции, гормональный фон. Например, «гормон счастья» эндорфин снижает уровень боли. Благодаря этому свойству был выявлен интересный феномен — бранные ругательства способны уменьшить болевые ощущения. Вспомните, если вы ударились и тут же выругались, вам сразу становится чуть легче. Это все эндорфин — он вырабатывается, когда вы выпускаете пар.
Правда ли, что мозг не чувствует боли?
Да, сам мозг не способен чувствовать боль, несмотря на то, что он состоит из нервных тканей. Дело в том, что когда происходит повреждение тканей мозга, не задействуется центр боли. Нервные клетки все так же посылают импульсы, но в данном случае — самим себе. Поскольку в этом процессе не участвует ЦНС, отклика не происходит. Поэтому операции на головном мозге проводятся без анестезии. А, например, при мигрени болит не мозг или череп, а реагируют нервные окончания соседних зон — мышцы, глаза, слизистые оболочки, вены.
Можно ли этим управлять?
Эффект плацебо, известный феномен сознания, очередной раз доказывает, что наш мозг удивителен. Просто веря в то, что таблетка поможет, мы способны вылечиться, даже если эта таблетка — пустышка. А когда в детстве мама дула на больной пальчик и успокаивала нас своей лаской, боль сразу отступала. Но это работает и в обратную сторону — сильные эмоциональные переживания могут спровоцировать вполне реальную физическую боль и даже развитие заболеваний.
Соответственно, нам надо научиться управлять болью, чтобы она не управляла нами. Для этого нужно осознанно отслеживать все реакции своего организма, понимать их причины, взаимосвязь свои поступков и чувств. Это все — аспекты критического мышления, которое развивается так же, как и другие функции мозга. Освоив технику критического мышления, вы сможете лучше понимать себя и свои мотивы, управлять своим состоянием для принятия взвешенных объективных решений.
Механизмы ощущения боли
Все люди рано или поздно сталкиваются с болью, но мало кто знает где и как формируется болевое ощущение.
В данной статье нам хотелось бы приоткрыть завесу тайны механизмов передачи боли.
Как мы чувствуем боль? Давайте на минутку представим себе, что кто-то, конечно же, не Вы, порезал палец острым кухонным ножом. По какому же пути необходимо пройти болевому импульсу от поврежденного пальца, чтобы достигнуть головного мозга, где в конечном итоге и формируется ощущение боли?
Болевые рецепторы, находящиеся в коже в результате травмы активируются, благодаря выходу из поврежденных клеток различных химических веществ, таких как гистамин, субстанцию Р, серотонин (5HT), брадикинин и простагландины.
Болевые импульсы, генерируемые этими рецепторами, передаются затем по чувствительным спинномозговым (сенсорным) нервам, клеточные тела которых сгруппированы в небольшое образование, именуемое спинномозговым ганглием (узлом).
Поступившие в спинной мозг болевые импульсы обрабатываются в заднем роге, после чего ответно формируются импульсы, летящие через двигательные нервы к мышцам руки, приводя к её быстрому отдергиванию от повреждающего агента, в данном случае лезвия ножа. Такую основу имеет под собой безусловный (автоматический) рефлекс, не требующий участия головного мозга, или сознательной деятельности.
В зависимости от функционального состояния заднего рога спинного мозга (см. о воротной теории боли и феномене сенситизации заднего рога ниже), болевые сигналы вместе с тем направляются вверх по спино-таламическому пути спинного мозга к специфической структуре головного мозга, называемой таламус.
В дальнейшем, таламус, обработав посупившие к нему импульсы, отправляет специфические сигналы в центры, контролирующие кровяное давление, пульс, дыхание и эмоции. Вот почему в случае остро возникшей боли происходит учащение сердцебиения и дыхания, повышается кровяное давление, а также происходят знакомые всем нам эмоциональные и поведенческие изменения: появляется болезненная гримаса, человек дует на поврежденный палец или быстро трясет им в воздухе.
Между тем, болевые импульсы не останавливаются в таламусе, а передаются дальше в первичную сенсорную кору – специфическую область полушарий головного мозга, где происходит конечная обработка полученных сигналов.
Принято считать, что в таламусе все же происходит частичное восприятие поступающих болевых импульсов, однако их наиболее тонкая дискриминация (распознавание), происходит в первичной сенсорной коре полушарий головного мозга.
Воротная теория боли
Почему, получив то или иное повреждение мы незамедлительно потираем травмированный участок?
Потирание поврежденного участка приводит к возбуждению тактильных рецепторов (реагирующих на прикосновение) кожи, которые активируются и начинают посылать импульсы в задний рог спинного мозга через А-бета волокна. Эти сигналы, поступив в спинной мозг, блокируют проведение болевых импульсов, поступающих по С-волокнам, то есть закрывают ворота на боль.
На механизме блокирования ворот на боль основаны многие методы лечения, такие как иглоукалывание – стимулирут А-дельта волокна, а также ряд физиопроцедур (чрезкожная нейростимуляция, электромышечная стимуляция и т.д.). Ниже хотелось бы рассмотреть еще один, обратный воротному механизму феномен – сенситизацию заднего рога.
Феномен сенситизации заднего рога
В течение часа после травмы, происходят специфические изменения в заднем роге спинного мозга, получившие название феномена сенситизации, основной смысл которого заключается в том, что все поступающие в спинной мозг стимулы более легко проводятся по спинному мозгу в головной, а не блокируются на уровне заднего рога, препятствуя тем самым информационной перегрузке головного мозга.
Сенситизация обусловлена активацией Н-метил-Д-аспартам (NMDA) рецепторов. На блокаде этих рецепторов основан обезболивающий эффект ряда лекарственных препаратов.
Клинически сенситизация проявляется снижением порога восприятия как болевой, так и любой другой, будь то температурной, тактильной, вибрационной чувствительности в той области, за которую ответственен сенситизированный задний рог.
Порог болевой чувствительности изменяется по двум направлениям:
Стимулы, которые ранее расценивались как безболезненные, воспринимаются как боль;
Самые незначительные болевые импульсы воспринимаются как интенсивная боль.
Исходя из выше сказанного, методами лечения хронических болевых синдромов являются:
Голова – предмет тёмный, но исследованию подлежит. Что за что отвечает в головном мозге?
Способность дышать и двигаться, чувствовать боль и любить, создавать гениальные творения и совершать зло, подчас не поддающееся объяснению. Благодаря чему всё это возможно? Где скрывается наше «я»?
Как устроен головной мозг человека, как соотносятся его строение и функции, и каковы их особенности?
Попробуем разобраться в некоторых из них.
Существует положение, что чем более проста некая функция, тем точнее место ее локализации в головном мозге. С другой стороны, наиболее сложные функции обеспечиваются слаженной работой всего мозга, в связи с чем понятие «коркового центра» (определённой области коры головного мозга) большей частью относительное и условное.
Внезапно залаяла собака во дворе? Ориентировочный рефлекс в ответ на резкий звук возможен благодаря среднему мозгу. Кроме того, через этот отдел проходят пути, обеспечивающие зрение, слух, способность к движению и бдительности, контроль температуры и ряд других, которыми занимаются другие отделы мозга.
КОРА БОЛЬШИХ ПОЛУШАРИЙ ИМЕЕТ СЛОЖНОЕ
СТРОЕНИЕ И СОДЕРЖИТ 12-18 МЛРД НЕРВНЫХ
КЛЕТОК И БОРОЗДАМИ ДЕЛИТСЯ НА НЕСКОЛЬКО ДОЛЕЙ
А теперь закройте глаза и коснитесь пальцами кончика носа. Получилось без особого труда, не так ли? Это при том, что в этом плавном действии было задействовано много разных мышц. За координацию, равновесие, нормальные движения спасибо мозжечку.
Сложнее, сложнее
Эмоции, такие эмоции. Без них наша жизнь была бы не такой счастливой (несчастной?). Внутренняя борьба, иногда заставляющая нас сделать то, о чем мы потом пожалеем. Знакомо? Благодарим лимбическую систему. Интересно что это такое? Чуть подробнее о ней (и ее частях).
Беспокоитесь, грустите? А может вам страшно? Это возможно благодаря миндалевидному телу (миндалине). Любопытный факт: с левой миндалиной бывает связано и чувство счастья, а вот у правой «настроение» плохое всегда.
Читайте материал по теме: Билл Гейтс и его синдром Аспергера
И наконец.
Итак, какова ее роль?
Читайте материал по теме: Что происходит с мозгом аутистов?
С лобной долей связана также наша способность к движению (благодаря моторной коре), чёткому и разборчивому письму, артикуляции.
Ассоциативные функции обеспечиваются теменной долей коры. Здесь располагаются области, отвечающие за осязание, чёткие, комбинированные целенаправленные движения, чтение, познавание предметов, явлений, их смысла и символического значения.
Бросается в глаза, что.
Наиболее сложные функции памяти и мышления не имеют чёткого расположения, в их реализации принимают участие различные области мозга.
Почему важно знать, как связаны функция и структура головного мозга?
Диагностика. Представьте: у человека сильно разболелась голова. Спустя несколько минут он уже не смог поднять правую руку, а его речь стала невнятной. У пациента ухудшилось зрение с одной стороны, тогда как офтальмолог патологию со стороны глаз не обнаружил. Или, например, человек перестал понимать обращённую к нему речь.
Читайте материал по теме: Как предотвратить инсульт?
Зная о том, какие отделы в головном мозге отвечают за ту или иную способность, можно предполагать место расположения патологического процесса.
Лечение и реабилитация. Предположим, что в результате повреждения участка головного мозга после инсульта у человека «выпала» какая-то функция. Значит ли это, что теперь она не вернётся? Нет, далеко не всегда.
Благодаря такому свойству мозга, как пластичность, возможно эту функцию восстановить. Говоря простыми словами, под пластичностью можно понимать способность других областей мозга брать на себя функцию повреждённой его части. Однако этим процессом нужно целенаправленно заниматься. Поэтому после инсульта больному бывает необходим курс нейрореабилитации, в процессе которого он заново учится говорить, ходить, обслуживать себя.
Нет. Приведённые выше описания взаимоотношений структуры и функции далеко не исчерпывающие: на деле всё гораздо сложнее и выходит далеко за рамки объёма небольшой статьи.
Молекулярная биология боли
Они знают, что такое боль.
Автор
Редакторы
Конкурс «био/мол/текст»-2019
Эта работа опубликована в номинации «Свободная тема» конкурса «био/мол/текст»-2019.
Генеральный спонсор конкурса и партнер номинации «Сколтех» — Центр наук о жизни Сколтеха.
Спонсор конкурса — компания «Диаэм»: крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
Спонсором приза зрительских симпатий выступила компания BioVitrum.
Какая бывает боль?
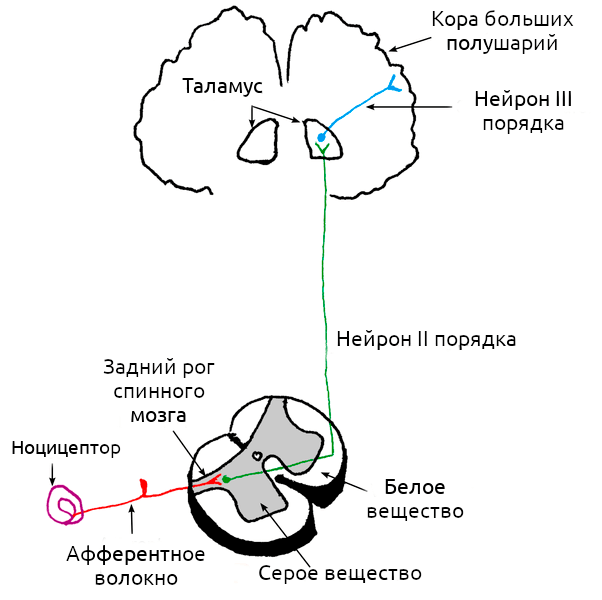
Ни для кого не секрет, что за ощущение боли отвечает нервная система. В общем виде работу этой системы можно представить так: рецепторы улавливают внешний сигнал и преобразуют его в нервный импульс (трансдукция), передают информацию по нерву (кондукция), а далее она обрабатывается в спинном мозге и «отсылается» в головной мозг (проекция) для генерации болезненных ощущений (восприятие) (рис. 1). Почти все помнят, что боль — это реакция на внешний раздражитель, но на самом деле это не всегда так: она может возникать и при поломке самой нервной системы.
Рисунок 1. Схема работы болевого импульса. В простейшем пути передачи сигнала участвуют три группы нейронов, чьи волокна обозначены на схеме разными цветами. За трансдукцию боли отвечает ноцицептор (обозначен на схеме фиолетовым), трансдукция происходит по нервным волокнам, обозначенным красным цветом, в спинном мозге происходит проекция боли на «зеленый» участок схемы, восприятие же боли начинается тогда, когда нейроны третьего порядка передадут нервный импульс от таламуса к коре больших полушарий.
Стоит отметить, что эволюционно боль появилась в качестве полезной адаптации, и на самом деле, до сих пор продолжает играть важную роль в нашей жизни. Задумайтесь, какой бы была жизнь без боли — мы не могли бы отдергивать руку, касаясь горячей поверхности, не замечали бы наносимых ран, а уж как осложнилась бы жизнь врачей, ставящих диагноз — сложно представить. Однако это не вся польза, которую приносит нам наша система восприятия боли. Рука об руку с ощущением боли идут ощущения давления, холода и тепла (то есть осязание) — и возможность организма в ответ на стимул из внешней среды изменить свои параметры. Существует ряд болезней (в основном генетически обусловленных), при которых восприятие боли нарушается. Их тяжесть варьирует в зависимости от того, какой именно рецептор или канал «поломан». Самые тяжелые формы (например, наследственная сенсорно-вегетативная невропатия IV типа) характеризуются полной потерей болевой чувствительности в конечностях и нарушением способности организма регулировать температуру тела. Но обо всем по порядку.
Классификация боли, предложенная Клиффордом Вульфом [1], включает в себя четыре типа: ноцицептивная, воспалительная, невропатическая и функциональная. Кроме того, стоит отметить и психогенную боль.
Поскольку мы решили остановиться на «нормальной» ноцицептивной боли, давайте разберемся поподробнее с каждым из этапов ее появления.
Эпизод I: Пойманная угроза
Чтобы определить любой сигнал, наш организм использует внушительный арсенал белков-рецепторов. Их задача заключается в том, что они реагируют на строго определенный внешний фактор и передают сигнал об этом связывании при помощи конформационных изменений [2], влекущих за собой и изменение биохимических свойств этого рецептора. Переданные от рецептора сигналы усиливаются каскадом белковых взаимодействий в клетке, могут передаваться с помощью нервной или эндокринной систем и, в конечном итоге, приводят к физиологическому ответу.
Нейроны, работающие в ноцицептивной системе, различаются по набору рецепторов. Среди этих нейронов выделяются четыре группы: несущие рецепторы температуры, химического воздействия, механического воздействия и полимодальные (с рецепторами всех раздражителей).
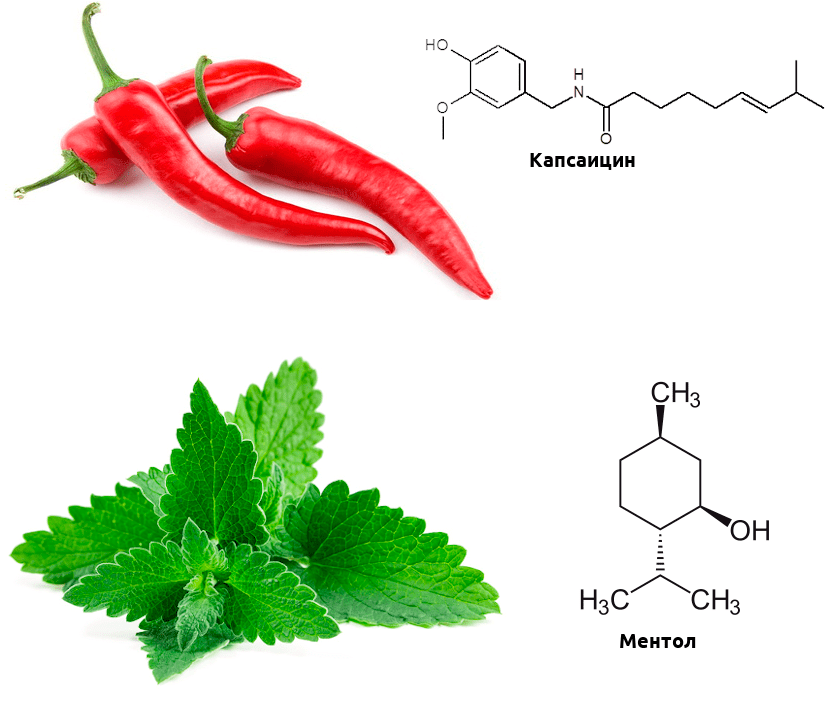
Одни из важнейших рецепторов, реагирующих на тепло, — белки группы TRP. Это ионные каналы, неспецифичные к катиону, — при открытии они пропускают в клетку натрий, магний и кальций, в результате чего в клетке возникает потенциал действия, необходимый для передачи нервного импульса. Этих доблестных воинов термочувствительности несколько: TRPV1–TRPV4 и TRPM8. Первые активируются при повышенной температуре, второй же реагирует на холод. Эти каналы обладают интересной особенностью — помимо температуры, они могут активироваться химическими стимулами.
Биохимические механизмы этой активации отличаются от температурной, но в мозге возникают в ответ на эти химические стимулы практически те же ощущения, что и на изменение температуры. А теперь вспомните, какие продукты питания вызывают ощущение обжигания, а какие — холода? Думаю, почти каждый читатель сталкивался с этими продуктами. Острота перца чили обусловлена тем, что содержащийся в нем капсаицин активирует рецептор TRPV1 (такие вещества называются агонистами) [3]. А ментол, содержащийся в мяте, — агонист TRPM8, и вызывает чувство прохлады (рис. 2) [4].
Рисунок 2. Связывание рецепторами TRP капсаицина и ментола приводит к активации «температурной» ноцицепции. Интересно, что при определенных условиях капсаицин может не только вызывать боль, но и ослаблять ее — он десенсибилизирует (то есть делает менее чувствительными к стимулам) другие каналы семейства TRP, кроме того, провоцирует выброс эндорфинов, а вкупе с другими лекарственными средствами может оказаться. перспективным обезболивающим.
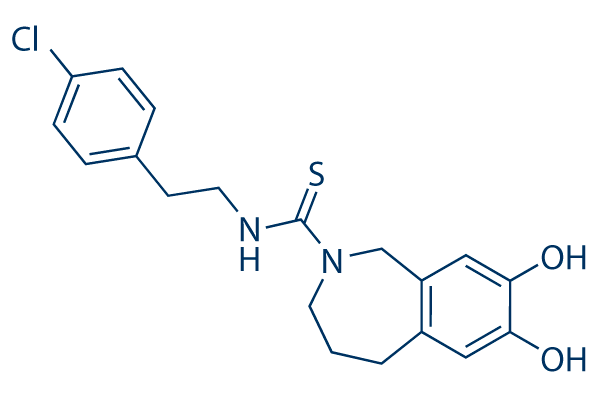
Но если можно с помощью небольших молекул заставить нас чувствовать эффект ноцицепции, то, может, с помощью других молекул можно этот рецептор заблокировать? Да! Разработка антагонистов TRPV1 [3], которые, блокируя рецептор, могут снижать болевые ощущения, например, от капсаицина, ведется с 1990-х годов, однако большинство препаратов пока не достигли рынка (рис. 3). Интересно, что эти препараты предлагается применять для лечения невропатической боли, то есть той, когда рецепторы активируются без внешней причины. Достигнут ли фармкомпании успеха — покажет время.
Рисунок 3. Один из первых разработанных антагонистов TPRV1 — капсазепин. Этот препарат находится сейчас на стадии клинических испытаний. Вообще, успех подобного рода лекарств может стать новой вехой в истории фармакологии анальгетиков — блокирование ноцицепторов вместо ослабления болевого импульса на более поздних стадиях.
Механоноцицепторы — куда более разнородная и многообразная группа рецепторов, чем терморецепторы. Среди них стоит отдельно выделить рецепторы, активируемые, помимо давления, сигнальным олигопептидом брадикинином. Его рецептор В-1 синтезируется в поврежденных клетках — например, при получении травмы. Связывая брадикинин, он активирует сигнальный каскад, приводящий к возникновению боли. Интересно, что в число прямых эффектов от связывания рецептора входит усиление воспаления — то есть поддержание стимула для дальнейшей активации болевых рецепторов: чем больше боли, тем больше боли. Поэтому частая активация В-1 (например, постоянным воспалением при аутоиммунных заболеваниях) может стать причиной развития хронической боли [5].
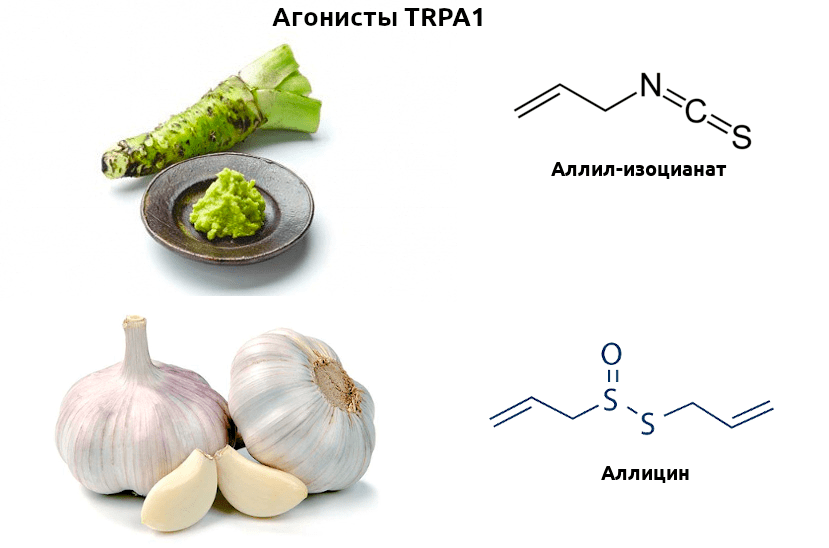
Рецепторы, воспринимающие различные химические раздражители (ирританты), тоже разнообразная, а местами малоизученная группа. Среди них особо примечателен член уже знакомого нам семейства TRP — TRPA1. Этот рецептор активируется совершенно разными молекулами, зачастую, вступая с ними в реакцию, что приводит к необратимости эффекта. В числе широко известных ирринантов, активирующих TRPA1, — аллилизоцианат, содержащийся в знаменитой японской приправе васаби, и аллицин, содержащийся в чесноке (рис. 4).
Рисунок 4. Вкус васаби сильно отличается от чесночного, однако за восприятие остроты этих приправ отвечает один рецептор — TRPA1. Серосодержащие летучие вещества этих растений способны активировать рецептор и дальнейшую ноцицептивную передачу. Эти агенты пригождаются ученым при изучении химических основ работы рецепторов.
Отдельно стоит упомянуть боль, возникающую при воспалении. Ключевое вещество, на которое реагируют ноцицепторы, — гистамин, который некоторые клетки нашей иммунной системы (например тучные) выбрасывают в кровь в ответ на стимулы к воспалению. Гистамин связывается со своими рецепторами (из семейства GPCR). Активация гистаминового рецептора 1 типа (H1) приводит к активации фосфолипазы С (PLC) и гидролизу фосфатидилинозитолбисфосфата (PIP2) с образованием инозитолтрифосфата (IP3), который затем запускает высвобождение Ca 2+ из эндоплазматической сети. Кальций, связавшись с кальмодулином, активирует протеинкиназу С, которая, при помощи дальнейшего фосфорилирования регуляторных киназ, подавляет экспрессию потенциал-зависимых калиевых каналов 7 типа (Kv1.7), что приводит к деполяризации мембраны и проведению болевого импульса [7]. Интересно, что гистаминовые рецепторы 3 типа, которые локализованы в ЦНС, могут ингибировать проведение определенных ноцицептивных импульсов [8].
Стоит отметить, что другие активные игроки воспалительного процесса — простагландины — действуют похоже: в результате связывания простагландина Е2 с рецептором PTGER2 активируется протеинкиназа А, которая, в свою очередь, увеличивает экспрессию уже знакомого нам TRPV1 [9].
Эпизод II: Атака нервных волокон | Кондукция
На примерах мы разобрались, как работают ноцицептивные рецепторы, но ведь они расположены «на переднем крае», близко к раздражителю, а приказ о болевых ощущениях отдается из мозга. Значит, необходимо донести сигнал до верховных инстанций. Для этого только что полученный потенциал действия рецептора активирует множество потенциал-управляемых ионных каналов. Натриевые и калиевые каналы необходимы для генерации потенциалов действия, которые передают ноцицепторные сигналы синапсам в дорсальном роге спинного мозга. Они — еще одна потенциальная терапевтическая мишень для новых групп анальгетиков. Кальциевые же каналы играют ключевую роль в высвобождении нейромедиаторов из центральных или периферических ноцицепторных синапсов, вызывая боль или воспаление соответственно.
В этом месте важно отметить, что нервные волокна, по которым ноцицепторный сигнал идет до спинного мозга, бывают трех типов — Aδ (а-дельта), Aβ (а-бета) и C. Эти волокна отличаются друг от друга по толщине, наличию или отсутствию «изолирующей» миелиновой оболочки и, как следствие, по скорости проведения нервного импульса и типу импульса, который по ним проводится.
Аδ-волокна проводят импульс быстро (10–30 м/с) и «специализируются» на сигналах о сильной механической боли и изменении температуры.
Aβ-волокна работают еще быстрее (30–100 м/с) и сильно миелинизированы. Механорецепторы, расположенные в этих волокнах, крайне чувствительны, поэтому функция этих волокон — проведение сигналов о слабых раздражителях. Избыточная активация волокон Aβ вызывает аллодинию — боль, возникающую от причин, обычно ее не вызывающих, — например, от сидения на стуле.
Волокна типа C проводят нервный импульс медленно (0,5–2 м/с); в основном это сигналы от высокочувствительных механорецепторов и хеморецепторов.
Волокна C и Aδ работают синергично, обеспечивая основную массу болевых ощущений.
Эпизод III: Месть эндорфинов
Сигнал о боли достиг нейронов задних рогов спинного мозга, и уже очень скоро будет жарко. Хотя постойте, может, можно что-нибудь сделать? Может, сигнал несет организму чрезмерные страдания, превышающие пользу? А может, наоборот, сигнал недостаточен для осознания всей беды? В спинном мозге происходит модуляция ноцицептивного сигнала. Это поле для нейрохимической битвы двух сил — тормозящей и усиливающей.
По своей природе опиоидные рецепторы тоже являются GPCR, однако — ингибиторными. Будучи активированными, они подавляют работу аденилатциклазы, снижают уровень внутриклеточного цАМФ и, через киназных посредников активируют работу калиевых каналов, которая приводит к реполяризации клеточной мембраны. В конечном итоге эти меры замедляют проведение нервного импульса.
Кроме описанной системы, в ослаблении боли принимают участие всем известные тормозные нейромедиаторы — гамма-аминомаслянная кислота (ГАМК) [11] и глицин [12]; а опосредованно — многие другие сигнальные молекулы.
Помимо «голубей», тормозящих проведение импульса, есть в спинном мозге и «ястребы», его усиливающие. Самый известный из них — глутамат [13]. В случае проведения ноцицептивного импульса, работа глутамата осуществляется через рецепторы NMDA и AMPA.
Глутамат действует хитро: связываясь с рецепторами АMPA, он вызывает в нейроне активацию уже знакомой нам протеинкиназы С, которая, в свою очередь, приводит к возрастанию уровня внутриклеточного кальция и поляризации мембраны. Помимо того, что это ускоряет проведение болевого импульса, это влияет на NMDA-рецепторы. В норме потенциал-зависимый канал закрыт магниевой «пробкой» и не открывается даже при связанном глутамате. Когда мембрана деполяризируется, магниевая пробка вылетает, и NMDA-рецептор запускает внутрь клетки катионы натрия и кальция, а наружу — калия, что способствует дальнейшей деполяризации мембраны. Самый известный антагонист NDMA-рецепторов — кетамин. Он нашел обширное применение в качестве операционного анестетика, но в последние годы из-за многочисленных нежелательных эффектов (в том числе наркотических), его применяют все реже. В ветеринарной же медицине кетамин, напротив, один из самых широко применяемых анестетиков.
То, в каком виде сигнал дойдет до головного мозга, определяется балансом между противоборствующими сторонами и силой изначального сигнала.
Часть IV: Новая проекция
В сером веществе спинного мозга различают 10 слоев (пластин Рекседа), каждый из которых отличается от других функционалом входящих в его состав нейронов, и, как следствие, — выполняемыми функциями. Чтобы нервный импульс попал на кору больших полушарий, сначала он должен пройти по восходящим путям этих пластин.
Синапс волокон Aδ и C со вторичными афферентными нейронами находится в дорсальном роге спинного мозга. Волокна Aδ и C передают информацию ноцицептивно-специфическим нейронам в I и II пластинах. Кроме того, импульс проецируется и на нейроны других пластин. Это нужно для того, чтобы впоследствии задействовать вторичные системы реакции мозга на боль (благодаря этому боль запоминается).
После того, как импульс проходит модуляцию в задних рогах, он передается нейронам восходящих трактов спинного мозга, каждый из которых имеет определенную функцию в распознавании боли.
Наиболее важны среди них спиноталамический тракт, участвующий в узнавании боли, спинопарабрахиальный тракт, участвующий в вегетативной и мотивационной регуляции реакции на боль, и спиномезенцефалический тракт, участвующий в активации нисходящих анальгетических путей, о действии которых мы говорили раньше.
Часть V: Головной мозг наносит ответный удар
Обработка информации о боли в головном мозге — самая разнообразная и индивидуальная для каждого человека часть работы ноцицепторной системы.
Сначала таламус и парабрахиальное ядро получают информацию от проекционных нейронов в различных пластинах, а затем передают эту сенсорную информацию в корковые и миндалевидные области, где информация расшифровывается как «болезненный стимул».
Стоит отметить, что у боли есть два разных компонента, за восприятие которых отвечают разные области мозга. Сенсорно-дискриминационные аспекты включают силу боли и ее локализацию, в то время как аффективно-эмоциональный компонент боли включает неприятный характер восприятия.
Для того чтобы мозг правильно локализовал источник боли, нервный импульс затем обрабатывается соматосенсорной корой.
Аффективно-мотивационный аспект боли опосредуется медиальным болевым путем, включающим внутриламинарные ядра таламуса, которые проецируются на соматосенсорные структуры коры и лимбической системы. Пластина V же передает ноцицептивные сообщения парабрахиальному внутреннему латеральному ядру. Нервные волокна этого ядра связаны с областями коры, отвечающими за когнитивные функции (например, поведенческую реакцию на боль) и агрессивное поведение [16].
Помимо «осознания боли» ответом часто является реакция «бей или беги», связанная с активацией норадреналинергических нейронов в голубом пятне. Кроме того, после «обработки» болевого сигнала соматосенсорной корой, информация о болевом сигнале передается в гиппокамп — чтобы затем отправиться в долговременную память.
На данный момент мы не можем с точностью сказать, какие молекулярные процессы, происходящие в мозге, отвечают за «субъективное восприятие» боли, поэтому вмешиваться с помощью лекарств на этом уровне восприятия боли никто не решается — слишком опасно.
Часть VI: Возвращение к наболевшему
С помощью одних и вопреки другим нейробиохимическим механизмам, болевой импульс дошел до мозга. На некоторое время организм ждут ощущения от неприятных до ужасающих. Сейчас кажется, что человечество овладело огромным количеством фармакологических методов для остановки боли — однако это лишь иллюзия, и как только противовоспалительные средства — ингибиторы циклооксигеназы — перестают снимать боль, врачам приходится применять «тяжелую артиллерию» опиоидных анальгетиков.
Как мы уже выяснили, сейчас выявлено очень много рецепторов, которые вовлечены в процесс передачи боли, но еще большее количество факторов пока ускользает от всевидящего взгляда ученых. Другой печальный факт заключается в том, что у многих из известных нам болевых рецепторов есть и другие физиологические функции, блокировка которых приведет к значительным побочным эффектам. Разработка антагонистов TRP, а также «опиоидов нового поколения», не вызывающих зависимость, может оказаться настоящим прорывом — но может и повлечь новые невзгоды. Сегодня нам ясно одно — в борьбе за повышение качества жизни боль рано или поздно должна быть взята под контроль, а для того чтобы оседлать этого страшного зверя, его нужно узнать.