кислородное голодание мозга у новорожденных последствия
Гипоксия и асфиксия у новорожденных
Одной из самых сложных и травмирующих ситуаций в жизни ребенка являются роды, даже при самом физиологическом их течении. Этот процесс требует значимой перестройки, как со стороны организма матери, так и со стороны младенца.
Если в процессе внутриутробной жизни, во время родов или в ранний период после рождения ребенок испытывает кислородное голодание – такое состояние называется гипоксией. Гипоксические повреждения возникают вследствие кислородного голодания тканей.
В зависимости от длительности течения гипоксия может быть хронической – от нескольких суток до нескольких месяцев (характерно для внутриутробной гипоксии плода) и острой – от нескольких минут до нескольких часов, возникающей при быстрых нарушениях поступления кислорода в организм (чаще при интранатальной гипоксии).
Кислородную недостаточность у родившегося ребенка называют асфиксией.
Причиной асфиксии могут быть факторы со стороны ребенка, матери, а также маточно-плацентарные. Материнские причины – это её состояние здоровья, возраст, другие социально-демографические аспекты. Имеет значение степень и динамика наблюдения за беременной женщиной, а также оценка маточно-плацентарного кровотока – фактора, помогающего минимизировать неблагоприятный фон развития острой ситуации.
Нарушения и последствия вызываемые гипоксией (асфиксией)
В зависимости от тяжести и длительности воздействия кислородная недостаточность может оказать как минимальное влияние, так и исказить всё последующее развитие ребенка. Важно, что сразу после воздействия гипоксии на мозг объём поражения может быть одним, а впоследствии может увеличиваться. Поэтому в первые дни жизни ребенка, перенесшего гипоксию или асфиксию, не всегда можно надежно спрогнозировать исход.
Доношенный ребенок биологически и генетически запрограммирован на успех без тяжелой структурной патологии, ему легче справится с острой ситуацией, возникшей в родах. У недоношенного ребенка асфиксия накладывается на структурно незрелые органы и ткани. Поэтому, степень зрелости ребенка определяет патологические изменения, которые проявляются с течением жизни.
У детей с тяжелой асфиксией речь идет о борьбе за выживаемость, а у детей с перенесенной гипоксией речь идет об улучшении качества жизни и социальной адаптации.
Как уменьшить последствия гипоксии для ребенка
Оценка интеллектуального, речевого, моторного, социально-эмоционального развития ребенка, его адаптивное поведение должно оцениваться врачами различных специальностей: неврологами, педиатрами, остеопатами, логопедами, психологами и т.д.
Врач-остеопат и неонатолог оценивают функцию различных систем организма как целостной системы, улучшая кровоснабжение, движение спинномозговой жидкости, иннервацию, подвижность тканей.
Остеопаты создают благоприятные условия для реорганизации поврежденных структур нервной системы, так как существует прямая взаимосвязь двигательной активности, языка и интеллектуальных способностей. Особенно важно систематическое наблюдение у врача-остеопата за ребенком при формировании новых навыков в процессе его роста.
Поэтому, чем раньше начать реабилитацию маленьких пациентов, тем выше шанс уменьшить последствия гипоксии.
Гипоксия плода: симптомы, лечение и профилактика
Гипоксия, наряду с другими патологиями внутриутробного развития представляет собой реальную опасность для здоровья и жизни еще не рожденного ребенка. В этой статье мы расскажем о разных видах гипоксии, её причинах, последствиях, а также о профилактике и терапии этой патологии.
Эта патология представляет собой полиорганный синдром, возникающий из-за того, что кислород не поступает в нужном объёме к органам и тканям плода. Последствия достаточно серьезные – от нарушений функций ЦНС до самого мрачного исхода. При выявлении острой гипоксии плода требуется немедленная медицинская помощь – чем скорее она будет оказана, тем меньше риск развития осложнений.
Степени гипоксии: острая и хроническая
Наше тело не может жить без кислорода, поэтому даже короткое кислородное голодание приводит к серьезным последствиям. Различают два типа гипоксии – острая и хроническая.
В чем разница между ними? Простой пример: если в дыхательные пути перекрыл кусочек пищи, это вызывает острую гипоксию. А если вы месяцами живете в душном, плохо проветриваемом помещении, это вызывает хроническое кислородное голодание.
Хроническая гипоксия в результате постоянной духоты часто является причиной недомогания у взрослых – она приводит к снижению иммунитета, ухудшению качества сна, к частой головной боли, постоянной усталости и разбитости.
Важно! При беременности продолжительное нахождение в душном помещении опасно именно из-за риска развития внутриутробной гипоксии плода. Поэтому врачи рекомендуют как можно чаще быть на свежем воздухе, так как предполагают, что в квартире все окна закрыты и свежего воздуха недостаточно.
Плод на 100% зависит от среды, в которой находится. Поэтому будущим мамам необходимо избегать духоты, больших скоплений людей и регулярно проветривать квартиру, где они проводят много времени. Существует миф, что помещение необходимо проветривать только по 15 минут с утра и вечером. Проветривание должно быть постоянное, но это не всегда возможно из-за окружающей среды – грязи, шума, сквозняков, аллергии.
Острая гипоксия плода при беременности – это ночной кошмар любого врача акушера. Она может развиться из-за патологий внутриутробного развития (например, отслаивания плаценты), или в процессе родов – из-за аномалий родового акта.
Последствия: чем опасен этот внутриутробный синдром?
До того момента, как ребенок появится на свет, у него отсутствует самостоятельное дыхание. Он дышит жидкостью с растворенным в ней кислородом, который поступил в неё через плаценту из крови матери. Проще говоря, ребенок дышит тем воздухом, которым дышит его мама, и при проблемах доставки О2 на любом из этапов создаётся угроза гипоксии плода.
При возникновении дефицита кислорода организм ребенка начинает перераспределять его так, чтобы сначала О2 поступал в жизненно важные органы (мозг, сердце и надпочечники), а уже потом шёл в кожные покровы, почки, ЖКТ и лёгкие. Из-за этого первые нарушения сказываются на развитии тех органов и систем, которые при гипоксии получали кислород по «остаточному принципу».
Проблемы при хронической гипоксии:
Какие могут быть последствия для ребенка в будущем при острой гипоксии? В этом случае в первую очередь страдает центральная нервная система. Острый дефицит кислорода у плода может вызвать следующие нарушения:
Основные причины гипоксии
Есть четыре основных причины возникновения дефицита кислорода у плода – это патологии при беременности (например, конфликт резус-факторов), болезни матери, её вредные привычки и вредные воздействия среды.
Патологии при беременности. Гипоксию могут вызывать перенашивание, обвитие пуповиной, резус-конфликт между кровью мамы и ребенка, нарушения в развитии пуповины и плаценты, а также патологии самого плода:
Болезни мамы. Спектр патологий очень широк. Одними наиболее частных причин гипоксии в данном случае является железодефицитная анемия.
К дефициту кислорода у плода также может привести:
Отдельно стоит упомянуть и о последствиях ИППП (герпес, хламидиоз, гонорея, микоплазмоз, бактериальный вагиноз, кандидоз и трихомониаз), недостаточном питании, истощении и сильных токсикозах у мамы.
Употребление алкоголя и курение. Почему последствием вредных привычек матери зачастую становится гипоксия плода? Тут всё дело в том влиянии, которое оказывают перечисленные вещества на внутреннюю поверхность альвеол лёгких.
На альвеолах есть особая смазка, которая обеспечивает быструю доставку кислорода в кровь. Пары спирта разжижают эту смазку, в результате чего она хуже выполняет свою функцию. Это лишь одно из многих других вредных последствий употребления алкоголя при беременности.
Курение также провоцирует развитие гипоксии плода: смолы в составе табачного дыма «закупоривают» альвеолы, из-за них смазка не производится в нужном количестве. Курение способствует хронической гипоксии – как самой матери, так и еще нерожденного ребенка.
Факторы внешней среды. Проживание в экологически неблагополучном районе, работа на вредном производстве, при наличии в воздухе токсичных веществ также может стать причиной гипоксии плода. Сходный эффект вызывает постоянное пребывание в помещениях с плохой вентиляцией, когда в воздухе превышено содержание углекислого газа и слишком мало кислорода.
Как выявить гипоксию: симптомы и диагностика
Современный уровень медицины позволяет выявить наличие гипоксии «по горячим следам», на самой ранней её стадии. Для этого существует ряд диагностических методов:
На что обратить внимание? Очень сильные, резкие толчки ребенка, которые вызывают у мамы боль – тревожный признак. Они могут быть следствием развития гипоксии: это рефлекторные движения, когда ребенок испытывает недостаток кислорода и хочет усилить поступающий приток крови. Следующий симптом – ослабление и полное исчезновение толчков.
Важно! Норма активности ребенка – за 12 часов не менее десяти движений.
С какого момента нужно контролировать активность плода? Врачи рекомендуют следить за свои ощущениями, частотой и силой толчков, начиная с 28 недели беременности. Однако риск развития гипоксии существует с первых недель, когда отследить активность плода невозможно.
Если есть факторы риска, то акушеры гинекологи рекомендуют комплекс мер по профилактике дефицита кислорода. Помимо этого, маме необходимо своевременно и полноценно питаться, не допускать недосыпания и переутомления, чаще бывать на открытом воздухе, обеспечить регулярное проветривание в помещении.
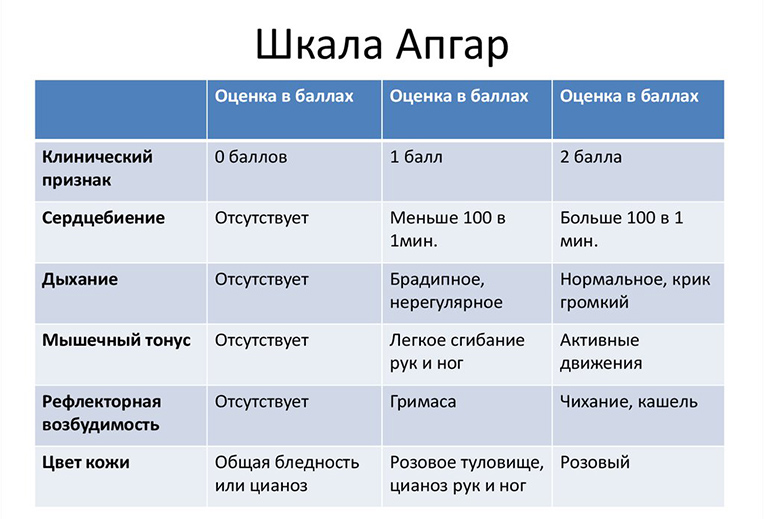
Оценка состояния малыша по шкале Апгар. При рождении акушеры оценивают состояние ребенка в баллах по шкале Апгар (по имени автора этой методики, Вирджинии Апгар). По этому методу анализируется пять критериев – дыхание, цвет кожи, тонус мышц, и частота сердцебиения. Оценка состояния ребенка проводится дважды – сразу после прохождения родовых путей, и спустя пять минут после этого.
Низкие баллы по этой шкале не всегда ставятся из-за гипоксии, однако в большинстве случаев именно дефицит кислорода является причиной сложного состояния новорожденного.
Лечение и профилактика
Лечение в данном случае подразумевает нормализацию кровотока, стабильное снабжение крови кислородом. Врачи составляют план лечения, основываясь на результатах осмотра и проведенных исследований. В отдельных случаях из-за угрозы жизни плода проводится вызов родов с помощью медикаментозных средств.
Гипоксия – это серьезная патология, поэтому назначать лечение имеет право только врач. Какие-либо готовых, универсальных схем лечения не существует. Есть только общие рекомендации для беременных – соблюдение покоя, постельный режим, сон на боку.
Профилактика. От женщины требуется в первую очередь ответственность при подготовке к беременности – предварительное лечение репродуктивных органов, соблюдение правил здорового питания, полный отказ от вредных привычек, физическая активность.
Частые прогулки на свежем воздухе – важная деталь профилактики. Также необходимо побеспокоиться о том, чтобы в доме исправно работала вентиляция, был обеспечен эффективный воздухообмен. Практичным решением будет установка компактной приточной вентиляции с комплектом фильтров – так можно быть уверенным, что в доме всегда будет свежий, чистый воздух.
Контроль состояния. После зачатия необходим регулярный медицинский контроль состояния плода. Отдельное внимание нужно уделить профилактике анемии, так как она является одной из распространенных причин гипоксии. Если была диагностирована гипоксия, необходим правильных выбор метода родов, а также мер по профилактике родовых травм.
Проветриватель OXY как средство профилактики гипоксии плода
Постоянная духота – одна из причин хронической гипоксии. Проблемы с вентиляцией обычно имеют место из-за плохо работающей вытяжки и установки пластиковых окон, которые «герметизируют» помещение. В этом случае «запустить» нормальный воздухообмен поможет приточная вентиляция.
Примером такой вентиляции является проветриватель OXY – компактное устройство, оснащенное вентилятором и комплектом фильтров. Для его установки в наружной стене бурится канал, на который монтируется проветриватель.
Проветриватель OXY – эффективное средство профилактики гипоксии плода. Сразу после установки он обеспечивает круглосуточный приток свежего воздуха при закрытых окнах. С ним будущую маму не будет беспокоить уличный шум, грязь и сквозняки. Благодаря оптимальному содержанию кислорода в атмосфере комнаты, вам будет обеспечен полноценный, здоровый сон и отдых, хорошее самочувствие и настроение.
Гипоксия плода
Гипоксия плода — синдром, вызванный нехваткой кислорода или нарушениями функции поглощения кислорода тканями. Это не самостоятельное заболевание, а симптом, который свидетельствует о врожденной или приобретенной патологии либо осложненном течении беременности или родов. Кислородное голодание на ранних сроках беременности способно замедлить развитие ребенка и привести к отклонениям, а на поздних чревато поражением нервной системы, отеком мозга, почечной недостаточностью и другими серьезными патологиями.
Внутриутробная гипоксия плода выявляется, по разным данным, в 4-10,5 % случаев беременности и родов в нашей стране.
Почему может развиться гипоксия плода при беременности
Причины гипоксии плода во время беременности принято делить на три группы.
Заболевания сердечно-сосудистой, дыхательной, эндокринной систем (ишемическая болезнь, врожденные пороки сердца, стеноз и др.)
Интоксикация (вызванная алкоголем, наркотиками, неблагополучной экологической ситуацией)
Массивная потеря крови
Синдром сдавливания нижней полой вены
Аномальное строение матки
Инфекционные заболевания, переданные матерью
Преждевременная отслойка плаценты
Многоводие или маловодие
Гипоксия у новорожденного может развиться из-за осложнений во время родов: это происходит, если роды слишком быстрые или слишком долгие, пуповина выпадает или пережимается, плод застревает в родовых путях, при тазовом предлежании. Опасность также представляют обезболивающие препараты. Тяжелой формой гипоксии является асфиксия — полное прекращение поступления кислорода ребенку.
Классификация гипоксии плода
Выделяют острую и хроническую гипоксию плода. Хроническая форма наблюдается в течение длительного времени и приводит к патологиям развития плода. Наиболее частые причины — заболевания нервной, сердечно-сосудистой, эндокринной систем беременной женщины, перенашивание, многоплодная беременность, интоксикация, инфекционные заболевания.
Острая гипоксия чаще всего возникает при родоразрешении. Она может быть вызвана скоротечными или длительными родами, преждевременным отходом вод, отслойкой плаценты, разрывом матки и другими факторами. Острая гипоксия требует немедленных действий. Если ее наблюдают на позднем сроке и родовая деятельность еще не началась, то врачи вызывают роды или проводят кесарево сечение.
Признаки гипоксии плода при беременности
Понять, что у плода признаки гипоксии, сможет гинеколог во время обследования. Главным проявлением на начальной стадии станет учащенное сердцебиение и повышенная дыхательная активность. В околоплодных водах появляется меконий.
Если у ребенка тяжелая степень гипоксии, то сердцебиение, напротив, будет замедленным. Значительное кислородное голодание приводит к внутриклеточному и тканевому отеку в результате того, что кровь сгущается, а плазма выходит из сосудистого русла. Происходит нарушение тканевого дыхания, развитие эмбриона замедляется, развивается ацидоз. Нарушения кровообращения вызывают тахикардию, сменяющуюся брадикардией. Из-за повышенной ломкости сосудистых стенок возможны кровоизлияния.
Беременная женщина может сама выявить признаки гипоксии плода во втором и третьем триместре по изменению двигательной активности: ребенок ведет себя беспокойно, шевелится слишком часто и сильно, а при прогрессирующем дефиците кислорода, напротив, практически перестает двигаться. При появлении таких симптомов нужно немедленно обратиться к врачу для диагностики.
При подозрениях на хроническую гипоксию плода врачи проводят следующие обследования:
Гипоксия плода при родах
Гипоксия новорожденного при родах может быть вызвана как врожденными патологиями и неблагоприятным течением беременности, так и проблемами непосредственно при родовом процессе. Главную опасность представляет кислородное голодание мозга, которое приводит к его дисфункции и может даже стать причиной гибели младенца.
Оценку состояния ребенка проводят в первую же минуту после его рождения, используя шкалу Апгар. Оцениваются следующие показатели:
За каждый пункт дается от 0 до 2 баллов, в результате максимальная оценка — 10. Если начислено 6-7 баллов, значит, наблюдается легкая гипоксия, если 4-5 баллов — средняя, 0-3 — тяжелая.
Обследование повторяют спустя 5 минут. У новорожденных с легкой гипоксией, которая не вызвана серьезными патологиями, к этому времени показатели приходят в норму.
Последствия гипоксии у новорожденного
Легкая степень, как правило, не имеет серьезных последствий. Тяжелая гипоксия может привести к поражению центральной нервной системы, отеку мозга, судорогам, арефлексии. Поражение дыхательной системы приводит к пневмопатии и легочной гипертензии. Проблемами со стороны сердечно-сосудистой системы могут стать пороки сердца и сосудов.
Понять, что новорожденный страдает от гипоксии, можно по частым срыгиваниям, рвоте, энтероколиту. Последствиями тяжелой перинатальной гипоксии становятся ДВС-синдром и вторичный иммунодефицит.
Лечение и профилактика внутриутробной гипоксии
Наиболее частой причиной внутриутробной гипоксии являются плацентарная недостаточность, пороки развития плода, компрессия пуповины и гипоксия матери. Помочь плоду при гипоксии внутриутробно очень сложно — до родов можно лишь контролировать состояние и своевременно проводить родоразрешение.
Одна из основных рекомендаций по профилактике внутриутробной гипоксии для будущих мамочек — проводить как можно больше времени на свежем воздухе. Врачи рекомендуют ежевечерние прогулки, причем желательно не в городе, где воздух загазованный и содержание в нем кислорода сниженное, а на природе. Альтернатива или дополнительный способ справиться с гипоксией — использование кислородного баллончика. Всего нескольких вдохов достаточно, чтобы повысить содержание кислорода в крови матери и ребенка. Баллончики компактные и легкие, их можно носить с собой на работу или хранить в автомобиле. Дополнительный плюс в том, что процедуры оксигенотерапии укрепляют иммунитет и помогают справиться с токсикозов, избавляя от тошноты, головокружения, слабости.
Компания PRANA предлагает оптом приобрести кислородные баллончики разного объема с доставкой по России. Как производитель, мы установили минимальные цены на кислородосодержащую продукцию и гарантируем качество баллонов.
Кислородное голодание мозга у новорожденных последствия
Современная классификация перинатальных поражений ЦНС основана на причинах и механизмах, приводящих к нарушениям в работе ЦНС у ребенка. Согласно этой классификации, выделяют четыре группы перинатальных поражений ЦНС:
I – гипоксические поражения ЦНС, при которых основным повреждающим фактором является недостаточность кислорода,
II – травматические поражения, в этом случае ведущим повреждающим фактором является механическое повреждение тканей центральной нервной системы (головного и спинного мозга) в родах и в первые минуты и часы жизни ребенка,
III – дисметаболические и токсикометаболические, при этом основным повреждающим фактором являются нарушения обмена веществ в организме ребенка во внутриутробном периоде,
IV – поражение ЦНС при инфекционных заболеваниях перинатального периода: основное повреждающее воздействие оказывает инфекционный агент (как правило, вирус).
Здесь нужно заметить, что часто врачи имеют дело с сочетанием нескольких факторов, поэтому данное разделение в известной степени условно.
Расскажем поподробнее о каждой из вышеуказанных групп.
I группа
Прежде всего, нужно сказать, что гипоксические поражения ЦНС встречаются наиболее часто. Причинами хронической внутриутробной гипоксии плода являются:
Причинами острой гипоксии (т.е. возникающей во время родов) являются:
Длительность и выраженность гипоксии, и, соответственно, степень поражения ЦНС определяются степенью токсикоза, обострением у матери во время беременности сопутствующих заболеваний, особенно сердечно-сосудистой системы. ЦНС плода наиболее чувствительна именно к недостаточности кислорода. При хронической внутриутробной гипоксии запускается целый ряд патологических изменений (замедление роста капилляров головного мозга, увеличение их проницаемости), которые способствуют развитию тяжелых расстройств дыхания и кровобращения в родах (это состояние называется асфиксией). Таким образом, асфиксия новорожденного при рождении в большинстве случаев является следствием гипоксии плода.
II группа
Травматический фактор играет основную роль в повреждениях спинного мозга. Как правило, здесь имеют место травмирующие плод акушерские пособия (ручные манипуляции, осуществляемые акушеркой с целью облегчения выведения головки и плечиков плода) при большой массе плода, суженном тазе, неправильном вставлении головы, тазовом предлежании, неоправданное применение приемов защиты промежности (приемы защиты промежности направлены на сдерживание быстрого продвижения головы плода по родовым путям; с одной стороны, это предохраняет промежность от чрезмерного растяжения, с другой – увеличивается время пребывания плода в родовых путях и, что, при соответствующих условиях, усугубляет гипоксию), чрезмерные повороты головы при ее выведении, тяга за голову при выведении плечевого пояса и пр.
Порой такие травмы возникают даже при проведении кесарева сечения с так называемым “косметическим” разрезом, как правило, недостаточным для щадящего выведения головы ребенка.
Кроме того, медицинские манипуляции в первые 48 часов (например, интенсивная искусственная вентиляция легких), особенно с маловесными недоношенными также могут приводить к развитию перинатальных поражений ЦНС.
III группа
К группе нарушений обмена веществ относятся такие метаболические нарушения, как алкогольный синдром плода, никотиновый синдром, наркотический абстинентный (то есть нарушения, развивающиеся вследствие отмены наркотиков) синдром, а также состояния, обусловленные действием на ЦНС вирусных и бактериальных токсинов или введенных плоду или ребенку лекарственных препаратов.
IV группа
В последние годы фактор внутриутробного инфицирования приобретает все большее значение, что объясняется более совершенными методами диагностики инфекций. В конечном итоге, механизм повреждения ЦНС во многом определяется видом возбудителя и тяжестью заболевания.
Как проявляются перинатальные поражения ЦНС?
Проявления перинатальных поражений ЦНС варьируют в зависимости от тяжести болезни.
Так, при легкой форме вначале выявляют умеренное повышение или снижение мышечного тонуса и рефлексов, симптомы нерезкого угнетения обычно через 5-7 дней сменяются возбуждением с тремором (дрожанием) рук, подбородка, двигательным беспокойством.
При средней тяжести вначале чаще отмечается угнетение (более 7 дней) в виде мышечной гипотонии, ослаблении рефлексов. Иногда отмечают судороги, нарушения чувствительности. Часто наблюдаются вегетативно-висцеральные нарушения, проявляющиеся дискинезиями желудочно-кишечного тракта в виде неустойчивого стула, срыгиваний, метеоризма, нарушением регуляции деятельности сердечно-сосудистой и дыхательной систем (увеличенной или уменьшенной частотой сердечных сокращений, приглушенностью сердечных тонов, нарушением ритма дыхания и т.д.).
При тяжелой форме преобладают выраженное и длительное угнетение ЦНС, судороги, нарушения со стороны дыхательной, сердечно-сосудистой и пищеварительной систем.
Конечно, еще в родильном доме врач-неонатолог при осмотре новорожденного должен выявить перинатальные поражения ЦНС и назначить соответствующее лечение.
*Если у Вас, уважаемые родители, появились хоть малейшие подозрения, непременно проконсультируйтесь у невролога – ведь чем раньше начато лечение или проведена его коррекция, тем больше вероятность полного восстановления нарушенных функций.
Еще раз подчеркнем, что диагноз ребенку поставит врач. В диагнозе будет отражено наличие перинатального поражения ЦНС, по возможности – группа факторов, вызвавших его развитие, и названия синдромов, к которым относятся клинические проявления поражения ЦНС, выявленные у ребенка. Например: Перинатальное поражение ЦНС гипоксического генеза: синдром мышечной дистонии, синдром вегето-висцеральных нарушений. Это значит, что основной причиной развившегося у малыша поражения центральной нервной системы являлась кислородная недостаточность (гипоксия) во время беременности, что при осмотре у ребенка выявлены неравномерный тонус мышц в руках и/или в ногах (дистония), кожа ребенка имеет неравномерную окраску вследствие несовершенства регуляции тонуса сосудов (вегето-) и у него отмечается дискинезия желудочно-кишечного тракта (задержка стула, или, наоборот, усиленная моторика кишечника, метеоризм, упорные срыгивания), нарушения ритма сердца и дыхания (висцеральные нарушения).
Фазы развития патологического процесса
Выделяют четыре фазы развития патологического процесса при поражениях нервной системы у детей в течение первого года жизни.
Первая фаза — острый период болезни, продолжительностью до 1 месяца жизни, непосредственно связанный с гипоксией и нарушением кровообращения, клинически может проявляться в виде синдрома угнетения или синдрома возбуждения ЦНС.
Вторая фаза патологического процесса распространяется на 2—3-й месяцы жизни, происходит уменьшение выраженности неврологических расстройств: улучшается общее состояние, повышается двигательная активность, происходит нормализация мышечного тонуса, рефлексов. Улучшаются электроэнцефалографические показатели. Это объясняется тем, что пострадавший мозг не утрачивает способности к восстановлению, но продолжительность второй фазы невелика и вскоре (к 3-му месяцу жизни) может наступить нарастание спастических явлений. Фаза “неоправданных надежд на полное выздоровление” завершается (она может быть названа фазой ложной нормализации).
Третья фаза — фаза спастических явлений (3—6-й месяц жизни) характеризуется преобладанием мышечной гипертонии (т.е. повышением мышечного тонуса). Ребенок запрокидывает голову, сгибает в локтях руки и приводит их к груди, ноги перекрещивает и при опоре ставит на носки, выражен тремор, нередки судорожные состояния и др. Смена клинических проявлений болезни может быть обусловлена тем, что в этом периоде идет процесс дегенерации (увеличивается число дистрофически измененных нейронов). В то же время у многих детей с гипоксическим поражением нервной системы наметившийся прогресс во второй фазе болезни закрепляется, что обнаруживается в виде снижения неврологических расстройств.
Четвертая фаза (7—9 мес. жизни) характеризуется разделением детей с перинатальными поражениями нервной системы на две группы: детей с явными психоневрологическими расстройствами вплоть до тяжелых форм детского церебрального паралича (20%) и детей с нормализацией ранее наблюдавшихся изменений со стороны нервной системы (80%). Эта фаза условно может быть названа фазой завершения болезни.
Основные этапы восстановительного лечения и диспансерного наблюдения детей с перенесенной перинатальной гипоксией
Выделяют три основных этапа:
Методы и средства восстановительного лечения
Первый этап
У многих детей, несмотря на клиническое улучшение или выздоровление, отмечаются резидуальные (остаточные) явления, сниженные функциональные резервы. Поэтому для их ликвидации важен второй этап восстановительного лечения.
Это этап проводится в отделении (центре) восстановительного лечения и способствует нормализации функций нервной системы, обменных процессов, иммунологической реактивности. В составлении индивидуальной программы восстановительного лечения принимают участие многие специалисты: педиатр, невролог, врач функциональной диагностики, физиотерапевт, специалист по лечебной физкультуре, психолог, другие специалисты (ортопед, кардиолог, окулист, сурдолог).
Существенное значение в уточнении степени нарушений функции ЦНС, зрения, слуха имеют специальные методы: реоэнцефало-, электроэнцефалография, эхоэнцефалография, аудиометрия, исследование полей зрения, глазного дна, рентгенография черепа. Назначается рациональное питание, лечебная физическая культура и массаж, бальнео-, теплолечение, психолого-педагогическая коррекция и др.
Массаж и лечебная физическая культура (ЛФК)
При синдроме нервно-мышечной возбудимости мероприятия направлены на снижение общей возбудимости и мышечного тонуса. С этой целью применяются: покачивания в позе эмбриона или на мяче, общий расслабляющий массаж, точечный массаж для расслабления гипертоничных мышц по общепринятым точкам. При парезе конечностей и их порочном положении применяется локальный массаж для выведения конечностей в правильное положение и фиксация в этом положении 2 часа (сапожок, лонгеты, «варежка» и др.).
При гипертензионном синдроме начинать занятия можно при стабилизации внутричерепного давления. Методика массажа и лечебной гимнастики зависят от наличия ведущих симптомов: возбуждения и мышечного гипертонуса или вялости и мышечной гипотонии. Во время занятия следует избегать резких движений, резких перемен позы. При этом синдроме особенно эффективны упражнения в воде.
Упражнения в воде

У большинства детей, занимавшихся в воде, положительная динамика становится заметной уже с 3-5 занятия. Возбужденные дети становятся более спокойными, у них нормализуется сон, появляется возможность снижать дозу седативных препаратов. Вялые дети, наоборот, становятся более активными. Особенно эффективными упражнения в воде являются для возбужденных детей с высоким мышечным тонусом и угнетенными рефлексами спинального автоматизма.
Подводный душ-массаж
Массаж проводится в теплой ванне. Воздействие проводится на мышцы при небольшом давлении (0,5 атм). Широкий наконечник передвигается медленно от периферии к центру на расстоянии 10-20 см от поверхности тела. При отсутствии аппарата можно проводить ручной массаж под водой.
Аппаратная физиотерапия
Различные методы физиотерапии (импульсные токи, лекарственный электрофорез, ультразвук и др.) используют на всех этапах реабилитации
Так, лекарственный электрофорез способствует улучшению крово-, лимфообращения, рассасыванию продуктов воспаления и улучшению двигательных функций. Воздействие на воротниковую зону улучшает мозговое кровообращение, стимулирует регуляторную деятельность головного мозга.
Теплолечение
Тепловые процедуры вызывают согревание тканей, расширение сосудов, усиливают крово- и лимфообращение, улучшают регенераторные процессы, снижают мышечный тонус. Рефлекторно развиваются изменения состояния сердечно-сосудистой и нервной систем, дыхания, обмена веществ. Для теплолечения, в основном, используется озокерит, песок, горячие укутывания.
Бальнеотерапия
Иглорефлексотерапия (ИРТ)
Это метод, использующий для достижения лечебного эффекта особые чувствительные точки. Применяется для стимуляции рефлексов, необходимых для нормального психомоторного развития. При воздействии на точки акупунктуры иглой или импульсным электрическим током, лазерным излучением, магнитным полем возникают сдвиги в области сегментарного рефлекторного звена, вегетативных ганглиев и центральных звеньев регуляции всего организма. Такая широкая зона действия ИРТ помогает формировать улучшение не только двигательной, но и эмоциональной сферы ребенка. Лечение ИРТ можно начинать с З-б месяцев жизни. В этом возрасте рефлекторная сфера легче поддается коррекции.
Метод «сухой иммерсии»
Музыкотерапия
При наблюдении за детьми во время сеансов прослушивания специальных музыкальных программ чаще всего отмечается ожидаемая реакция (успокоительная у возбужденных детей при прослушивании медленных композиций, умеренная активизация на фоне музыкальных произведений в быстром темпе). Влияние музыки на клинико-неврологический статус детей оценивается как нормализующее.
Положительный эффект музыкотерапии, по-видимому, вызван благоприятными изменениями в нейроэндокринной системе, которые оптимизируют течение адаптационных процессов в организме.
Такой комплексный подход к своевременной диагностике перенесенных гипоксических поражений ЦНС и восстановительному лечению обеспечивает предотвращение развития болезней нервной системы у детей. При этом большая роль в успешной профилактике принадлежит не только врачам, но и родителям.