костный мозг в грудине где находится
Стернальная пункция
Стернальная пункция метод получения костного мозга для исследования гемопоэза
СТЕРНАЛЬНАЯ ПУНКЦИЯ ДОСТУПНА В ФИЛИАЛАХ:
Стернальная пункция или, если перевести с латинского языка, «прокол грудины» впервые была предложена в СССР академиком М.И. Аркиным и в настоящее время широко используется гематологами во всем мире.
Когда нужно сделать стернальную пункцию?
Как и любой другая система человеческого организма, сердечно-сосудистая или дыхательная, система крови также подвержена ряду заболеваний, многие из которых, к сожалению, серьезные и трудноизлечимые. Стернальная пункция используется в гематологической практике для оценки состояния костного мозга и диагностики и течения заболеваний системы крови, влияния проводимого лечения заболеваний крови (например, анемий, лейкозов, миелодиспластических синдромов, метастазов опухолей и других заболеваний).
Стернальная пункция относится к разряду врачебных манипуляций и должна проводится только опытным врачом – гематологом, способным выявить противопоказания к выполняемой процедуре и правильно интерпретировать результаты.
В медицинском центре «Династия» стернальную пунцию выполняет доктор Романенко Николай Александрович, врач высшей квалификационной категории, кандидат медицинских наук, член Общества гематологов Санкт-Петербурга, в совершенстве владеющий как техникой выполнения стернальной пункции, так и чтения результатов миелограмм и других исследований стернального пунктата.
Техника проведения стернальной пункции
Полученное вещество костного мозга или пунктат направляется на исследование. Это исследование называется миелограмма, позволяющее оценить соотношение различных клеток и форм клеток костного мозга. Кроме того, возможно выполнения ряда других, более специфических исследований, позволяющих поставить прецизионный, т.е. абсолютно точный диагноз.
Показания к стернальной пункции
Подготовка пациента к стернальной пункции
В день проведения стернальной пункции обычный режим можно не менять, но пункция выполняется не менее чем через два часа после приема пищи при опорожненном мочевом пузыре и кишечнике. Обязательно наличие у пациента результата развернутого анализа крови давностью не более 5 дней!
Перед проведением стернальной пункции необходимо отказаться от приема всех лекарственных препаратов, за исключением жизненно необходимых. Также в этот день отменяются любые другие лечебные и диагностические мероприятия.
Пациенту обязательно объясняется сущность и ход стернальной пункции, предоставляется информация о возможных осложнениях. Только после этого пациент подписывает информированное согласие на проведение исследования.
Костный мозг в грудине где находится
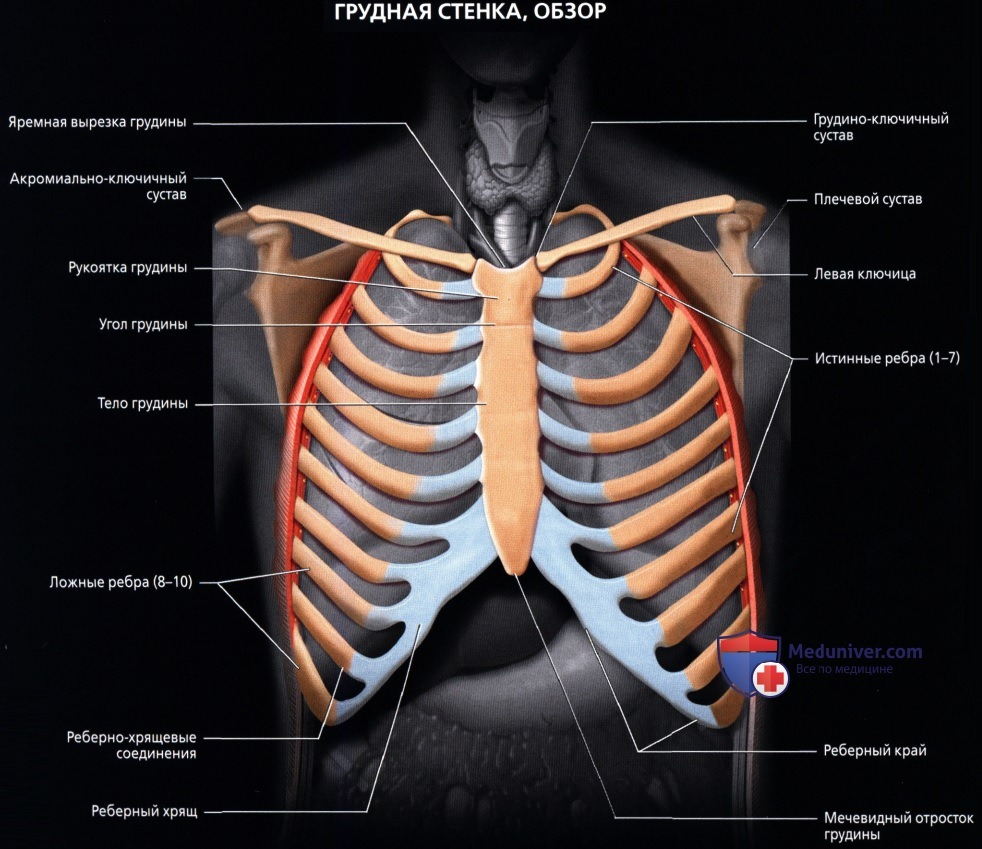
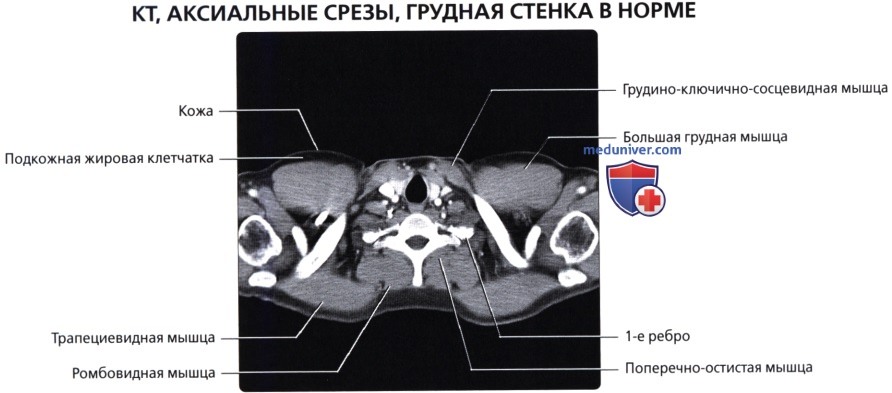
а) Анатомия грудной стенки:
• Кожа, подкожная жировая клетчатка
• Кровеносные сосуды, лимфатические сосуды, нервы
• Кости, хрящи
• Мышцы
• Внутригрудная фасция, фиброэластическая соединительная ткань между внутренней поверхностью грудной клетки и реберной плеврой
б) Функция:
• Скелетно-мышечный каркас (клетка): окружает сердечно-легочную систему; обеспечивает дыхательные движения путем расширения и сжатия в процессе вентиляции
в) Поверхностные ориентиры:
• Надгрудинная (яремная) вырезка: на верхней части рукоятки грудины; между грудинными концами ключиц
• Грудинный угол: является ориентиром для внутренней анатомии грудной клетки: спереди проецируется на уровне реберного хряща второго ребра
• Реберный край: нижние края нижних ребер и реберных хрящей
Костные структуры
а) Грудные позвонки:
• 12 позвонков (Т1-Т12); нормальный кифоз
• Суставные поверхности на позвонках для сочленения с ребрами и поперечные отростки (кроме Т11-Т12)
• Широкие пластинки дуг позвонков и остистые отростки (направлены книзу) перекрывают соответствующие структуры нижележащих позвонков
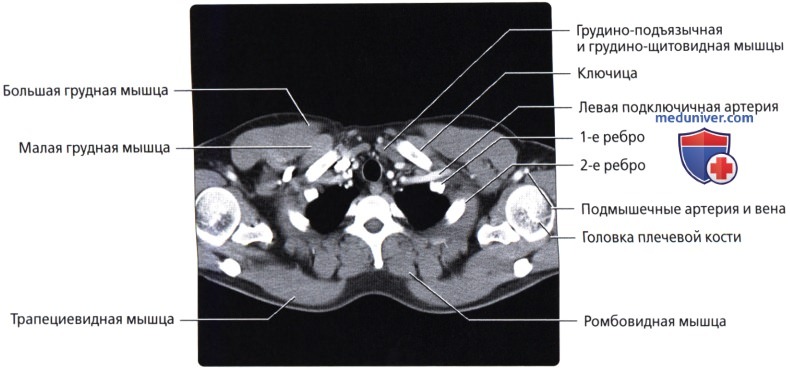
б) Плечевой пояс:
• Три сустава между ключицей, лопаткой и проксимальным концом плечевой кости: акромиально-ключичный, грудино-ключичный, лопаточно-плечевой суставы
• Одно функциональное сочленение (лопаточно-грудной «сустав»):
о Мобильная лопатка подвешена на ребрах за счет мышц
в) Грудина:
• Плоская широкая кость, которая формирует переднюю стенку грудной клетки, состоит из трех частей (рукоятка, тело, мечевидный отросток)
• Рукоятка: формирует верхнюю часть грудины
• Тело: сочленяется с рукояткой вверху и мечевидным отростком внизу, с обеих сторон от нее расположены хрящи 2-7 ребер
• Мечевидный отросток: вариабельные размеры, форма, степень оссификации; сверху сочленяется с телом грудины
г) Ключица:
• Узкая S-образная кость, соединяет грудину с лопаткой
д) Лопатка:
• Крупная плоская кость треугольной конфигурации; располагается параллельно верхнезадним отделам грудной клетки на уровне 2-7 ребер
• Суставная ямка плечевого сустава
е) Ребра:
• 12 пар, выстроены симметрично; нумеруются согласно телам позвонков, с которыми они сочленяются
• Истинные ребра (1-7) присоединяются к грудине хрящами (формируют суставы)
• Ложные ребра (8-10) присоединяются реберными хрящами к хрящам седьмых ребер
• Свободные ребра (11-12) не сочленяются с грудиной или с хрящами ребер; короткие хрящи свободно заканчиваются в мышечной стенке живота
• Головка ребра сочленяется с половинными суставными поверхностями двух смежных тел позвонков; шейка ребра располагается между головкой и бугорком каждого ребра; бугорок ребра сочленяется с поперечным отростком позвонка
• Тело: самая длинная часть каждого ребра
• Угол: наиболее задняя часть
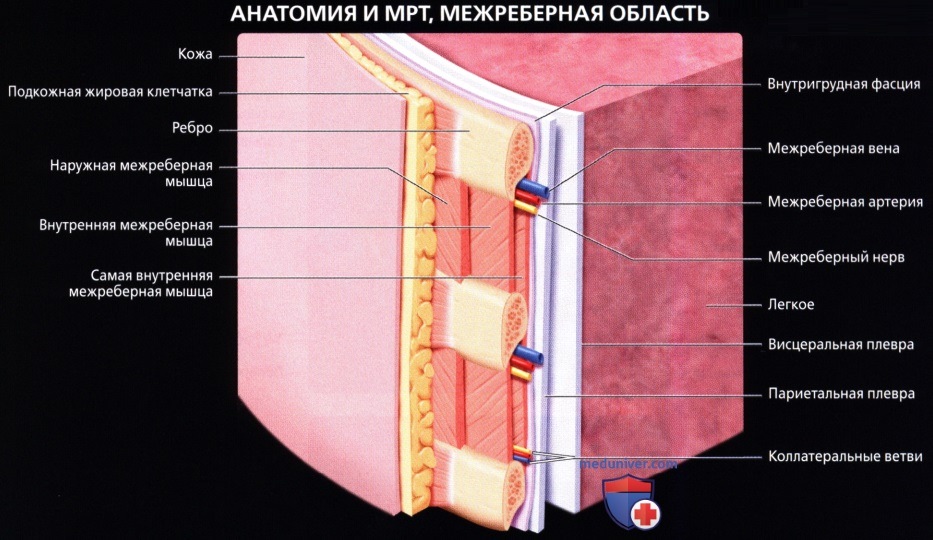
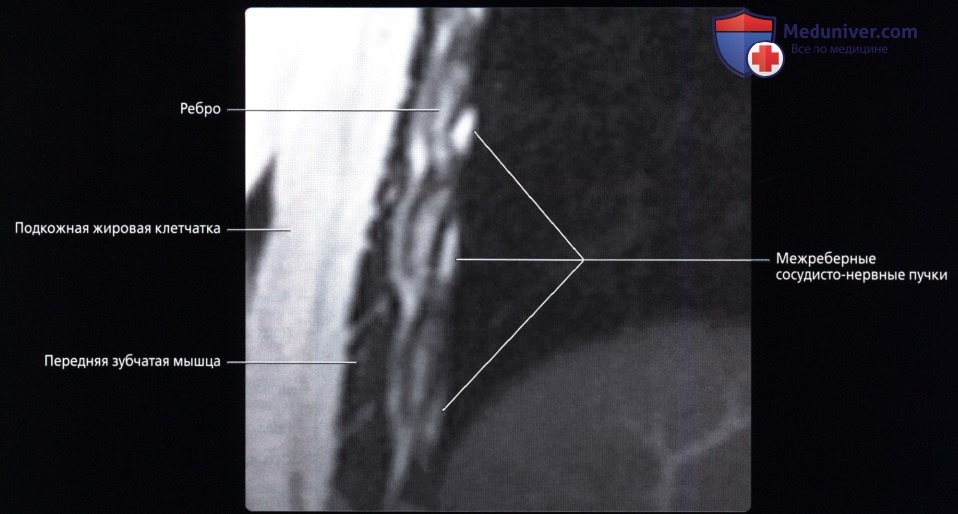
• Борозда ребра на внутренней поверхности нижнего края; в ней проходит межреберный сосудисто-нервный пучок
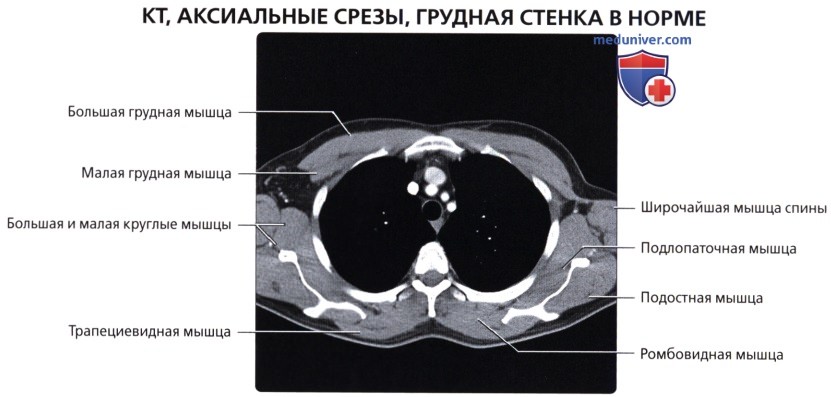
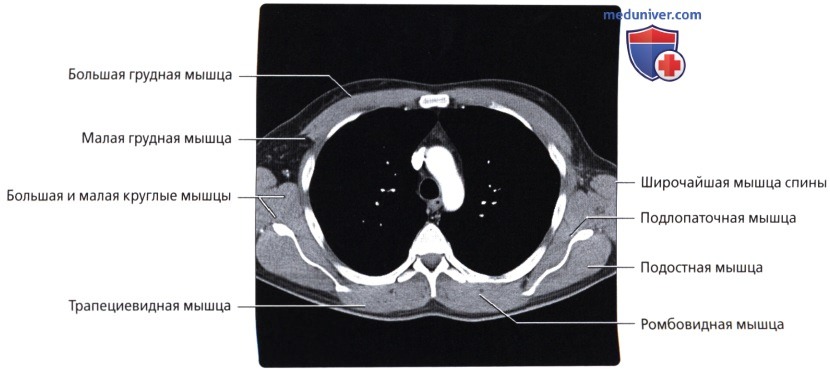
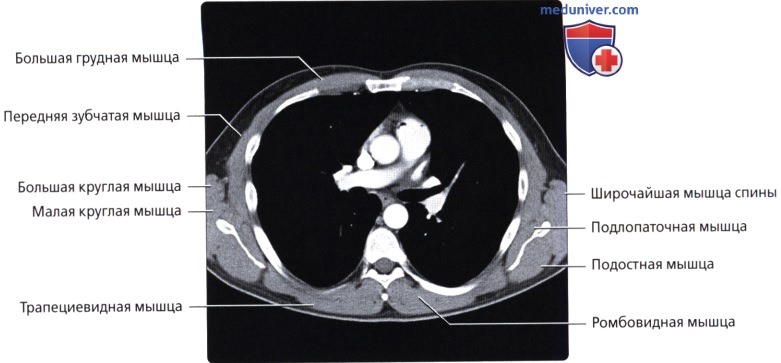
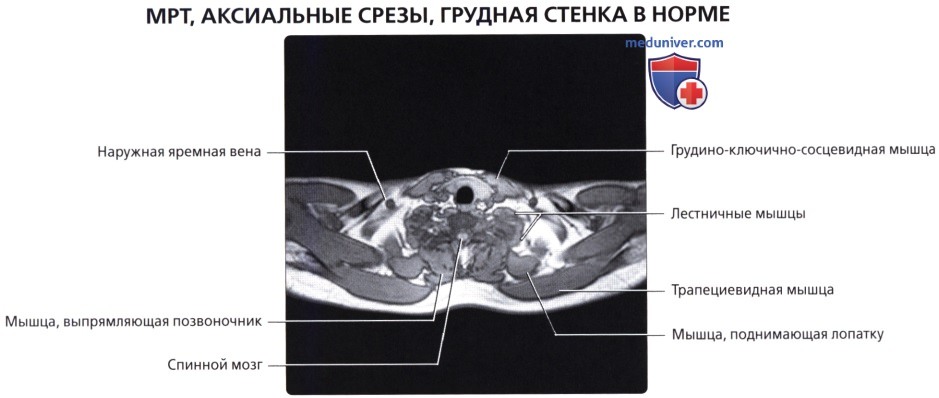
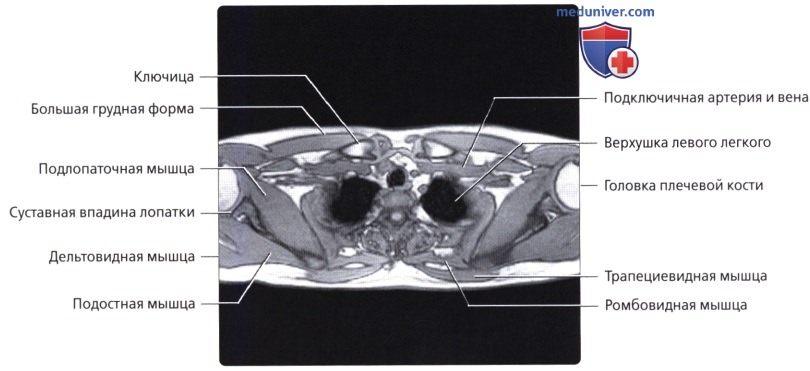
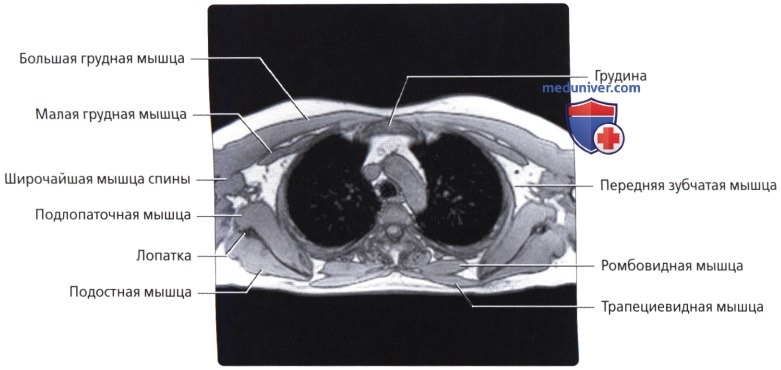
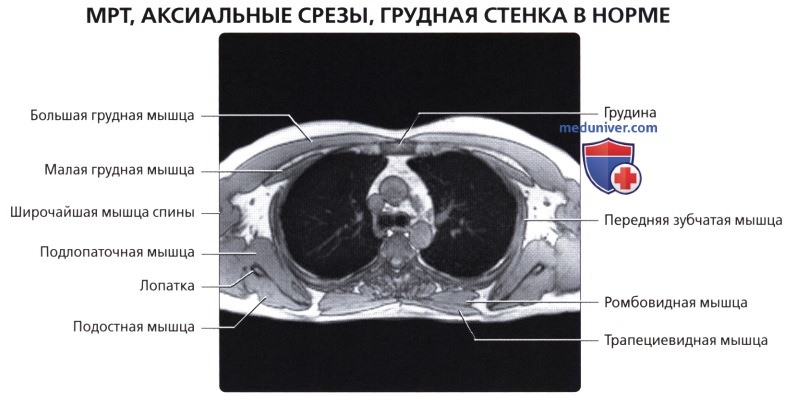
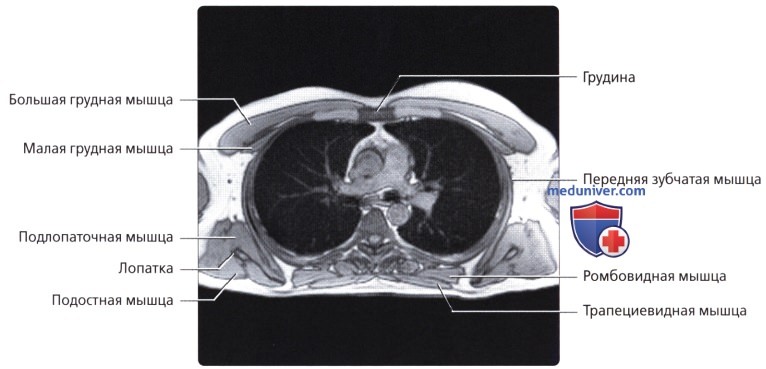
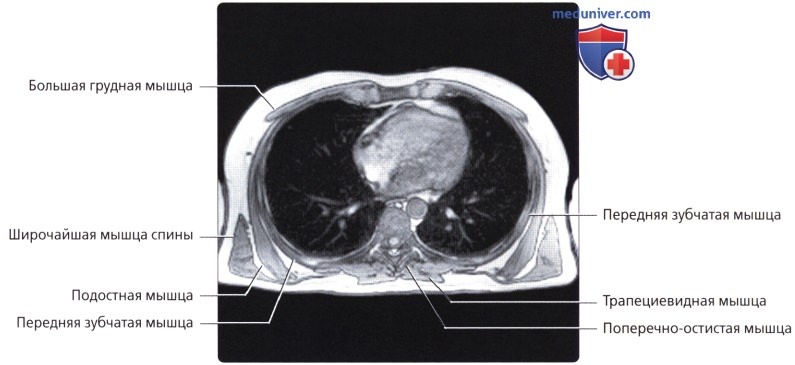
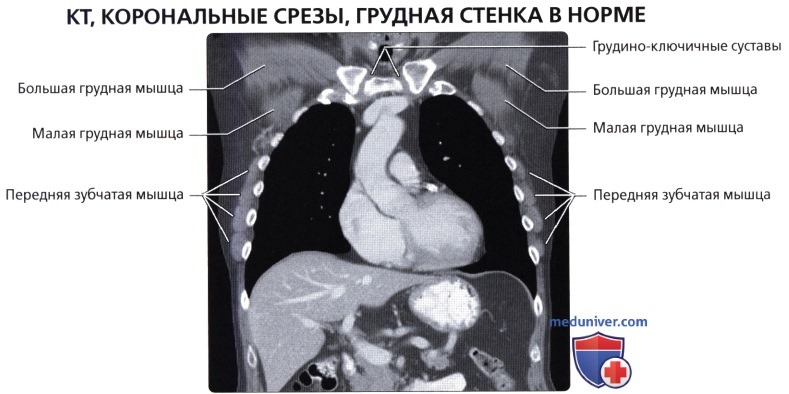
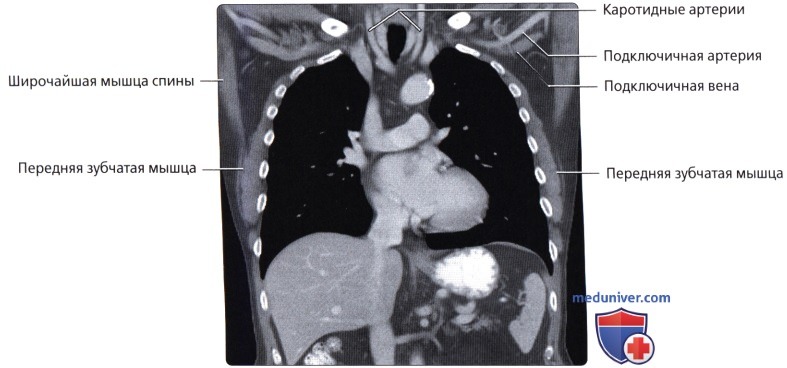
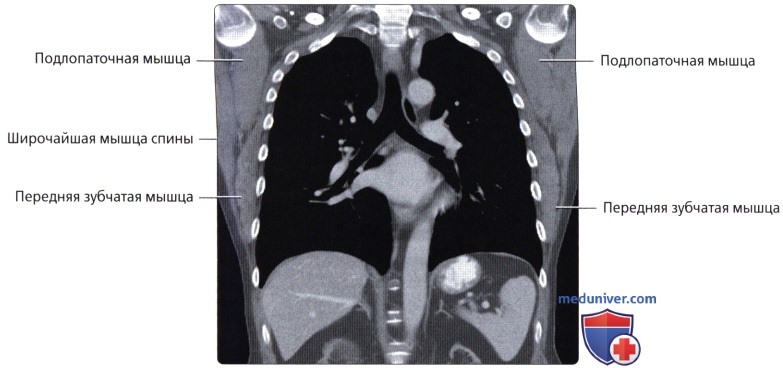
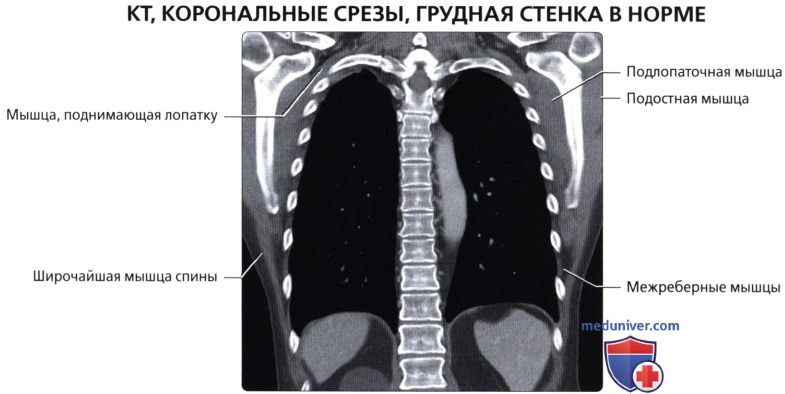
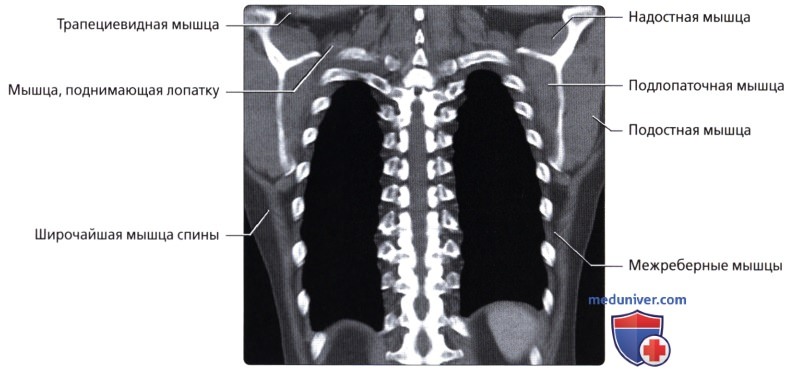
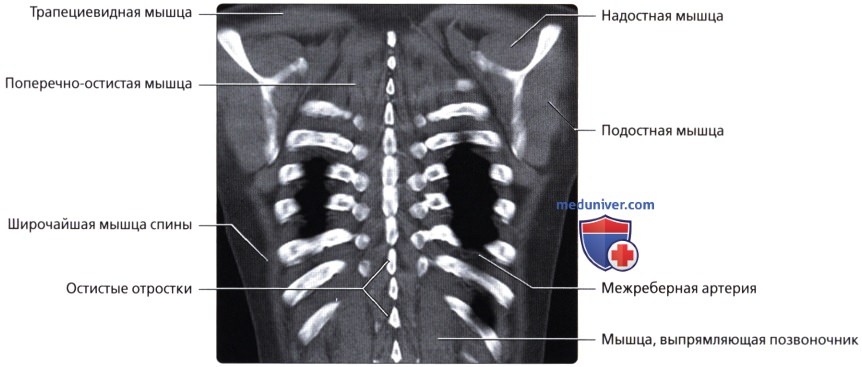
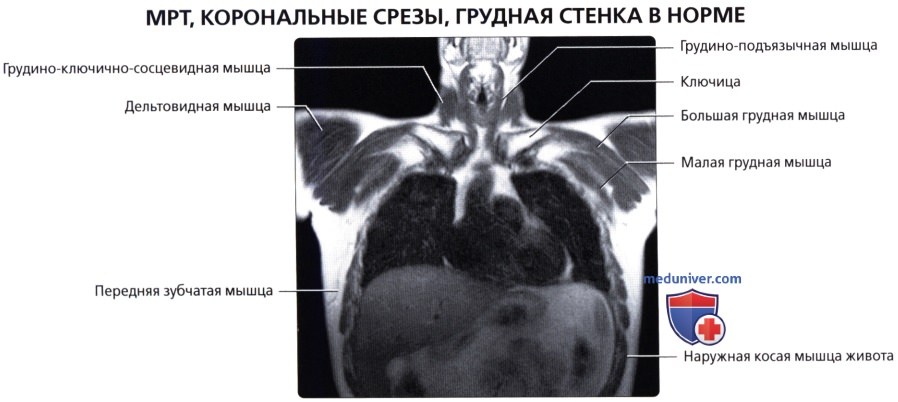
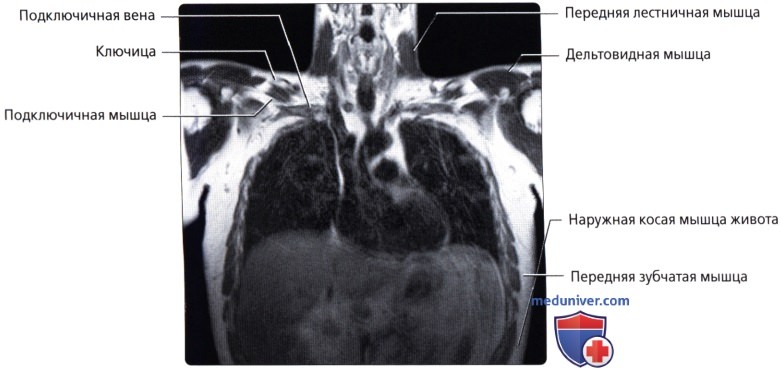
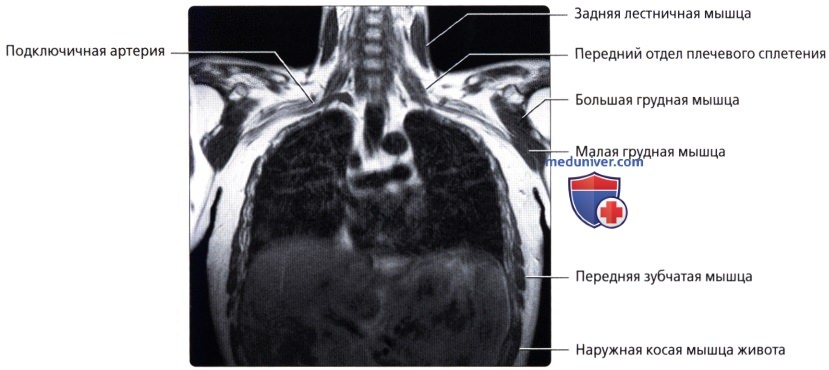
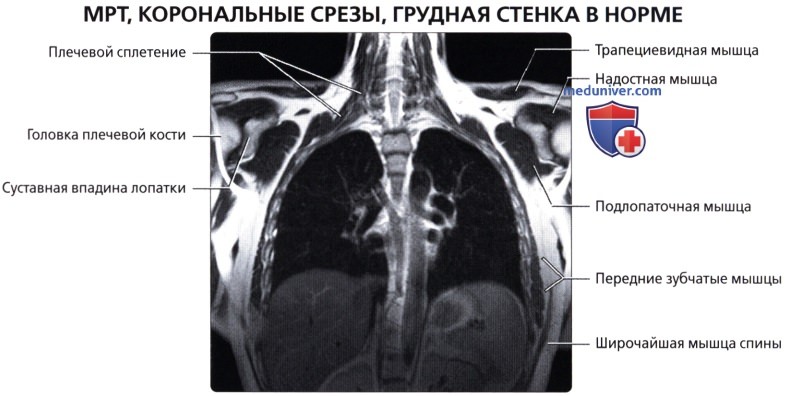
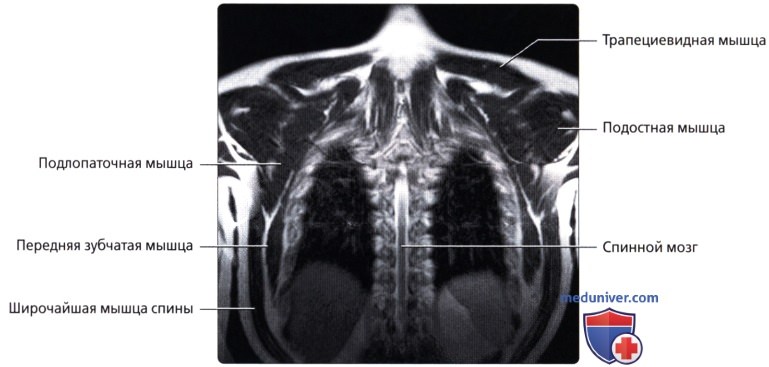
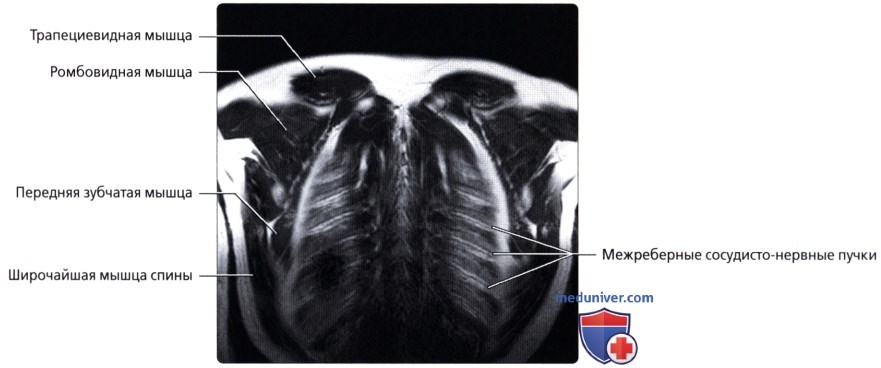

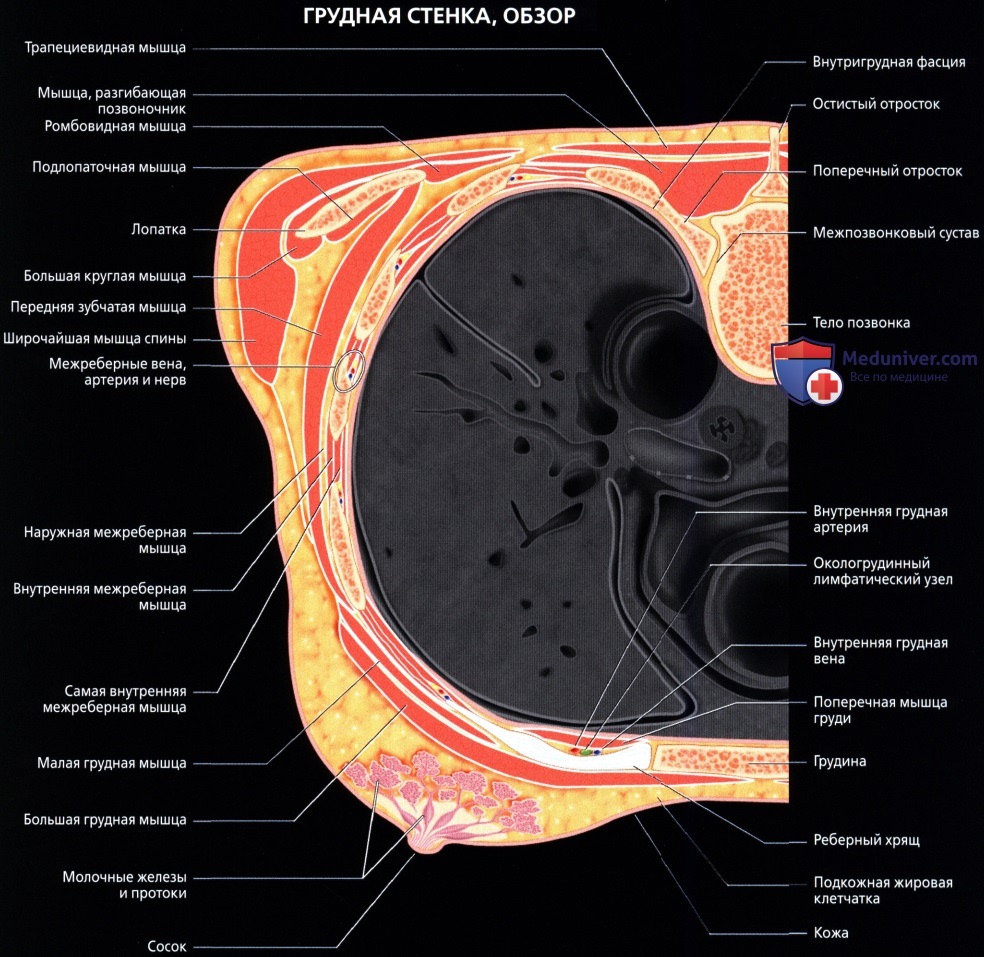
Мышцы грудной стенки
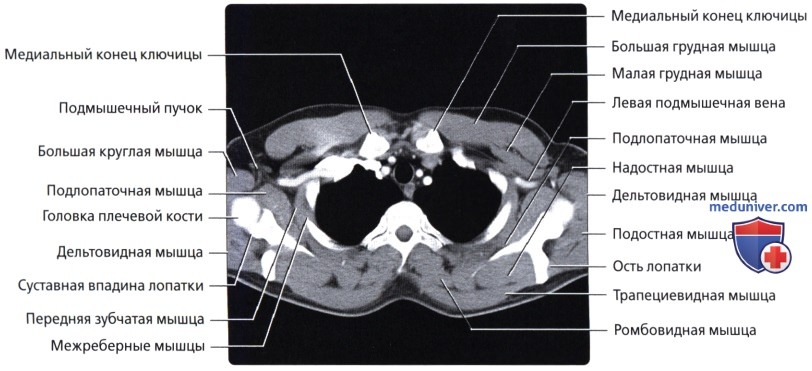
а) Грудные:
• Большая грудная: наиболее крупная в грудной области; начинается от передней грудной стенки, грудины и ключицы; обеспечивает приведение, сгибание и медиальную ротацию верхней конечности
• Малая грудная: залегает глубже большой грудной мышцы; начинается от грудной стенки, крепится к клювовидному отростку лопатки; стабилизирует лопатку
б) Межреберные мышцы:
• Наружные: находятся в 11-ти межреберных промежутках; начинаются от бугорков ребер и идут к реберно-хрящевым сочленениям
• Внутренние: средний слой; занимают 11 межреберных промежутков; начинаются от границы грудины и идут к углам ребер
• Самые внутренние: формируют внутренний мышечный слой грудной стенки вместе с подреберными мышцами и поперечной мышцей груди
в) Передняя зубчатая мышца:
• Тонкий мышечный листок; покрывает латеральную поверхность грудной клетки и межреберных мышц: начинается от 8-ми верхних ребер; оборачивается вокруг реберной части грудной клетки; прикрепляется вдоль медиального края передней поверхности лопатки
г) Группа задних мышц:
• Поверхностные наружные мышцы (соединяют верхние конечности с туловищем, осуществляют движения конечностей); трапециевидная, широчайшая мышцы, мышца, поднимающая лопатку, ромбовидные мышцы
• Промежуточные наружные мышцы (поверхностные дыхательные мышцы); задняя зубчатая мышца
• Глубокие внутренние мышцы (позадипозвоночные мышцы; контролируют позу, осуществляют движения позвоночника и головы); ременная мышца, мышца, разгибающая позвоночник, глубокие поперечно-остистые мышцы
Сосуды грудной стенки
а) Артерии:
• Внутренняя грудная: ветвь подключичной артерии; спускается позади реберных хрящей с 1-6 ребер; снабжает верхнюю часть передней грудной стенки
• Снабжает передние межреберные артерии 1-6 межреберий Вены
• В непарную вену впадают задние межреберные вены, полунепарная и добавочная полунепарная вены
б) Лимфатические сосуды:
• От грудной клетки отток лимфы происходит через грудной проток (правая верхняя конечность, правые отделы лица и шеи дренируются правым лимфатическим протоком)
Мягкие ткани грудной стенки
а) Кожа и подкожные ткани:
• Сосок: расположен поверхностно на уровне 4-го межреберья (у мужчин и у женщин в препубертатном периоде)
Анатомические области грудной стенки
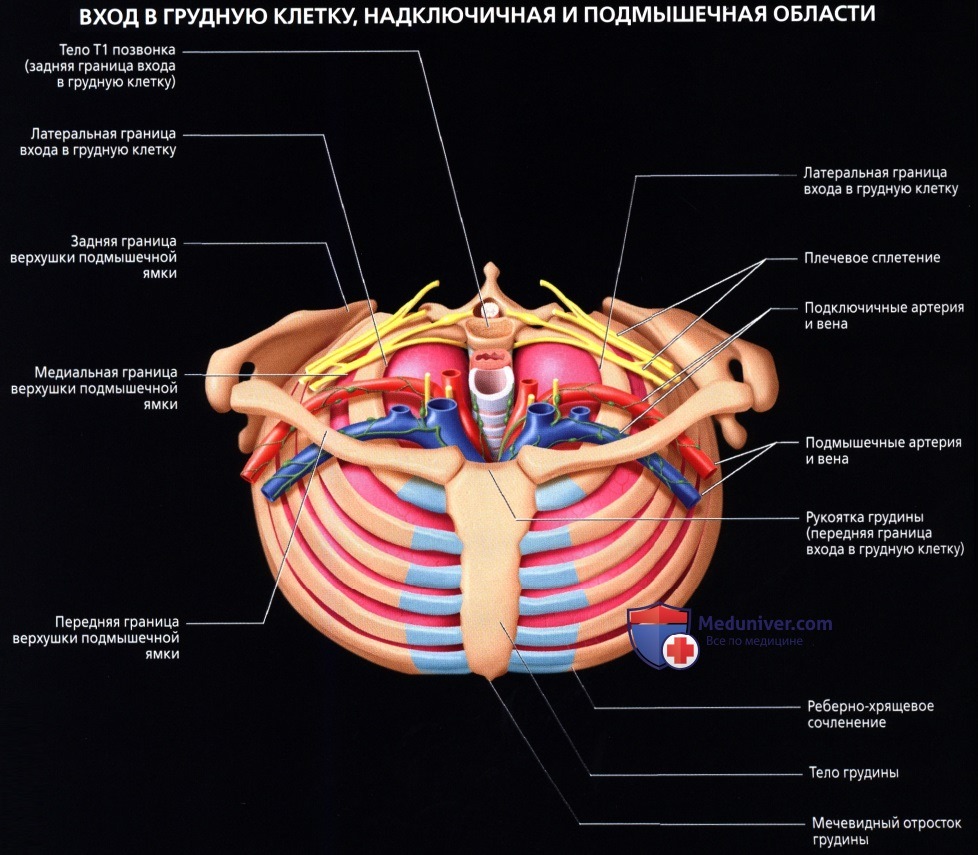
а) Вход в грудную клетку:
• Открывается в верхней части грудной клетки; в нем проходят структуры шеи, проникающие в грудную полость
• Граница образована телом Т1 позвонка, правым и левым ребрами первой пары и их хрящами, а также рукояткой грудины
б) Выход из грудной клетки:
• Открывается книзу от нижнего края грудной клетки; в нем проходят структуры грудной клетки, выходящие из нее
• Граница образована телом Т12 позвонка, правым и левым ребрами 12-й пары, хрящами 7-12 ребер, симфизом мечевидного отростка грудины
г) Подмышечная область:
• Пространство пирамидальной формы между грудной клеткой латерально и верхней конечностью; граничите грудными мышцами (спереди), подлопаточной мышцей, широчайшей мышцей спины и большой круглой мышцей (сзади), схождением мышц подмышечной ямки (латерально) и ключицей, лопаткой и наружным краем первого ребра (на верхушке)
• Подмышечные лимфатические узлы дренируют молочную (грудную) железу, грудную и брюшную стенки вокруг пупка и верхнюю конечность
д) Молочная (грудная) железа и грудная область:
• Передняя и верхняя часть грудной клетки; мышцы и фасции принимают участие в движениях верхней конечности; молочные (грудные) железы
Визуализация грудной стенки
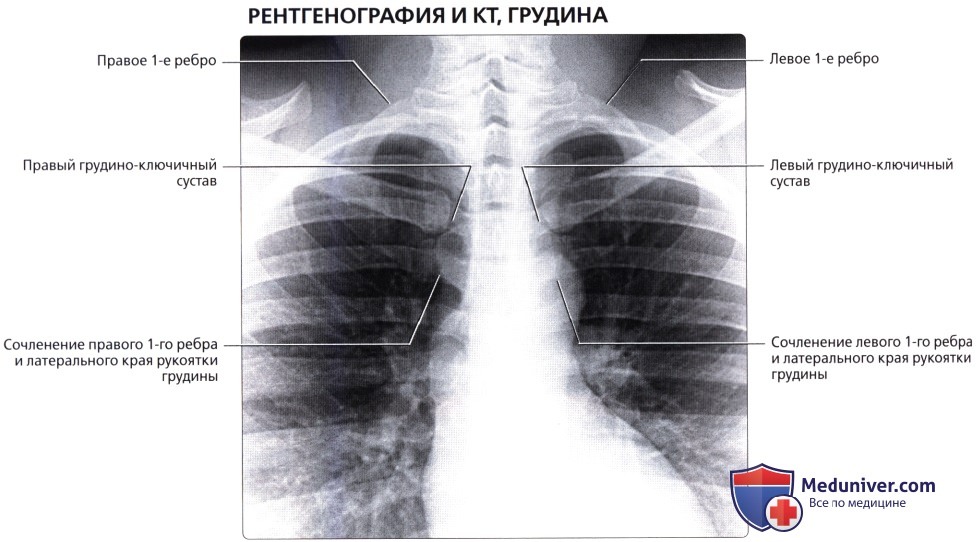
а) Рентгенография:
о Имеет ограниченные возможности; может позволить выявить врожденные деформации, мягкотканные изменения, деструктивные изменения костей
б) Компьютерная томография:
о Спиральная КТ и мультипланарные реформации оптимальны для визуализации костных и мягкотканных повреждений
в) Магнитно-резонансная томография:
о Возможность исследования в разных плоскостях; продвинутые импульсные последовательности для оценки опухолевого поражения структур грудной клетки
Особенности визуализации при патологических изменениях
а) Врожденные и приобретенные аномалии:
• Воронкообразная деформация грудной клетки («грудь сапожника»): аномальный рост реберных хрящей, опущение и ротации ребер, сжатие, затемнение правой границы сердца на рентгенограмме в прямой проекции
• Килевидная деформация грудной клетки («куриная грудь»): аномальный рост реберных хрящей; протрузия грудины
• Добавочное шейное ребро: добавочное ребро, обычно отходящее от 7-го шейного позвонка
• Синдром Поланда: встречается нечасто; частичное или полное отсутствие большой и малой грудных мышц; сочетается с мальформациями ипсилатеральных ребер (2-5) и ключицы; врожденное отсутствие ткани ипсилатеральной молочной (грудной) железы
б) Воспалительные и инфекционные заболевания:
• Этиология:
о Первичные инфекции грудной стенки встречаются редко:
— Связаны с иммуносупрессией, сахарным диабетом
— Осложнение травмы, хирургического вмешательства
о Более часто встречается вторичное поражение:
— Инфекционное заболевание легких (туберкулез, грибковые заболевания)
— Эмпиема плевры (самопроизвольный прорыв гнойника за пределы париетальной плевры)
• Внутривенные потребители наркотических средств склонны к развитию септического артрита грудино-ключичного и грудино-хрящевых сочленений
• Другие возбудители:
— Актиномикозы (стоматологическая инфекция)
— Нокардиоз
— Легочный стрептококк
— После стернотомии
— Staphylococcus aureus, Streptococcus epidermidis, Pseudomonas aeruginosa
• Ключевые рентгенологические признаки:
о Консолидация легочной ткани с вовлечением грудной стенки
о Мягкотканное объемное образование
о Костная деструкция, периостит, остеомиелит
о Сопутствующие изменения
о Плевральный выпот, бронхоплевральный свищ, подкожная эмфизема
в) Новообразования:
• Доброкачественные:
о Липома: преимущественно состоит из жировой ткани; включает в себя минимальное количество мягкотканных компонентов
о Эрозия костной ткани вследствие давления с формированием гладких контуров отражает медленный рост опухоли (например, нейрофиброма)
• Злокачественные:
о Хондросаркома: ребра (11%), чаще поражаются передние отрезки ребер около реберно-хрящевого сочленения; имеет литический экспансивный характер роста, часто с толстым склеротическим краем; кальцификация хряща (60-75%)
о Остеосаркома: внутренняя оссификация
о Миелома: часто манифестирует реберной деструкцией в сочетании с мягкотканным объемным образованием
о Метастатическое поражение: деструкция ребер, грудных позвонков, лопаток, ключиц, грудины
о Липосаркома: содержит жировую ткань и выраженные мягкотканные компоненты; может иметь агрессивное течение
Редактор: Искандер Милевски. Дата публикации: 17.4.2020
Костный мозг в грудине где находится
Лекция «Возрастная анатомия опорно-двигательного аппарата»
Стадии развития скелета в филогенезе.
У животных выделяют наружный и внутренний скелет.
Наружный скелет у разных животных (рис. 1) имеет разное строение и происхождение. У многих беспозвоночных он является продуктом выделения кожного эпителия: кутикула дождевого червя, хитин членистоногих, известковые раковины молюсков.
Наружный скелет у позвоночных появляется в форме чешуи у рыб. Из чешуй у высших рыб развиваются покровные кости головы и плечевого пояса.
Чешуя рыб и кожные окостенения наземных позвоночных всегда дополняются внутренним скелетом.
Внутренний скелет у низших животных (рис. 1) развит слабо и представляет собой систему соединительнотканных образований, иногда включающих рогоподобные волокна, кремниевые или известковые иглы.
Внутренний скелет у головоногих молюсков представлен хрящом.
У позвоночных животных внутренний скелет всегда хорошо развит.
У бесчерепных он перепончатый, у низших рыб – хрящевой, у высших рыб и наземных позвоночных он построен преимущественно из костной ткани.
Развитие скелета в онтогенезе у человека.
Согласно основному биогенетическому закону Геккеля-Мюллера онтогенез есть краткое повторение филогенеза. Онтогенез твердого скелета у человека не является исключением: в развитии костей у человека выделяются три последовательных стадии (рис. 2):
1. Соединительнотканная.
2. Хрящевая.
3. Костная.
Большинство костей в своем развитии последовательно проходят все три стадии – это вторичные кости. Ряд костей при развитии пропускают хрящевую стадию – это первичные кости. К первичным по развитию костям относятся: кости свода черепа, кости лицевого черепа, часть ключицы (акромиальный конец).
Первичные и вторичные кости.
По развитию кости человека делятся на две группы (рис. 3):
Характеристика остеобластов и остеокластов развиваюшейся кости.
Для развития костной ткани в костях необходимо наличие популяций двух видов клеток (рис. 4):
Остеобласты представляют собой кубовидной формы клетки (20-30 мкм в диаметре) с одним крупным ядром, располагающиеся близко друг к другу на костном матриксе (межклеточном веществе). Фибробласты продуцируют все компоненты костного матрикса. Они имеют два разных эмбриональных источника:
Для формирования кости как органа необходимо совместная работа двух видов клеток: остеобластов и остеокластов.
Cпособы развития костей (окостенения).
В зависимости от того где начинается формирование костной ткани в костях (включая их закладки) выделяют четыре способа окостенения (рис. 5):
При эндесмальном окостенении (рис. 5) первичная точка окостенения появляется в центре соединительнотканной закладки кости. Затем новообразующаяся костная ткань распространяется от цента органа к периферии. Таким способом окостеневают первичные кости. На месте первичной точки окостенения обычно наблюдается утолщение (например, теменной бугор, наружный затылочный выступ и т.п.).
Периходральное окостенение характерно для вторичных костей. Остеобласты выстраиваются на поверхности хрящевой закладки кости и начинают синтезировать костный матрикс. Это приводит с сдавливанию и нарушению трофика подлежащей хрящевой ткани, изменения которой активирует остеокласты. В результате этого на поверхности хрящевой закладки кости появляется и постепенно нарастает костная ткань (рис. 5). За счет перихондрального окостенения формируется компактное костное вещество. У длинных трубчатых костей так во внутриутробном периоде образуется диафиз.
При энхондральном окостенении точка (первичный очаг) окостенения появляется в центре хрящевой закладки кости. Затем костная ткань разрастается из центра к периферии (рис. 6). В результате этого формируется губчатое костное вещество. Этим способом развиваются вторичные кости: эпифизы и апофизы трубчатых костей, губчатые, плоские (кроме свода черепа) кости.
Периостальное окостенение происходит за счет надкостницы (periosteum, лат – надкостница). У детей за счет надкостницы кости растут в толщину (напоминаем, что рост кости в длину идет за счет метафизарного хряща)(рис. 6). У взрослых периостальное окостенение обеспечивает физиологическую регенерацию кости.
Развитие костей туловища (общие свойства). Развитие и аномалии развития позвонков.
Рис. 8. Развитие и аномалии развития позвонков.
Рис. 9. Расщелина дуг позвонков на протяжении всех грудных позвонков.
Кости туловища по развитию относятся к вторичным костям. Они окостеневают энхондрально (рис. 7).
Развитие позвонков:
У зародыша закладывается 38 позвонков: 7 шейных, 13 грудных, 5 поясничных, 12-13 крестцовых и копчиковых (рис. 8).
13-й грудной превращается в 1-й поясничный, последний поясничный – в 1-й крестцовый, Идет редукция большинства копчиковых позвонков.
Каждый позвонок имеет первоначально три ядра окостенения: в теле и по одному в каждой половинке дуги. Они срастаются лишь к третьему году жизни.
Вторичные центры появляются по верхнему и нижнему краям тела позвонка у девочек в 6-8 лет, у мальчиков – в 7-9 лет. Они прирастают к телу позвонка в 20-25 лет.
Самостоятельные ядра окостенения образуются в отростках позвонков.
Аномалии развития позвонков (рис. 8, 9):
— Врожденные расщелины позвонков:
— Клиновидные позвонки и полупозвонки.
— Платиспондилия – расширение тела позвонка в поперечнике.
— Брахиспондилия – уменьшение тела позвонка по высоте, уплощение и укорочение.
— Аномалии суставных отростков: аномалии положения, аномалии величины, аномалии сочленения, отсутствие суставных отростков.
— Спондилолиз – дефект в межсуставной части дуги позвонка.
— Врожденные синостозы: полный и частичный.
— Os odontoideum – неслияние зуба с телом осевого позвонка.
— Ассимиляция (окципитализация) атланта – слияние атланта с затылочной костью.
— Сакрализация – полное или частичное слияние последнего поясничного позвонка с крестцом.
— Люмбализация – наличие шестого поясничного позвонка (за счет мобилизации первого крестцового).
Развитие и аномалии развития ребер и грудины.
Рис. 10. Развитие и аномалии развития ребер.
Рис. 11. Развитие и аномалии развития грудины.
Развитие ребер (рис. 10):
Закладывается 13 пар ребер. Затем 13-е ребро редуцируется и срастается с поперечным отростком 1-го поясничного позвонка.
Основных точек окостенения в ребре две: точка окостенения на месте будущего угла ребра (окостеневает тело ребра) и в головке ребра (на 15-20 году жизни). У 10 верхних ребер появляется точка окостенения в бугорке ребра.
Передние концы 9 пар верхних ребер образуют грудные полоски – источник развития грудины.
Развитие грудины (рис. 11):
Источником развития грудины являются грудные полоски – расширенные концы хрящевых концов девяти пар верхних ребер. В грудине бывает до 13 точек окостенения.
Аномалии развития ребер (рис. 10):
— Отсутствие ребра
— Отсутствие части ребра
— Дефект ребра
— Раздвоение ребра (вилка Лушки)
— Шейное ребро
— XIII ребро
Аномалии развития грудины (рис. 11):
— Аплазия рукоятки грудины
— Отсутствие отдельных сегментов тела грудины <
— Расщепление грудину
— Отсутствие тела грудины
— Воронкообразная деформация
— Куриная грудь
Развитие костей конечностей.
Рис. 14. Развитие эпифизов трубчатых костей.
Рис. 15. Развитие костей верхней конечности.
Рис. 16. Развитие тазовой и бедренной костей.
Кости конечностей по развитию относятся к вторичным костям. Исключение представляет собой ключица: ее тело и акромиальный конец окостеневают эндесмально (точка окостенения появляется на 6-7-й неделях внутриутробного развития.
Диафизы длинных трубчатых костей окостеневают перихондральными и энходральными способами. В диафизах первичная точка окостенения появляется на 2-м – начале 3-го месяцев внутриутробного развития и растет по направлению к проксимального и дистальному эпифизам.
Эпифизы и апофизы длинных трубчатых костей окостеневают энходральным способом. Они у новорожденных хрящевые. Вторичные точки окостенения появляются в течение первых 5-10 лет жизни. Исключение составляют эпифизы костей, образующих коленный сустав: точка окостенения в дистальном конце бедренной кости появляется на 6 месяце, а в проксимальном конце большеберцовой кости – на 7 месяце внутриутробного развития. Прирастают эпифизы к диафизам после 15-17 лет и позже.
Варианты и аномалии развитие костей конечностей.
Рис. 19. Аномалии развития костей верхней конечности.
Рис. 20. Аномалии развития костей нижней конечности.
Аномалии развития лопатки:
Аномалии развития ключицы:
Варианты и аномалии развития плечевой кости
Аномалии развития костей предплечья:
Аномалии развития костей кисти:
Варианты и аномалии развития тазовой кости:
Варианты и аномалии развития бедренной кости:
Варианты и аномалии развития костей голени:
Варианты и аномалии развития костей стопы
Развитие костей черепа.
Рис. 22. Источники развития костей лицевого черепа.
Рис. 24. Развитие костей черепа после рождения.
Кости свода и лицевого черепа по развитию относятся к первичным костям, окостеневающим на основе соединительной ткани эндесмальным способом окостенения.
Кости лицевого черепа развиваются на основе жаберных дуг (первой и второй висцеральной дуги).
Из первой висцеральной дуги развиваются следующие кости: верхняя, нижняя челюсти, частично скуловая и небные кости, медиальная пластинка крыловидного отростка клиновидной кости; молоточек, наковальня – слуховые косточки; костное небо и его швы, нижняя часть глазницы.
Из второй висцеральной дуги развиваются: стремечко, шиловидный отросток височной кости, малые рога подъязычной.
Кости основания черепа проходят три стадии развития: соединительнотканную, хрящевую и костную. Т.е. они являются вторичными. Они окостеневают энхондрально.
Варианты и аномалии развития костей черепа.
Рис. 25. Вставочные кости швов черепа (слева), деформации черепа (справа).
Известны следующие аномалии развития черепа
Филогенез соединений костей
У рыб, обитающих в водной среде, многочисленные кости скелета (рис. 28) соединяются при помощи непрерывных соединений: соеденительнотканных и хрящевых.
Важным биомеханическим фактором, повлиявшим на филогенез соединений костей, является выход животных на сушу. Кратковременное пребываниена твердой поверхности (в том числе перемещение с места на место), которое наблюдается, напрмер, у двоякодышащих рыб, приводит к появлению гемиартрозов между костями конечностей (рис. 29). Большинство исследователей считают такую форму пререходной от снартроза к диартрозу.
Окончательный выход животных на сушу формирует два направления морфогенеза мягкого остова. Во-первых, формируются суставы со всеми обязательными и вспомогательными элементами и высокой степенью подвижности. Во-вторых, в местах контакта костей с увеличившейся нагрузкой (из-за возросшего действия силы тяжести) формируются синостозы (кости срастаются между собой). Признаки обоих изменений строения соединений костей уже выявляются у земноводных (рис. 30).
Онтогенез соединений костей
Рис. 31. Варианты дисплазии тазобедренного сустава.
В онтегенезе соединения костей наблюдаются сходные с филогенезом тенденции. Первоначально все соединения образованые скоплением мезенхимальных клеток (эмбриональная соединительная ткань).
В конце первой половины пренатального онтогенеза (16-18-ая недели внутриутробного развития) между костями, которые смещаются (движутся) друг относительно друга, формируются суставы. Важным биомеханическим фактором их морфогенеза являются силы мышц, двигающих кости. Между зачатками костей, которые соединяются без смещание, формируются непрерывные соединения.
У новорожденных имеется закладка всех элементов суставов на нижней конечности. Однако большинство из них достигают функциональной зрелости к юношескому возрасту.
Основной аномалией развития соединения костей является дисплазия суставов. Для данные аномалии характерно изменение формы одной из суставных поверхностей, сопровождающееся изменениями строения расположенных рядом элементов сустава (рис. 31).



































