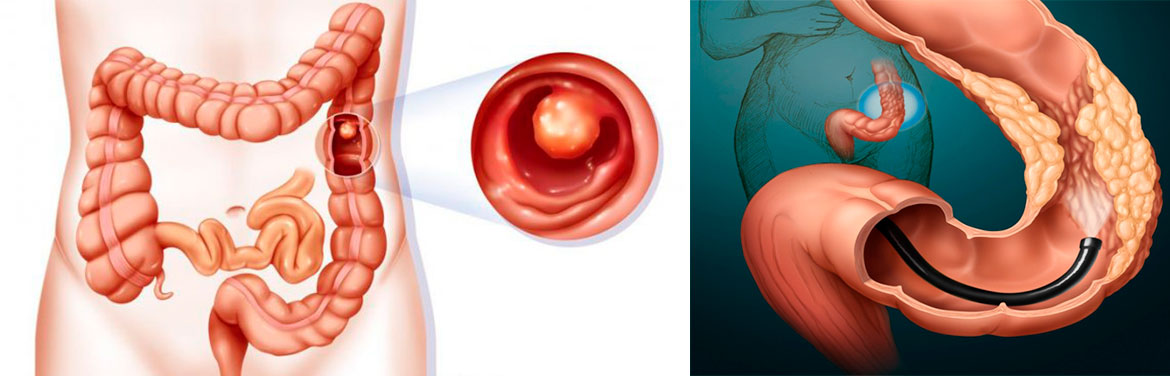
Морфологическая картина тубулярной аденомы толстой кишки что это такое
Морфологическая картина тубулярной аденомы толстой кишки что это такое
А. Д. Борсук, заведующий эндоскопическим отделением
С. А. Дриго, врач-эндоскопист
Е. В. Бредихина, врач-эндоскопист
ГУ «Республиканский научно-практический центр радиационной медицины и экологии человека»
г. Гомель, Беларусь
Аденома — доброкачественная, четко отграниченная эпителиальная опухоль из железистого эпителия. Визуально колоректальная аденома чаще имеет вид полипа, связанного со стенкой ножкой или широким основанием. Длина ножки зависит от темпа роста полипа и его локализации. Быстро растущие полипы имеют широкое основание, в то время как медленно растущие, как правило, имеют ножку.
Выделяют три гистологических типа колоректальных аденом: тубулярный, тубулярно-ворсинчатый и ворсинчатый. Критерием такого разделения служит соотношение тубулярных и ворсинчатых структур. И хотя такое деление на структурные варианты является в некоторой степени условным, принятые критерии имеют определенное значение для прогнозирования риска малигнизации того или иного типа аденом.
Тубулярные аденомы являются наиболее распространенными. Микроскопически тубулярная аденома представлена пролиферирующим аденоматозным эпителием, построена из ветвящихся и значительно извитых железистых трубочек, более длинных, чем в обычной слизистой. В тубулярной аденоме допускается наличие не более 25 % ворсинчатой ткани. Аденома имеет покрытое слизистой оболочкой основание, представленное соединительной тканью, гладкомышечными клетками и сосудами. Макроскопически тубулярные аденомы, как правило, имеют ножку и гладкую дольчатую поверхность. Реже они имеют широкое основание и совсем редко встречаются стелящиеся тубулярные аденомы, слегка выступающие над поверхностью слизистой оболочки.
В тубулярно-ворсинчатых аденомах в результате пролиферации эпителия увеличивается количество ворсинок, которые могут определяться как на поверхности полипа, так и внутри крупных желез. Строение желез также изменяется — они удлиняются, приобретают неправильную форму, плотно прилегают друг к другу. Одновременно нарастает степень дисплазии эпителия. Тубулярно-ворсинчатой считается аденома, имеющая в своей структуре от 25 до 75 % ворсинчатой ткани. Макроскопически тубулярно-ворсинчатая аденома отличается от тубулярной более выраженной дольчатостью и наличием небольших участков с очень мелкими дольками или ворсинками. В отдельных случаях отличить их макроскопически не представляется возможным.
Ворсинчатая аденома гистологически состоит из тонких пальцевидных выростов соединительной ткани собственной пластинки слизистой оболочки, покрытых эпителием. Почти во всех ворсинчатых аденомах встречается небольшое количество желез. Количество ворсинчатого компонента составляет более 75 %. Макроскопически ворсинчатые аденомы имеют широкое основание и «мохнатую» поверхность.
Существует мнение, что гистологические типы аденом представляют собой последовательную и непрерывную цепь событий от тубулярной аденомы через смешанный тубулярно-ворсинчатый вариант к ворсинчатой аденоме. Подтверждением этого является корреляция размера аденом с их гистологическим строением. По данным эндоскопических осмотров, размеры тубулярных аденом в 76 % случаев были меньше 1 см, в 20 % — 1–2 см, в 4 % — больше 2 см; в 25 % случаев размеры тубулярно-ворсинчатых аденом были меньше 1 см, в 47 % — 1–2 см, в 28 % — больше 2 см; 14 % ворсинчатых аденом были меньше 1 см, 26 % — 1–2 см, 60 % — больше 2 см. Таким образом, для крупных аденом более характерно ворсинчатое строение.
Имеется также особый гистологический тип колоректальной аденомы — зубчатая аденома, близкая по строению к гиперпластическому полипу, но обладающая возможностью малигнизации.
В отличие от гиперпластических полипов зубчатые аденомы не распространены так широко. Истинную частоту встречаемости зубчатых аденом оценить достаточно сложно, что связано с объективными трудностями эндоскопической и гистологической дифференциальной диагностики таких аденом и гиперпластических полипов.
Микроскопически зубчатая аденома объединяет в себе архитектонику гиперпластического полипа и традиционной аденомы: пилообразную конфигурацию желез с дисплазией эпителия верхних отделов крипт и люминальной поверхности. Кроме того, наблюдается цитоплазматическая эозинофилия, наличие бокаловидных клеток, отсутствие утолщения базальной мембраны под поверхностным эпителием, исчезновение эндокринных клеток, формирование тубулярного и ворсинчатого компонентов. Достоверных клинических данных о количестве случаев колоректального рака, который возник из зубчатой аденомы, нет.
В связи с тем, что аденоматозный эпителий относится к разряду неопластического, каждая аденома имеет признаки дисплазии разной степени выраженности. Под термином дисплазия подразумевают комплекс морфологических нарушений дифференцировки эпителия предракового характера в результате пролиферации камбиальных элементов с развитием их атипии, утратой полярности и нарушением гистологической структуры, без инвазии базальной мембраны и возможностью обратного развития. Гистологически дисплазию классифицируют на три степени: 1 — слабую, 2 — умеренную и 3 — тяжелую (высокую) (Табл. 1).
| Табл. 1 Гистологические признаки степени дисплазии аденом | |||
| Гистологические признаки | Степень дисплазии | ||
| слабая | умеренная | тяжелая | |
| Укрупнение ядер | + | ++ | +++ |
| Гиперхромия | + | ++ | +++ |
| Форма | удлиненная | эллипсоидная | полиморфная |
| Расположение | базальное | псевдомногорядное | беспорядочное |
| Нуклеолы | не видны | иногда определяются | часто определяются |
| Митотический уровень | + | ++ | +++ |
| Бокаловидные клетки | ++ | + | — |
| Железы | разветвленные | складчатые | почкование эпителия |
| Межжелезистые пространства | редуцированы минимально | редуцированы умеренно | редуцированы значительно |
Наибольшие сложности морфологической верификации возникают при постановке диагноза carcinoma in situ. Следует подчеркнуть, что до сих пор не разработаны четкие и абсолютные критерии, по которым стало бы возможно проводить дифференциальную диагностику между тяжелой дисплазией и раком in situ.
Большие размеры полипа, большое количество ворсинок в его строении и увеличение возраста пациента определяют более высокий риск развития аденомы с дисплазией тяжелой степени.
Концепция развития аденома–карцинома хорошо известна и описывается в виде ступенчатых изменений нормального эпителия прямой и ободочной кишки в аденому, а затем в рак, которые связаны с накоплением множества генетических повреждений в эпителиальных клетках. Имеются доказательства в пользу данной концепции:
— распространенность аденомы коррелирует с показателями заболеваемости колоректальным раком;
— риск развития аденомы и рака увеличивается с возрастом пациента;
— риск развития рака возрастает с увеличением размера аденомы;
— синхронные аденомы часто выявляются у пациентов с колоректальным раком, а резидуальную аденоматозную ткань часто находят в раковой опухоли.
На молекулярном уровне известно несколько генетических изменений, связанных с прогрессированием нормального эпителия толстой кишки в инвазивный рак. Самое раннее повреждение связано с мутацией гена аденоматозного полипа (APC), находящегося в 5q хромосоме, что приводит к инактивации гена и пролиферации эпителиальных клеток, развитию аденомы. В результате мутации Ki-ras гена, гена колоректального рака (DCC) 18q хромосомы и гена р53 хромосомы 17 р происходит активация онкогенов и снижение активности генов-супрессоров опухолей.
Хотя точного временного промежутка перехода аденомы в карциному нет, очевидно, что это медленный процесс, происходящий на протяжении многих лет. Длительные наблюдения пациентов с неудаленными колоректальными аденомами показывают, что продолжительность прогрессии аденомы в карциному составляет от 5 до 10 лет.
Некоторые аденомы имеют плоский или углубленный вид и не возвышаются над поверхностью слизистой оболочки. Они относятся к неполиповидным образованиям. Визуально определить их можно по изменению цвета, структуры слизистой, отсутствию капиллярной сети. Простым и эффективным методом их идентификации является хромоскопия с индигокармином.
В плоских или углубленных аденомах размером меньше 1 см частота обнаружения выраженной дисплазии или рака примерно в два раза выше, чем в выступающих поражениях аналогичного размера. Примерно в 30 % плоских аденом больше 1 см обнаруживается выраженная дисплазия или рак. Средний размер малигнизированных плоских или углубленных аденом меньше, чем малигнизированных полиповидных.
Учитывая то, что распространенность аденоматозных полипов значительно превышает заболеваемость колоректальным раком, очевидно, что лишь небольшая часть аденом трансформируется в рак. Хотя не всегда представляется возможным определить, какая аденома прогрессирует в рак, все же существуют некоторые особенности аденом, которые коррелируют с риском развития рака. Увеличение размера полипа, количества ворсинок и выраженная дисплазия повышают риск малигнизации аденомы.
Лечение тубулярной аденомы толстой кишки
Тубулярная аденома – доброкачественное новообразование из секретирующих клеток эпителия. Это самый частый вариант полипов толстой кишки, составляющий более 85%.
Тубулярная аденома – в чем ее опасность?
Тубулярная аденома толстой кишки характеризуется всеми признаками доброкачественной опухоли, то есть состоит из клеток кишечного эпителия со свойственным им строением, не способна к безудержному росту с деструкцией органа и метастазированию.
Однако именно эти полипы отличаются более высоким, по сравнению с другими, риском перерождения в злокачественные опухоли. Дело в том, что практически все тубулярные аденомы в той или иной степени имеют признаки дисплазии. Она проявляется внутриклеточными структурными изменениями и углубляющимися по мере нарастания тяжести дисплазии нарушениями дифференцировки клеток. Так, тяжелая дисплазия тубулярной аденомы уже мало чем отличается от начальной формы рака толстой кишки.
Кроме того, почти все тубулярные аденомы приблизительно на четверть состоят из так называемого ворсинчатого компонента, а полипы с ворсинчатой тканью имеют более высокий злокачественный потенциал. Поэтому даже единичные и мелкие тубулярные аденомы на тонкой ножке, то есть по всем признакам имеющие низкий риск перехода в рак, требуют самого пристального внимания.
Удаление тубулярной аденомы толстой кишки
Удаление – единственный метод лечения тубулярной аденомы толстой кишки. Хирургическое лечение доброкачественных опухолей толстой кишки как действенная мера профилактики колоректального рака – важное направление в деятельности Европейской онкологической клиники в Москве. Поэтому ее специалисты имеют большой опыт в удалении тубулярных аденом. В подавляющем большинстве случаев операции здесь проводятся:
В опытных руках это несложное малоинвазивное вмешательство, в ходе которого новообразование срезается со слизистой специальной петлей с проходящим через нее электрическим током. В результате на месте аденомы остается крошечный некровоточащий струп, слизистая под которым быстро восстанавливается;
Эндоскопическое удаление единичной тубулярной аденомы – амбулаторная процедура, в остальных случаях длительность госпитализации не превышает 1-2 дней.
Необходимость в полостных операциях возникает, обычно, если:
Мнение эксперта
Главный врач Европейской онкологической клиники в Москве, хирург, онколог, кандидат медицинских наук Андрей Львович Пылёв объясняет: «Не все полипы толстой кишки имеют одинаковый злокачественный потенциал. Тубулярная аденома, например, перерождается в 60% случаев. Риск еще более возрастает, если полипы множественные, крупные, имеют широкое основание, расположены в прямой кишке.
Поэтому диагноз тубулярной аденомы – прямое показание для ее удаления во всех случаях. У нас это делает доктор медицинских наук, один из самых опытных специалистов России в области диагностической и хирургической эндоскопии Михаил Сергеевич Бурдюков».
Новообразования толстого кишечника
Опухоли толстого кишечника бывают доброкачественными и злокачественными. Тубулярная аденома толстой кишки и карциноид аппендикса (червеобразного отростка) относятся к доброкачественным новообразованиям. Аденокарцинома толстой кишки представляет собой злокачественное новообразование, которое развивается из клеток железистого эпителия. Это одна из гистологических разновидностей рака толстой кишки.
В Юсуповской больнице определяют наличие новообразований толстого кишечника с помощью современных методов диагностики. Гистологи верифицируют тип опухоли, исследуя под микроскопом образцы тканей, полученных во время биопсии. При наличии тубулярной аденомы толстой кишки проводят описание микропрепарата.
В зависимости от локализации и гистологического типа опухоли, состояния пациента и наличия сопутствующих заболеваний онкологи вырабатывают индивидуальный план лечения пациента. Тяжёлые случаи карциномы толстой кишки обсуждаются на заседании экспертного совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие онкологи Москвы принимают коллегиальное решение о тактике ведения пациента.
Аденокарцинома может развиться из тубулярно-ворсинчатой аденомы толстой кишки с дисплазией. Последовательность «аденома – рак» подтверждена многочисленными исследованиями учёных. Риск развития злокачественных новообразований прямой и ободочной кишки у лиц с аденоматозными полипами в 3–5 раз выше, чем в общей популяции. В связи с высоким риском злокачественной трансформации тубулярной аденомы толстой кишки с дисплазией онкологи Юсуповской больницы проводят их раннюю диагностику и принимают превентивные меры по снижению заболеваемости аденокарциномой толстой кишки.
Гистологические типы аденом толстого кишечника
Выделяют 3 гистологических типа аденом толстой кишки:
Критерием разделения служит соотношение ворсинчатых и тубулярных структур. Тубулярная аденома толстой кишки – что это такое? Микроскопически тубулярная аденома представлена пролиферирующим аденоматозным эпителием. Опухоль состоит, из ветвящихся и значительно извитых железистых трубочек, более длинных, чем в обычной слизистой кишечника. В тубулярной аденоме присутствует не более 25 % ворсинчатой ткани. Тубулярная аденома толстой кишки имеет покрытое слизистой оболочкой основание. Оно представлено соединительной тканью, гладкомышечными клетками и сосудами. тубулярные аденомы имеют ножку и гладкую дольчатую поверхность. Реже они располагаются на широком основании. Совсем редко встречаются стелящиеся тубулярные аденомы, которые слегка выступают над поверхностью слизистой оболочки.
В тубулярно-ворсинчатых аденомах увеличивается количество ворсинок, которые могут определяться как на поверхности полипа, так и внутри крупных желез. Железы удлиняются, приобретают неправильную форму, плотно прилегают друг к другу. Нарастает степень дисплазии эпителия. В тубулярно-ворсинчатой аденоме процентное содержание ворсинчатой ткани варьирует от 25 до 75 %. Опухоль состоит из выраженных долек, имеет небольшие участки с ворсинками или очень мелкими дольками.
Ворсинчатая аденома состоит из тонких пальцевидных выростов соединительной ткани собственной пластинки слизистой оболочки, которые покрыты эпителием. В ворсинчатых аденомах можно встретить небольшое количество желез и 75% ворсинчатого компонента. Макроскопически ворсинчатые аденомы имеют широкое основание и «мохнатую» поверхность. Существует особый гистологический тип аденомы толстого кишечника – зубчатая аденома. Опухоль близка по строению к гиперпластическому полипу, но обладает возможностью малигнизации.
Аденоматозный эпителий относится к разряду неопластического. По этой причине каждая аденома имеет признаки дисплазии разной степени выраженности. Гистологи различают 3 степени дисплазии тубулярной аденомы толстой кишки:
Тубулярная аденома толстой кишки с дисплазией low grade – это низко дифференцированная опухоль. Она может трансформироваться в аденокарциному.
Классификация
Гистологи выделяют следующие виды злокачественных новообразований толстого кишечника:
Железистый рак принято может быть представлен следующими видами карцином толстой кишки: тубулярными, муцинозными, перстневидноклеточными, плоскоклеточными. Тубулярные аденокарциномы, состоят из трубчатых структур. Опухоли этого вида встречаются более чем у 50% пациентов с железистым раком. Они имеют смазанные контуры и небольшие размеры.
Муцинозная аденокарцинома состоит из слизистых компонентов и эпителиальных структур, не имеет очерченных границ. Метастазирует происходит лимфогенным путем. Высокий риск рецидивирования обусловлен нечувствительностью к радиотерапии.
Перстневидноклеточные аденокарциномы характеризуются высокой агрессивностью клинического течения. Большинство пациентов с опухолями данного вида, которые впервые обращаются за врачебной помощью в Юсуповскую больницу, уже имеет метастазы в лимфоузлах и печени. Онкологическое заболевание чаще всего отмечается у молодых пациентов.
Плоскоклеточные аденокарциномы формируются в области заднепроходного канала. Опухоль состоит из плоских эпителиальных клеток. Для клинического течения плоскоклеточных аденокарцином характерен высокий уровень злокачественности. Они часто рецидивируют, прорастают в ткани влагалища мочеточников, мочевого пузыря, и предстательной железы. Порог пятилетней выживаемости при плоскоклеточных аденокарциномах не превышает 30%.
Причины образования
Развитию тубулярной аденомы толстой кишки способствуют нутритивные факторы: высокое содержание жира и низкое – пищевых волокон. Изменения в рационе питания оказывают влияние на вероятность развития аденомы и аденокарциномы. К нарушению пролиферации эпителиальных клеток могут приводить рафинированные жиры. Нутритивные компоненты, которые содержатся во фруктах, овощах и других продуктах, могут регулировать канцерогенез толстой кишки, влиять на прогрессирование аденомы в карциному.
Увеличение размера полипа, количества ворсинок и выраженная дисплазия повышают риск малигнизации аденомы толстой кишки. Согласно статистическим данным, в аденокарциному преобразуется 4,8 % тубулярных, 22,5 % тубулярно ворсинчатых и 40,7% ворсинчатых аденом. Риск трансформации доброкачественных новообразований в злокачественные опухоли возрастает со степенью дисплазии. 5,7 % аденом со слабой степенью дисплазии, 18 % с умеренной степенью дисплазии и 34,5 % с дисплазией тяжелой степени преобразуются в аденокарциному толстой кишки.
Ворсинчатые, тубулярно-ворсинчатые аденомы и аденомы больше 1 см увеличивают риск последующего развития аденокарциномы толстой кишки. Этот риск выше у пациентов с множественными полипами.
Симптомы и диагностика
Большинство аденом толстого кишечника клинически не проявляют себя. Их обнаруживают случайно при скрининговых исследованиях или осмотрах по поводу жалоб, которые не связаны с ними. Иногда аденомы вызывают значительные кровотечения или приводят к хронической анемии вследствие длительной скрытой потери крови. Крупные аденомы прямой кишки могут сопровождаться тенезмами, выделением слизи. Продукция слизи в большом объеме вызывает нарушения электролитного баланса. Дистальные аденомы прямой кишки могут выпадать через заднепроходное отверстие.
Врачи Юсуповской больницы выявляют аденомы толстой кишки с помощью ректороманоскопии и колоноскопии. Аденома толстого кишечника чаще имеет вид полипа, расположенного на широком основании или связанного со стенкой кишки ножкой. Её длина ножки зависит от темпа роста локализации полипа. Быстро растущие аденомы имеют широкое основание. Медленно растущие расположены на ножке, которая образуется в результате перистальтики и вытяжения полипа перистальтической волной.
Некоторые аденомы толстой кишки имеют углублённый или плоский вид. Они не возвышаются над поверхностью слизистой оболочки. Визуально определить их можно по изменению цвета, структуры слизистой, отсутствию капиллярной сети. В Юсуповской больнице применяют простой и эффективный метод их идентификации – хромоскопию с индигокармином.
Тактика ведения пациентов
Когда при проведении ректороманоскопии проктологи Юсуповской больницы обнаруживают небольшой полип, размер которого не превышает 1см, выполняют биопсию. Если морфологически верифицируется аденома, проводят колоноскопию для выявления возможных синхронных поражений в проксимальных отделах ободочной кишки. При этом дистальную аденому, выявленную ранее, удаляют. Колоноскопию выполняют даже в том случае, когда при ректороманоскопии выявляют тубулярную аденому толстой кишки небольших размеров.
Если при ректороманоскопии врачи обнаруживают полип размером 1см и более, выполнять биопсию нет необходимости. Новообразование удаляют во время колоноскопии, которую проводят на предмет выявления синхронных опухолевых поражений в верхних отделах толстой кишки. При выявлении неопухолевого полипа (гиперпластического, воспалительного), в последующем наблюдении за ним нет необходимости.
После тотальной колоноскопии и удаления всех полипов последующую колоноскопию проводят через 3 года. При неполном удалении полипа, удалении больших аденом на широком основании, множественных полипов последующие колоноскопии проводят в более ранние сроки. Если при проведении контрольной колоноскопии не обнаруживают новых аденом, интервал наблюдения увеличивают до пяти лет.
При наличии больших полипов на широком основании, при эндоскопическом удалении которых высок риск осложнений, выполняют хирургическое вмешательство с лапаротомного доступа. После полного эндоскопического удаления аденоматозных полипов с тяжелой дисплазией) нет необходимости в дополнительном обследовании или лечении пациентов. Последующую колоноскопию выполняют в течение трёх лет. Если не обнаруживают новых аденом, интервал наблюдения увеличивают до 5 лет.
После эндоскопического удаления аденоматозного полипа с признаками злокачественной опухоли дальнейшую тактику определяют на основании прогностических критериев. Если эндоскопист убеждён, что полип был полностью удалён, при морфологическом исследовании выявлена высокодифференцированная или умеренно дифференцированная аденокарцинома, не было инвазии в кровеносные и лимфатические сосуды, не обнаружено злокачественных клеток в краях резекции, эндоскопическая полипэктомия считается радикальной. Когда отсутствует уверенность в полном удалении аденомы, при морфологическом исследовании выявлена низкодифференцированная аденокарцинома, присутствует инвазия в лимфатические или кровеносные сосуды, обнаружены злокачественные клетки в краях резекции, пациенту проводят оперативное хирургическое вмешательство в связи с высоким риском резидуальной аденокарциномы и метастазов в регионарные лимфоузлы.
При наличии признаков кишечного дискомфорта, причиной которого может быть тубулярная или тубулярно ворсинчатая аденома толстой кишки, высокодифференцированная или низкодифференцированная аденокарцинома, карциноид червеобразного отростка, обращайтесь к онкологам клиники. Вас запишут на приём к врачу Юсуповской больницы. Вы получите консультацию ведущих проктологов, онкологов в удобное для вас время. Своевременное излечение от аденомы толстой кишки предотвращает развитие аденокарциномы.