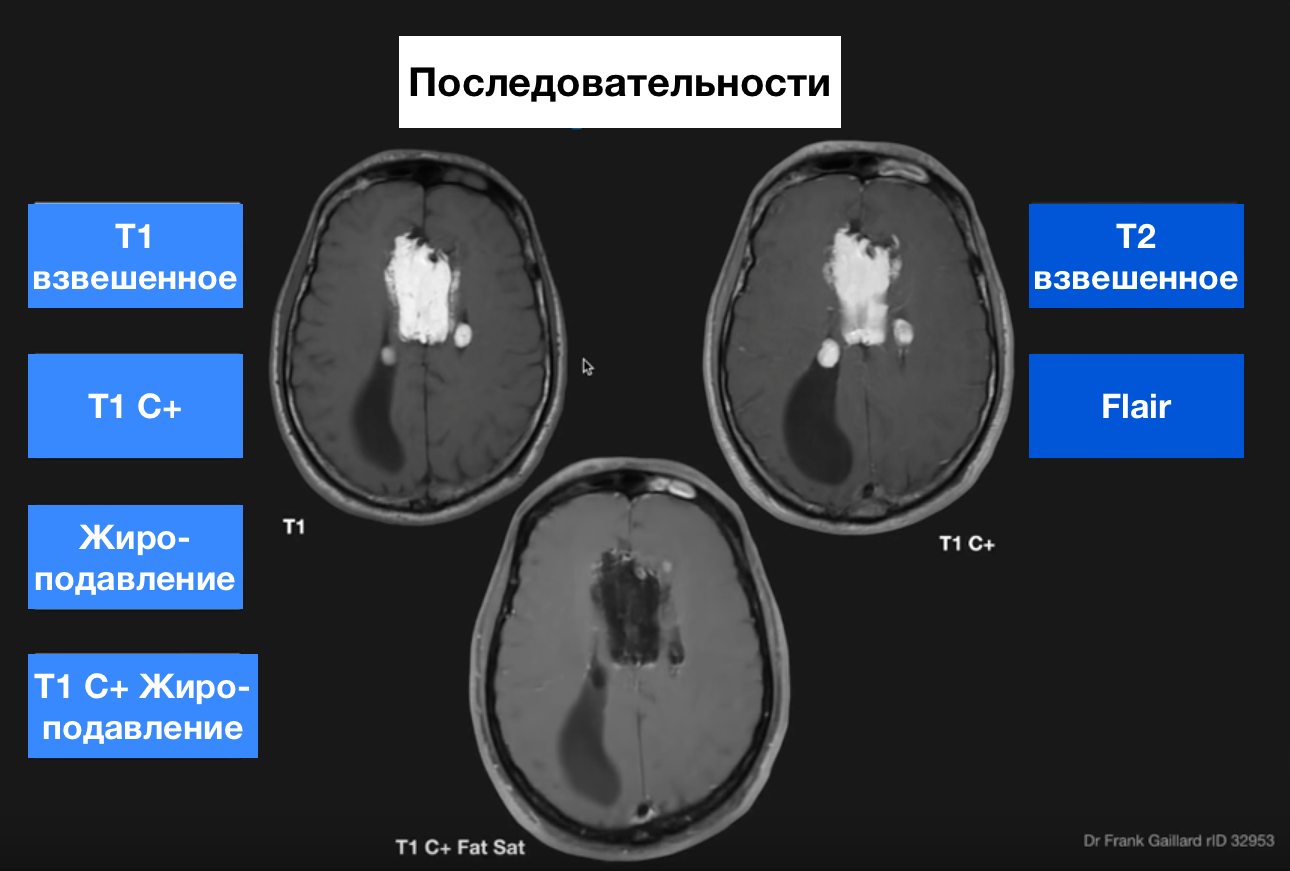
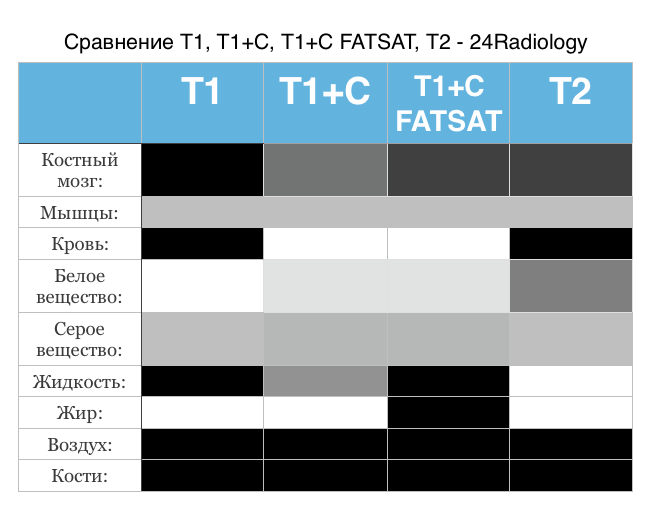
Мрт с жироподавлением что это
МРТ — последовательность — T1+C FAT SAT
МРТ — последовательность — T1+C FAT SAT (Т1 SE/T1 TSE/ T1 FSE FAT SATURATED POST CONTRAST) или постконтрастное с подавлением жира.
Особенность изображения:
На Т1-взвешенных постконтрастных изображениях с жироподавлением, жировая ткань (области, содержащие жировую ткань, например, подкожно-жировая клетчатка и жир в костном мозге) и кровеносные сосуды (например, артерии и вены в мозгу, шеи, груди, животе, верхних и нижних конечностях) выглядят гипоинтенсивными, а кровеносные сосуды и патологии с гиперваскуляризацией визуализируются гиперинтенсивно.
Патология:
Патологии, содержащие жировую ткань в избытке, визуализируются гипоинтенсивными на Т1- взвешенных изображениях с жироподавлением (например, липома).
Патологии с гиперваскуляризацией выглядят гиперинтенсивными на Т1-взвешенных постконтрастных изображениях (например, опухоли, как гемангиома, лимфангиома, гемангиоэндотелиома, саркома Капоши, ангиосаркома, гемангиобластома и т.д., а воспалительные процессы, такие как дисцит, менингит, синовит, артрит, остеомиелит и т.д.).
Патологические процессы без сопутствующего ангиогенеза остаются неизменными, как гипоинтенсивные на Т1-взвешенных постконтрастных изображениях.
Примеры:
Источник:
МРТ крестцово-подвздошных сочленений
МРТ крестцово-подвздошных сочленений — современная неинвазивная методика диагностического исследования, направленная на его визуализацию путём применения радиоволн в условиях магнитного излучения высокой напряжённости. Процедура является высокоинформативной и безвредной, превосходя по этим показателям не только обычный рентген, но и КТ.
Её грамотное проведение даёт возможность выявить все патологии и аномалии КПС, а также определить состояние хрящевого, связочного и мышечного аппаратов этой области. Процедура эффективна в выявлении заболеваний воспалительной, травматической и дегенеративной природы. Она позволяет определить новообразования добро- и злокачественной этиологии и дифференцировать их.
В зависимости от целей исследования она может быть обзорной, а может проводиться с применением контрастного вещества, что позволяет получить изображения высокой чёткости. Цена МРТ крестцово-подвздошных сочленений зависит от необходимости применения контрастного вещества, его вида и объёма.
Преимущества МРТ КПС в клинике ЦЭЛТ
Многопрофильная клиника ЦЭЛТ предоставляет широкий спектр диагностических услуг. Если Вам надо пройти МРТ крестцово-подвздошных сочленений в Москве, обращайтесь к нашим специалистам. Опыт их работы составляет от 15-ти лет, а сами они владеют технологией проведения процедуры в совершенстве.
Процедура проводится на высокопольном магнитно-резонансном томографе «Philips Achieva», который можно без преувеличения назвать одной из лучших разработок этой компании. Он обеспечивает высокую разрешающую способность на максимальной скорости сканирования и максимальное удобство для пациента, который не испытывает дискомфорта в процессе сканирования.
Применение технологии «MultiTransmit» позволяет нашим специалистам проводить настройку источников РЧ-энергии с учётом индивидуальных анатомических особенностей каждого пациента. Применение нескольких источников увеличивает скорость сканирования. Программный модуль «ExamCards» располагает всеми последовательностями, которые необходимы для высокоточной диагностики.
Вышеперечисленное позволяет нашим специалистам добиться высокого качества диагностики тугого сустава, выявить патологические изменения на любых стадиях развития.
Узнать стоимость МРТ можно в соответствующем разделе нашего сайта, ознакомившись с прайс-листом или позвонив нам: +7 (495) 788-33-88! Обратите внимание: мы регулярно обновляем наш прайс-лист, однако во избежание недоразумений всё же рекомендуем уточнять цену у наших операторов.
Показания и противопоказания к МРТ крестцово-подвздошных сочленений
Подготовка к МРТ КПС
Обзорная процедура не требует от пациента самостоятельной подготовки. Ему достаточно своевременно прийти в клинику и предоставить диагносту направление от лечащего врача, в котором будет обозначен предварительный диагноз и задачи, которые нужно решить в процессе проведения диагностики. Такой подход позволяет повысить качество процедуры и получить всю информацию, необходимую для постановки диагноза.
В случае, если процедура проводится с применением контрастного вещества, пациенту нужно пройти тест на аллергическую реакцию и функцию почек для того, чтобы исключить противопоказания. Исследование проводится натощак и требует отказа от еды не позже чем за шесть часов до её начала.
Диагностика крестцово-подвздошного сочленения детям и пациентам, которые не могут находиться неподвижно в течение времени, необходимого на проведение сканирования, проводится седация анестетическими препаратами. Во время проведения процедуры на пациенте не должно быть металлических предметов — их нужно обязательно снять.
Методика проведения МРТ КПС
Продолжительность процедуры составляет от 15-ти до 45-ти минут; в среднем она занимает около получаса. Её проводят в кабинете, где расположен томограф. Пациенту предлагают принять положение лёжа на его столе, который плавно смещается в сканирующую рамку, имеющую вид большого кольца или трубы.
Во время проведения сканирования слышны щелчки или треск. Это является нормой и не должно стать причиной беспокойства пациента. Ему нужно сохранять неподвижность в процессе, но при необходимости он может обратиться к медицинскому персоналу через систему громкой связи. Подобное может потребоваться в случае панической атаки или возникновения интенсивных неприятных ощущений.
Сама по себе процедура безболезненна и не вызывает у пациента соматических ощущений. Изредка некоторые из них отмечают тепло в тазовой области, которое проходит после окончания исследования. При применении контрастного вещества может возникнуть лёгкое головокружение, тошнота или общая слабость.
Результаты диагностики предоставляются на руки пациенту через час после её завершения. Комплект включает в себя письменное заключение диагноста, описание полученных снимков и сами снимки: как в распечатанном виде, так и на цифровом носителе.
МРТ крестцово-подвздошных сочленений, что показывает
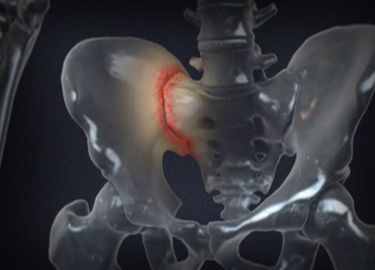
МРТ крестцово-подвздошных сочленений – метод выявления болезней крупных неподвижных суставов, соединяющих крестец с костями таза. Магнитно-резонансная томография – безопасная и точная процедура, которая использует вместо вредного рентгеновского излучения только магнитное поле и радиоволны. МРТ эффективнее и раньше других методов обнаруживает признаки сакроилеита – воспаления крестцово-подвздошных суставов.
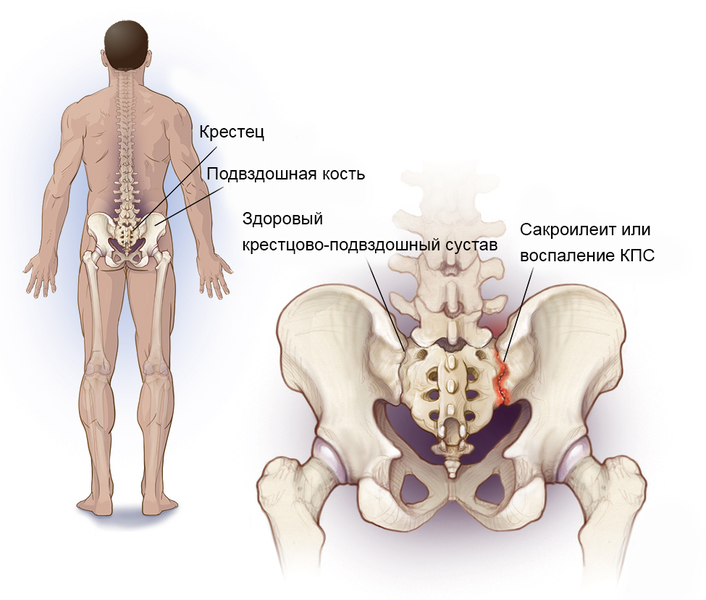
Где находится крестцово-подвздошное сочленение
Крестцово-подвздошное сочленение – крупный малоподвижный сустав, образованный ушковидными поверхностями крестца и подвздошной кости, покрытыми плотным волокнистым хрящом. Наиболее подвижно крестцово-подвздошное сочленение у маленьких детей. С возрастом, из-за возрастающих вертикальных нагрузок, сустав становится крепче – на суставных поверхностях образуются гребни и впадины, заходящие друг за друга. Стабильность сустава также обеспечивается мощными связками, по прочности превосходящими кости таза.
Основная функция сочленения – поглощение ударных нагрузок, поддержка для позвоночника, вращение пояса нижних конечностей относительно позвоночника в пределах 2-18 градусов. Сустав также принимает непосредственное участие в ходьбе.
Болезни крестцово-подвздошного сочленения
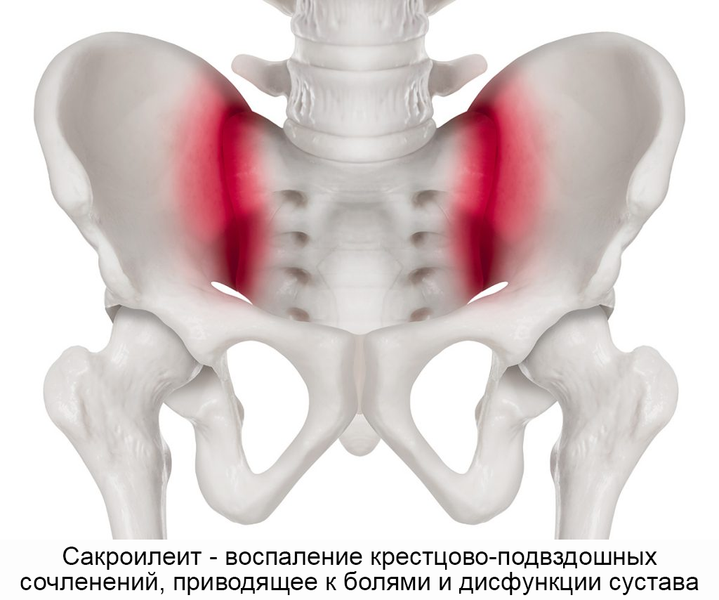
Сакроилеит – воспаление крестцово-подвздошного сочленения. Служит характерным признаком ревматоидного артрита и других суставных патологий, болезни Бехтерева. Сакроилеит – это один из диагностических критериев болезни Крона и неспецифического язвенного колита. Воспаление также может быть признаком бруцеллеза, дегенеративно-дистрофических явлений (артроза, остеоартрита). Сакроилеит ведет к патологической подвижности (нестабильности) или анкилозу (патологическому сращению) крестцово-подвздошного сочленения. Нарушение функции сустава при этом становится источником постоянных болей.
Область крестцово-подвздошного сочленения может поражаться при опухолях, метастазах в кости таза, инфекционном процессе (остеомиелит).
Показания и противопоказания для МРТ крестцово подвздошных сочленений
МРТ крестцово-подвздошного сочленения рекомендуют при наличии следующих жалоб пациента:
МРТ крестцово-подвздошных сочленения запрещено, если имеются противопоказания:
Подготовка к МРТ крестцово-подвздошных сочленений
Очень важно помнить, что магнитно-резонансное сканирование, несмотря на отсутствие необходимости в подготовке, имеет ряд требований. Пациенты перед исследованием должны оставить все лишние предметы в камере хранения – это особенно касается ювелирных изделий, пирсинга, любых металлических предметов, телефонов и гаджетов. Мощные магнитные поля, генерируемые во время МРТ, могут выводить из строя электронику и нагревать металл, вызывая ожоги.
Магнитно-резонансная томография крестцово-подвздошных сочленения с контрастированием
МР-томография КПС поддерживает использование контрастного усиления. Эта методика предусматривает введение в кровь пациента специального контрастного препарата, которые накапливается в патологически измененных тканях при воспалительных заболеваниях и опухолях. Применение контраста значительно облегчает диагностику заболеваний крестцово-подвздошных сочленений и повышает информативность исследования, особенно в спорных случаях.
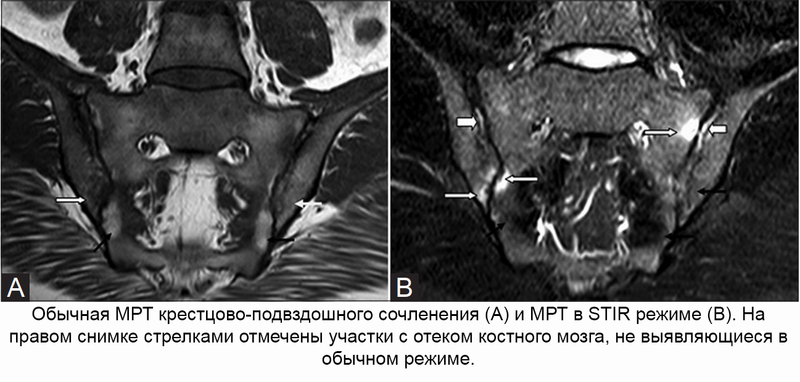
МРТ крестцово-подвздошного сочленения в STIR-режиме
Магнитно-резонансная томография – не одно исследование, а целый комплекс алгоритмов, режимов и программ, применяющихся для диагностики заболеваний. Режим STIR – один из таких алгоритмов, подавляющий сигнал от жировой ткани и выявляющий сакроилеит на ранних стадиях, когда воспаление проявляется только отеком костного мозга. Другие методы диагностики не способны выявлять сакроилеит в самом начале, что в конечном итоге ухудшает прогноз и препятствует эффективной профилактики осложнений.
Как проводится магнитно-резонансная томография крестцово-подвздошного сочленения
МР-томография проводится с помощью томографа – аппарата в виде цилиндра, лежащего на боку, с коротким и широким туннелем в центре. Этот туннель – рабочая часть установки, в нем во время исследования находится пациент. Для этого в туннеле имеются направляющие, по которым передвигается стол для больного.
Перед началом исследования необходимо убедиться, что вы оставили все посторонние предметы, а особенно предметы из металла, в камере хранения. Затем, пройдя в помещение с томографом, с помощью медперсонала пациента укладывают на стол. На уши рекомендуется надеть наушники – они приглушают достаточно громкие звуки работающего томографа. Чтобы сделать исследование комфортнее, через них также транслируют спокойную музыку и передают указания оператора.
Длительность МР-томографии КПС – 15 минут. При необходимости в контрастном усилении процедура длится 30 минут. После завершения исследования вам необходимо подождать не более 30 минут, пока врачи не расшифруют снимки.
Что покажет МРТ крестцово подвздошных сочленений
Любой пациент хочет узнать, что видно на МРТ крестцово-подвздошных сочленений. Поэтому мы дарим консультацию врача-рентгенолога каждому нашему пациенту – специалист в области МРТ-диагностики покажет вам ваши снимки, расскажет, какие изменения и признаки были обнаружены, каким болезням они могут соответствовать. Если вы делали МРТ ранее, захватите старые снимки с собой – это позволит сравнить их с новыми и выяснить, есть ли положительная или отрицательная динамика развития болезни.
Расшифровка МРТ крестцово-подвздошных суставов
На серии послойных снимков, сделанных в нескольких проекциях через область крестца и таза, легко увидеть сами КПС, их суставные поверхности и суставные хрящи, полость сустава, окружающие его связки и сухожилия, а также кости таза. Врач МРТ диагностики, просматривая снимки, обращает внимание на отклонения от нормы, признаки воспалительных изменений, сужение суставной щели, наличие выпота в суставную полость. В STIR-режиме могут обнаруживаться признаки сакроилеита в виде отека костного мозга. При использовании контраста оценивается динамика его накопления и высвобождения из тканей. Исключается наличие грубых изменений в виде опухолей, остеомиелита, остеопороза и т.д. Полученная информация после расшифровки снимков заносится в заключение.
Лучевая диагностика миодистрофий
Методы лучевой визуализации на сегодняшний день наиболее эффективны в диагностике заболеваний, характеризующихся дистрофическими изменениями мышечной ткани.
Они позволяют обнаружить патологические изменения на самой ранней стадии и используются в ходе дальнейшей терапии для контроля результатов лечения.
Особая роль отводится этим методам в раннем выявлении и своевременном лечении пациентов с наследственными скелетно-мышечными заболеваниями.
Методы визуализации, благодаря своей безопасности и высокой результативности, могут использоваться для выявления различных миодистрофий и миопатий не только у взрослых, но и у детей.
И если первые дифференциально-диагностические подходы в МРТ были сосредоточены главным образом на визуализации поражения определенной группы мышц нижних конечностей, современные исследования позволяют оценить состояние различных отделов скелета, мышцы туловища, плечевого пояса и верхних конечностей.
Скелетно-мышечная лучевая диагностика в целом и магнитно-резонансная томография (МРТ), в частности, все чаще используются для характеристики степени поражения мышечной ткани и помогает выявить различия между дистрофическими и недистрофическими заболеваниями. А стандартизованные классификации степени поражения мышц при проведении МРТ позволят оперативно оценить патологический процесс в каждой мышце.
Специфическая картина изменений при скелетно-мышечной МРТ может быть полезной для дифференциации отдельных форм поясно-конечностных миодистрофий(ПКМД) и дистрофинопатий.
Компьютерная томография (КТ) позволяет оценить глубокие мышечные структуры.
А ультразвуковое исследование(УЗИ), в свою очередь, провести динамические исследования сокращающихся мышц на предмет патологической мышечной активности. Благодаря отсутствию лучевой нагрузки, проводить исследование можно детям любого возраста.
В дополнение к неврологическому обследованию и нейрофизиологической оценке, скелетно-мышечная визуализация становится все более важным диагностическим инструментом для оценки мышечной ткани, показывающим степень и характер поражения.
Поясно-конечностные мышечные дистрофии (ПКМД) и дистрофинопатии имеют свои характерные особенности, которые важно учитывать при дифференциальной диагностике той или иной патологии.
Скелетно-мышечные изображения в этом случае играют важную роль в подтверждении клинического диагноза, сужая широкую гамму возможных заболеваний и облегчая задачи инвазивной диагностики, такой как биопсия мышц.
С помощью инновационных направлений в лучевой диагностике стало возможным выявлять большое количество наследственных, метаболических и воспалительных заболеваний мышц и, таким образом, предотвратить их дальнейшее развитие.
Методы визуализации
Поперечно-полосатая мускулатура является активно развивающейся тканью и находится под влиянием многих факторов, таких как физическая нагрузка, возраст и пол и.т.д. [5]. Возраст является одним из наиболее важных аспектов, влияющих на строение мышечной ткани [6]. В детстве по мере роста ребенка толщина мышц быстро растет. После полового созревания, в мышцах появляются гендерные различия (у мужчин после периода полового созревания объем мышечной ткани больше, чем у женщин). Пик объема мышечной ткани приходится на возраст 25-40 лет, с последующим снижением. Влияние возраста и пола на формирование поперечно-полостатой мускулатуры, однако, не является линейным и отличается для каждой группы мышц 6.
С помощью методов лучевой диагностики можно визуализировать физиологические изменения мышц и дифференцировать их от патологических процессов.
Большой интерес возможности диагностической визуализации также представляют для мониторинга лечения метаболических скелетно-мышечных заболеваний, и первые полученные результаты обнадеживают [40, 41]. Потенциальная роль новейших МР-техник, таких как перфузионно-взвешенные изображения, диффузионно-взвешенные изображения и МР-спектроскопия, а также использование контрастных препаратов в настоящее время не определена. Можно предположить, что некоторые из этих методов смогут увеличить точность обнаружения тонких изменений в поперечно-полосатых мышцах и будут способствовать более глубокому пониманию основных патофизиологических механизмов 35.
Первые дифференциально-диагностические подходы в МРТ
Хотя первые дифференциально-диагностические подходы в МРТ были сосредоточены главным образом на визуализации поражения определенной группы мышц нижних конечностей, настоящие исследования направлены на использовании информации от различных отделов скелета, включая МРТ мышц туловища, плечевого пояса и верхних конечностей, чему, безусловно, способствует появление современных быстрых МР-последовательностей и приложений. Высокопольные МРТ все чаще используются в клинических условиях [36, 37]. Из-за значительного увеличения отношения сигнал-шум, in vivo удается получать изображения с высоким пространственным разрешением за короткое время [27, 38, 39].
Диагностическая ценность МРТ с контрастным усилением при миодистрофиях на сегодняшней день остается сомнительной. Отсроченные контрастные серии в ряде случаев могут быть полезны для выявления гиперфиксации препаратов гадолиния соединительной тканью. Проведенные опыты на животных с контрастными препаратами, тропными к поврежденной поперечно-полосатой мускулатуре, показали обнадеживающие результаты не только для дифференциации «здоровых» и «больных» мышц, но и для более глубокого понимания патогенеза мышечного повреждения при дистрофических расстройствах [30, 31].
Количественные МРТ методы, такие как Т2-картирование, количественный подсчет мышечного жира, магнитно-резонансная спектроскопия и МР-перфузия потенциально могут быть полезны для анализа степени патологических изменений в поперечно-полосатых мышцах 32. В частности, измерение скорости мышечного кровотока помогает разграничить воспалительный (увеличение перфузии микроциркуляторного русла) и дегенеративный/дистрофический характер поражения.
Дальнейшие исследования позволят определить место данных методик в алгоритме обследования больных миодистрофиями.
Магнитно-резонансная томография (МРТ)
МРТ все чаще используется в обследовании пациентов с подозреваемой или доказанной врожденной или метаболической нервно-мышечной дистрофией. МРТ обеспечивает высокий контраст мягких тканей, что позволяет провести отличную оценку поперечно-полосатых мышц, их формы, объема (гипотрофия, гипертрофия), а также структуры [1, 2]. Из-за отсутствия ионизирующего излучения, МРТ стала ценным методом визуализации у детей, даже при необходимости седации [3].
Дистрофические изменения, такие как жировая дегенерация мышечных волокон может быть легко и точно обнаружены с применением T1-ВИ и T2-ВИ последовательностей (рисунок 2).
Рисунок 2. Представлены МР-томограммы бедер и голеней мужчины 34 лет с ПКМД 2А, выполненных в аксиальной плоскости в режиме Т1-ВИ
Отмечается асимметричная билатеральная жировая дегенерация отдельных мышц бедер и голеней (указаны белыми и черными стрелками):
– головки четырехглавых мышц, медиальные и латеральные головки икроножных мышц имеют неровные нечеткие контуры, узурпированы по типу ткани, «изъеденной молью», с множественными разнокалиберными участками повышенного сигнала, занимающими от 20% до 80% их объема – полиморфная картина с поражением мышц от начального до выраженного (1-3 стадия по шкалам Mercuri и Fischer, 1-2 стадия по шкале Kornblum)
Кроме того, воспалительные изменения, такие как отек мышечной ткани также хорошо визуализируются при МРТ в T2 FS последовательности.
В свою очередь, с помощью техник жироподавления МРТ позволяет обнаружить мельчайшие участки отека мышечной ткани (токсического, метаболического или воспалительного характера). Зоны миофибриллярного отека свидетельствует об активности процесса и могут быть мишенью при необходимости биопсии (рисунок 3).

Стандартизованные классификации степени поражения мышц
Стандартизованные классификации степени поражения мышц позволяют быстро и достоверно оценить характер и стадию вовлечения каждой мышцы. Таблица МРТ классификации, применяемые для визуальной оценки дистрофических изменений поперечно-полосатой мускулатуры
| Стадия | Mercuri et al. 2002 [25] | Kornblum et al. 2006 [27] | Ночные исследования |
|---|---|---|---|
| 0 | норма | норма | |
| 1 | норма | Отдельные участки нечетких контуров мышцы по типу «изъеденных молью» на фоне единичных фокусов повышенного сигнала на Т1-ВИ и Т2-ВИ с использованием жироподавления | Начальное поражение: участки повышенного МР-сигнала от мышцы на Т1-ВИ, фокусы повышенного сигнала от мышц в режиме Т2 FS |
| 3 | Умеренное поражение: МР-картина разрозненных областей повышенного МР-сигнала от мышц с тенденцией к слиянию на фоне жировой перестройки мышц с формированием картины по типу мышц «изъеденных молью». Объем поражения- 30-60% мышечных волокон отдельной мышцы. | Тотальная жировая дегенерация мышцы: замещение мышечных волокон жировой и соединительной тканью | Выраженное поражение: зоны повышенного МР-сигнала |
| 4 | Выраженное поражение: Сливные зоны повышенного МР-сигнала за счет замещения мышечной ткани соединительной и жировой тканью на фоне которых остаются различимы только края фасций и сосудисто-нервных пучков. | Тотальная жировая дегенерация мышцы: замещение мышечных волокон жировой и соединительной тканью |
Компьютерная томография (КТ)
Ультразвуковое исследование (УЗИ)
Рисунок 1. Ультразвуковые изображения четырехглавой мышцы у здорового человека (а) и пациента с мышечной дистрофией Дюшенна (b).
У здорового человека мышцы в основном гипоэхогенны с наличием многочисленных соединительно-тканных перегородок (наружный и внутренний перимизий) (а).
У пациента с мышечной дистрофией определяется повышение эхогенности мышцы с ее мелкозернистой перестройкой из-за замены нормальных мышечных волокон соединительной и жировой тканью (b). European Radiology 2010 October; 20(10).
Для количественной оценки степени жировой дистрофии по УЗИ есть несколько классификаций (например, шкала Heckmatt), а также компьютерные алгоритмы количественного анализа эхосигнала. 18. Эффективной методикой верификации окончательного диагноза является биопсия мышечной ткани под УЗИ-контролем. [10, 21].
Поясно-конечностные мышечные дистрофии (ПКМД) и дистрофинопатии
Дистрофинопатии — это рецессивные заболевания, обусловленные мутацией в 21 локусе короткого плеча Х-хромосомы, в крупном гене, который кодирует белок дистрофин (филаментный белок, который выполняет структурные и «якорные» функции). Выделяют две формы дистрофинопатии – более тяжелую мышечную дистрофию Дюшенна и более благоприятную мышечную дистрофию Беккера.
Поясно-конечностные дистрофинопатии и МР-семиотика
Калпаин-3
диапазоне от 2 до 40 лет
(средний возраст 14 лет). Характерным и
ранним признаком заболевания является
гиперлордоз в поясничном отделе
позвоночника. У большинства больных
отмечено возникновение контрактур,
наиболее выраженных в голеностопных
суставах, а также деформация грудной
клетки, приводящая к возникновению
дыхательных расстройств. Течение
заболевания умеренно прогрессирующее,
приводящее к инвалидизации во
взрослом возрасте.
задней группы: в области таза –
большая ягодичная мышца, на
бедре- полуперепончатая и
приводящие мышцы, бицепс,
редко вовлекаются –
латеральная головка
квадрицепса, портняжная и
нежная мышцы. Селективно
поражаются медиальная головка
икроножной мышцы и
камбаловидная мышца, редко
возникает гипертрофия
передней большеберцовой
мышцы.
Обычно медленно прогрессирует,
инвалидизация наступает спустя 30 и
более лет от начала заболевания.
Выраженные дистрофические
изменения мышц передней и
задней поверхности бедра за
исключением портняжной и
нежной мышц.
На голени отмечается
поражение задней группы
мышц, с относительным
щажением медиальной
головки икроножной мышцы
белок
отличаются значительным
разнообразием с наличием как
внутрисемейного, так и межсемейного
полиморфизма. Описаны как
пациенты с ранним началом,
тяжелым течением и быстрой
инвалидизацией, так и началом
до 40 лет и медленным
прогрессированием.
задних групп мышц ног
с неизбирательным диффузным
поражением мышц голени
ПКМД 2F; Гамма-саркогликан,
Дельта-саркогликан.
является возникновение заболевания
в возрасте от 2 до 10 лет и
быстро прогрессирующее,
злокачественное течение.
Характерно возникновение
псевдогипертрофий различных
мышечных групп и прежде
всего, икроножных мышц.
поражение передней группы
мышц бедра.
Мышечная дистрофия Дюшенна;
2-5 лет и характеризуется
прогрессирующей мышечной слабостью,
атрофией и псевдогипертрофией
проксимальных мышц, нередко
сопровождается кардиомиопатиями
и нарушением интеллекта.
На ранних этапах заболевания
наблюдается повышенная утомляемость
при ходьбе, изменение походки («утиная походка»).
При этом происходит постепенная
деградация мышечных тканей.
95% больных перестают ходить
в возрасте 8-12 лет. В
возрасте 18-20 лет
больные, как правило, умирают,
часто от дыхательной недостаточности
и задних групп мышц бедра, с
преобладанием изменений
в разгибателях, вовлечение
задней группы мышц
голени, в частности икроножной
мышцы. Псевдогипертрофия мышц
голеней.
Мышечная дистрофия Беккера;
дистрофии Дюшенна. Характеризуется
сходными клиническими
проявлениями, более поздним
началом (примерно в 10-16 лет)
и более мягким течением.
Такие больные часто сохраняют
способность ходить до 20 лет,
а некоторые – до 50-60 лет,
продолжительность жизни
сокращена незначительно.
и задних групп мышц бедра, с преобладанием
изменений в разгибателях, вовлечение
задней группы мышц голени,
в частности икроножной мышцы
Псевдогипертрофия мышц голеней.
Приоритетное поражение мышц
Если поражение передней группы мышц бедра не уступает или превосходит изменения в задней группе, необходимо оценить состояние икроножной мышцы. При вовлечении икроножной мышцы можно предполагать патологию дистрофина у пациента (миодистрофия Дюшенна или Беккера), если мышца интактна – более вероятно наличие саркогликанопатий. При атрофии голени и отсутствии других изменений скелета («крыловидные лопатки») можно думать о дисферлинопатии.
Если мышцы задней группы бедра поражены значительно сильнее, чем передней, возможны следующие варианты:
— при диффузном поражении мышц голени с псевдогипертрофией передних мышц более вероятным диагнозом будет ФКПР
— при избирательной атрофии камбаловидной и медиальной головки икроножной мышцы или атрофии мышц без признаков псевдогипертрофии вероятна патология дисферлина или калпаина-3 («крыловидные лопатки»)