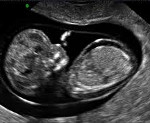
жидкость в головном мозге у ребенка в утробе
Гидроцефалия (гипертензионно-гидроцефальный синдром ГГС)
Абсолютно у всех людей в полости черепа есть небольшое количество жидкости, которая омывает головной мозг. Жидкость эта называется «ликвор». Ликвор постоянно вырабатывается и всасывается (обновляется). Если у человека вырабатывается ликвора больше, чем всасывается, то он начинает накапливаться в полости черепа, и внутричерепное давление повышается. Лишняя жидкость начинает давить на головной мозг, вызывая различные нарушения его работы. Это и называется гидроцефалией (повышенное внутричерепное давление, гипертензионно-гидроцефальный синдром или «водянка мозга»).
Что такое Гипертензионно-гидроцефальный синдром (ГГС)?
Методы исследования, позволяющие судить об уровне давления ликвора, весьма ограничены. В настоящее время единственно достоверным и относительно доступным из них является проведение поясничной пункции спинномозговой жидкости (СМЖ) с целью измерения давления СМЖ, являющегося диагностическим критерием для данной патологии.
ГГС может являться как одним из проявлений гидроцефалии, так и множества других неврологических заболеваний. В диагностические критерии ГГС заложены клинические симптомы, косвенно свидетельствующие о повышении ликворного давления и о расширении желудочков мозга.
Какова распространенность гидроцефалии?
По данным официальной статистики до 70% вновь рожденных детей страдают явной (гидроцефалия) или скрытой формой (гипертензионно-гидроцефальный синдром) данного заболевания.
В чем причина массовости заболевания гидроцефалией?
Ранняя диагностика (УЗИ, Электропунктурная), так же способствуют выявлению скрытых форм заболевания гидроцефалией головного мозга.
Причин можно найти еще много. Но факт остается фактом: необходимо выявлять и лечить гидроцефалию, не дожидаясь обострений болезни и осложнений.
Каковы проявления гидроцефалии?
У детей до 1 года: повышенная возбудимость, «беспричинный» плач, нарушение сна, частые срыгивания, запрокидывание головы назад во сне, повышение мышечного тонуса (ручки держат в кулачках, опора ножками на носочки и с перекрестом), слабая опора ногами, отсутствие шагового рефлекса, задержка моторного и психического развития.
У дошкольников: гиперподвижность, агрессивность, истерические проявления, заикание, энурез, косоглазие, частые простудные заболевания, задержка психоречевого развития (бедный словарный запас, нарушение дикции, затруднено построение сложных предложений).
У школьников: носовые кровотечения и головные боли, снижена память и концентрация внимания, отмечается расторможенность и невротизация, затруднено усвоение школьного материала: медленно выполняют задания, допускают большое количество ошибок, быстро устают руки, подчерк не ровный, читают медленно и плохо усваивают прочитанный материал, затрудняются в составлении грамотного рассказа.
Самые страшные осложнения гидроцефалии?
СУДОРОГИ, ДЕТСКИЙ ЦЕРЕБРАЛЬНЫЙ ПАРАЛИЧ, ДЕБИЛЬНОСТЬ.
Что делать если у вашего ребенка есть какие-либо проявления гидроцефалии?
Своевременно обратиться за консультацией в детское отделение неврологии и рефлексотерапии «Реацентра», чтобы уточнить нужно ли обследовать и лечить ребенка.
Методы лечения гидроцефалии
Фитотерапия – применение мочегонных трав (хвощ, фенхель, брусничный лист), не вызывает привыкания и потери микроэлементов. Используется, как правило, в профилактических целях: для избежания обострения гидроцефалии во время простудных заболеваний, при смене климатических поясов, в осеннее-весенний период при выраженных перепадах метеоусловий.
ВАЖНО СВОЕВРЕМЕННО ПРИСТУПИТЬ К ЛЕЧЕНИЮ ГИДРОЦЕФАЛИИ И Гипертензионно-гидроцефального синдрома у детей
Более подробную информацию о лечении гидроцефалии и ГГС вы можете получить
по телефону 8-800-22-22-602 (звонок по РОССИИ бесплатный)
Микротоковую рефлексотерапию для лечения гидроцефалии проводят только в подразделениях «Реацентра» в городах: Самара, Волгоград, Казань, Саратов, Оренбург, Ульяновск, Челябинск, Екатеринбург, Ижевск, Астрахань, Тольятти, Барнаул, Набережные Челны, Калининград, Кемерово, Санкт-Петербург, Уфа, Воронеж, Краснодар, Алматы, Шымкент, Астана, Ташкент, Фергана.
Водянка плода
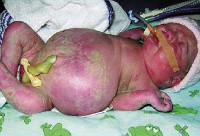
Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
Симптомы водянки плода
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Гидроцефалия у детей: только факты
В лекции рассматриваются определение, варианты классификаций, этиология, патогенез, клиническая синдромология гидроцефалии (врожденной и приобретенной) у детей, а также современные подходы к диагностике, методы лечения (фармакологического и нейрохирургиче
Definition, classification variants, etiology, pathogenesis and clinical syndromology of hydrocephalus (congenital and acquired) in pediatric patients are considered, as well as contemporary approaches to diagnostics, methods of management (pharmacological and neurosurgical) and prevention for this type of central nervous system pathology.
Гидроцефалия — болезнь, возникающая вследствие избыточной выработки и чрезмерного накопления ликвора в подоболочечных пространствах и/или желудочках головного мозга (в субарахноидальном или субдуральном пространстве), приводящих к истончению (атрофии) мозгового вещества и расхождению костей черепа [1–4].
В МКБ-10 предусмотрены следующие коды для различных видов гидроцефалии: G91 (G91.0 — сообщающаяся гидроцефалия, G91.1 — обструктивная гидроцефалия, G91.2 — гидроцефалия нормального давления, G91.3 — посттравматическая гидроцефалия неуточненная, G91.8 — другие виды гидроцефалии, G91.9 — гидроцефалия неуточненная).
Классификация гидроцефалии
Существуют несколько вариантов классификации гидроцефалии. Прежде всего, различают врожденную и приобретенную гидроцефалию.
Врожденная гидроцефалия имеется к моменту рождения ребенка и является результатом воспалительных заболеваний центральной нервной системы (ЦНС), пороков развития мозга, а также внутричерепной (родовой) травмы, кровоизлияний в головной мозг.
Приобретенная гидроцефалия развивается после рождения вследствие этиологически и патогенетически разнообразной патологии (нейроинфекции, опухолевые процессы, сосудистые заболевания, черепно-мозговые травмы и т. д.).
Болезнь бывает активной и пассивной. В первом случае имеется повышение внутричерепного давления при наличии дилатации желудочков и субарахноидальных пространств. При пассивной гидроцефалии предполагается, что описываемые изменения отмечаются в отсутствие внутричерепной гипертензии.
Выделяют открытую и закрытую формы гидроцефалии. Открытая (сообщающаяся) гидроцефалия диагностируется при отсутствии нарушений связи желудочковой системы мозга с субарахноидальным пространством, а закрытая (окклюзионная или несообщающаяся) — когда это сообщение нарушено.
Наружная и внутренняя формы гидроцефалии определяются локализацией аккумуляции спинномозговой жидкости (СМЖ); наружная гидроцефалия — скопление СМЖ в подоболочечных пространствах головного мозга, внутренняя гидроцефалия — скопление СМЖ в желудочках головного мозга.
Патогенетическая классификация гидроцефалии: 1) гиперсекреторные формы (избыточное образование СМЖ); 2) арезорбтивные формы (нарушение процессов всасывания СМЖ); 3) окклюзионные формы (наличие препятствия на пути движения СМЖ от источника ее образования к областям ее резорбции).
В зависимости от имеющегося уровня окклюзии ликворных путей рассматривают пять вариантов гидроцефалии: 1) окклюзия одного или обоих отверстий Монро; 2) блокада полости III желудочка; 3) стеноз или окклюзия сильвиева водопровода; 4) окклюзия или нераскрытие отверстий IV желудочка; 5) нарушения проходимости субарахноидальных пространств.
В зависимости от достигнутого уровня контроля над внутричерепной гипертензией принято различать компенсированную, субкомпенсированную или декомпенсированную гидроцефалию.
Отдельный вариант болезни — гидроцефалия нормального давления («симптоматическая»). При ней изначально отмечается повышение внутричерепного давления (следствие избыточного скопления СМЖ в желудочках мозга) — с вентрикуломегалией или без таковой, которое постепенно снижается, но остается умеренно повышенным (150–200 мм водн. ст.). Существуют две разновидности гидроцефалии нормального давления — идиопатическая (причина неизвестна) и вторичная (следствие субарахноидального кровоизлияния, травмы, опухоли и/или инфекции ЦНС, осложнение нейрохирургического вмешательства и т. д.) [1–4].
S. Oi (2010) предложил «мультикатегориальную классификацию гидроцефалии», отражающую современные представления об этой болезни (табл.) [5, 6].
Этиология и патогенез гидроцефалии
Важнейший этиологический фактор гидроцефалии — интра- и перинатальная патология ЦНС. В качестве этиологических причин врожденной гидроцефалии рассматриваются патология беременности, кислородное голодание церебральной ткани; интранатальные факторы, приводящие к гипоксически-ишемическим и/или травматическим повреждениям головного мозга; гестационная незрелость мозговых структур, наиболее подверженных описываемым повреждениям.
К развитию гидроцефалии приводят воспалительные заболевания мозга и его оболочек, а также внутриутробные и нейроинфекции, врожденные пороки развития ЦНС, патология сосудов, опухоли головного и спинного мозга, травматические повреждения (включая внутричерепные родовые травмы), генетические факторы и др.
Описаны случаи гидроцефалии, ассоциированные с дисгенезиями головного мозга, бруцеллезом, паротитной и другими инфекциями, диффузной гиперплазией ворсинок хориоидального сплетения, сосудистыми аномалиями, внутричерепными кровоизлияниями и т. д.
Гидроцефалия посттравматическая (прогрессирующее избыточное накопление СМЖ в ликворных пространствах и веществе головного мозга вследствие черепно-мозговой травмы) обусловлена нарушениями циркуляции и резорбции СМЖ [1–4, 7].
По данным C. Schrander-Stumple и J. P. Fryns (1998) наследственная Х-сцепленная (врожденная) гидроцефалия встречается в 4% всех зарегистрированных случаев болезни (по другим данным в 5–15% наблюдений), до 40% случаев гидроцефалии этиогенетически обусловлены [8]. Гидроцефалия встречается при синдроме Дэнди–Уокера, синдроме Арнольда–Киари и др. Описано не менее 43 мутаций/локусов, связанных с гередитарными формами гидроцефалии (у человека и лабораторных животных); в экспериментальных условиях обнаружены 9 генов, ассоциированных с этой церебральной патологией, а у людей всего один [1–4].
Прогрессирование гидроцефалии сопровождается структурно-морфологическими изменениями головного мозга различной выраженности: 1) истончение коры и белого вещества (вплоть до полной его ликвидации); 2) атрофия сосудистых сплетений; 3) атрофия/субатрофия базальных ганглиев, ствола, мозжечка; 4) выраженные расстройства капиллярного кровотока; 5) утолщение и/или сращение мозговых оболочек; 6) избыточный рост (гипертрофия) глиозной ткани. В тяжелых случаях возможно формирование гидроанэнцефалии, когда имеются только эпендима и тонкий слой мягкой мозговой оболочки.
Наиболее интенсивно функционирующая и высоковаскуляризованная перивентрикулярная область максимально страдает от гипоксии. Следствием атрофии перивентрикулярного белого вещества мозга является пассивное расширение желудочковой системы с формированием вентрикуломегалии.
При посттравматической гидроцефалии патологические процессы в головном мозге морфологически характеризуются расширением желудочковой системы, перивентрикулярным отеком и облитерацией субарахноидальных щелей. Облитерация путей ликворотока определяется следующими патогенетическими факторами: субарахноидальное кровоизлияние, внутричерепные гематомы, очаговые и/или диффузные повреждения мозга, рубцово-спаечные и атрофические процессы (в том числе после обширных краниотомии и резекционных трепанаций), менингоэнцефалиты и вентрикулиты. Сроки развития посттравматической гидроцефалии (нормотензивной, гипертензивной или окклюзионной) обычно варьируют от 1 месяца до 1 года [1–4, 7].
Клиническая синдромология гидроцефалии
Основная симптоматика при гидроцефалии (врожденной и приобретенной) определяется двумя группами факторов: 1) причинами возникновения болезни; 2) непосредственно гидроцефальным синдромом.
К первой группе преимущественно относятся очаговые проявления (чаще в виде спастических парезов восходящего типа в нижних и/или верхних конечностях). Выраженность симптомов группы 2 зависит от формы, стадии и степени прогрессирования гидроцефалии. При врожденной форме болезни признаки гидроцефалии могут присутствовать как при рождении ребенка, так и проявляться позже — к возрасту 3–6 мес.
Чаще первым признаком болезни служит непропорционально быстрый прирост окружности головы. Для ее оценки у детей пользуются специальными таблицами (центильными).
У детей первого года жизни может возникать преобладание «мозговых» отделов черепа над «лицевым» (как следствие — вынужденное положение с запрокидыванием головы назад), усиление венозного рисунка и полнокровие подкожных вен головы, напряжение большого и других родничков, расхождение костей черепа, симптом Грефе. Эти симптомы сопровождаются отставанием в психомоторном развитии (различной выраженности), реже — в физическом. Атрофия сосков зрительных нервов — тяжелое осложнение не леченной или не поддающейся терапии прогрессирующей гидроцефалии.
Цефалгический синдром в большей степени свойственен приобретенной гидроцефалии у детей старше 1 года (когда роднички и черепные швы уже закрыты).
Клинические проявления посттравматической гидроцефалии характеризуются неврологическими и психическими нарушениями, вызванными первичной травмой головного мозга. Частично они являются отражением не столько самой гидроцефалии, сколько следствием перенесенной черепно-мозговой травмы (ЧМТ) или преморбидной патологии.
А. П. Коновалов и соавт. (1999) выделяют три варианта посттравматической гидроцефалии: 1) на фоне разрешившейся или негрубой остаточной симптоматики тяжелой ЧМТ, с доминированием в клинике какого-либо определенного симптомокомплекса; 2) на фоне медленно разрешающейся грубой симптоматики тяжелой ЧМТ с присоединением к ней интеллектуально-мнестических и атактических синдромов; 3) на фоне вегетативного состояния (что препятствует выходу из него). Для гипертензивной и окклюзионной посттравматической гидроцефалии (исключая нормотензивную) характерны головная боль, рвота, головокружение. У всех пациентов выявляется психопатологическая симптоматика (интеллектуально-мнестические расстройства, эйфория или заторможенность, аспонтанность, акинетический мутизм и др.); а также нарушения походки и атаксия (с характерным «прилипанием стоп к полу»), нарушения функций тазовых органов.
При гидроцефалии нормального давления обычно не отмечается классических симптомов, свойственных врожденной или приобретенной гидроцефалии, но, поскольку вентрикуломегалия оказывает негативный эффект на смежные участки корковой ткани, болезнь имеет свои особенности (классическая триада: нарушения походки, недержание мочи, снижение интеллекта различной степени выраженности) [1–4].
Диагностика и методы обследования
Установление диагноза гидроцефалии (помимо физикальных данных) основывается на данных нейровизуализации (нейросонография — при открытом большом родничке, компьютерная и магнитно-резонансная томография головного мозга — КТ и МРТ), которые рассматриваются в совокупности с описанными выше симптомами болезни. Указанные методы нейровизуализации вытеснили используемую ранее рентгенографию черепа. К ней прибегают лишь в редких случаях; обзорная рентгенография черепа позволяет косвенно судить о вторичных изменениях костей черепа (при отсутствии КТ и МРТ).
Особенно важно наблюдение за адекватным функционированием шунтов, установленных в ходе нейрохирургического вмешательства. При малейшем подозрении на несостоятельность шунтов пациент должен быть направлен к нейрохирургу.
Изотопная цистернография с введением радиоактивного изотопа (в ходе люмбальной пункции) и последующим наблюдением за выведением СМЖ из мозга позволяет установить диагноз нормотензивной гидроцефалии.
От диафаноскопии (трансиллюминация черепа) в настоящее время практически отказались. Люмбальная пункция — традиционный метод исследования, позволяющий оценить давление и провести анализ СМЖ. Усиление эхо-пульсации до 70–80% при проведении ультразвукового исследования мозга не является диагностическим признаком гидроцефалии.
Исследование слуховых вызванных потенциалов нередко обнаруживает их нарушения, что указывает на особую чувствительность ствола головного мозга к внутричерепной гипертензии.
Офтальмологический осмотр глазного дна позволяет выявить изменения, характерные для гидроцефалии (застойные явления на глазном дне, атрофические процессы, признаки воспаления, а также кровоизлияния, изменения тонуса и калибра сосудов и пр.), что дает возможность оценить течение патологического процесса.
При подозрении на наличие врожденной инфекции (внутриутробного инфицирования) оправдано проведение серологических и вирусологических исследований.
За рубежом используется метод неинвазивного мониторирования внутричерепного давления через большой родничок у детей первого года жизни, основанный на принципе аппланации. Измерение производится при помощи специального прибора (фонтанометр), а само исследование получило название «фонтограммы» или «фонтанометрии» [1–4, 7].
Дифференциальная диагностика
Гидроцефалию дифференцируют от следующих основных патологических состояний: субдуральные внутричерепные кровоизлияния, мегалэнцефалия (первичная), гидроанэнцефалия, менингит, опухоли головного мозга, семейная (конституциональная) макроцефалия, витамин D-дефицитный рахит, рахит недоношенных детей и др.
Реже встречаются другие виды патологии, от которых необходимо дифференцировать гидроцефалию: ахондроплазия, синдром Сото (церебральный гигантизм), многочисленные так называемые «нейрокожные» синдромы, группа лейкодистрофий (болезнь Александера, Канавана, глобоидная и метохроматическая формы лейкодистрофий), ганглиозидозы, мукополисахаридоз (болезни Тея–Сакса и Сандхоффа), болезнь мочи с запахом кленового сиропа и др. [1–4, 7].
Лечение
Лечебные мероприятия при прогрессирующей гидроцефалии подразделяются на оперативные и терапевтические (медикаментозные и немедикаментозные).
При наличии признаков текущего воспалительного процесса в ЦНС детям показана соответствующая терапия (антибактериальными средствами, специфическими препаратами, а также глюкокортикостероидами и человеческими внутривенными иммуноглобулинами — по показаниям).
Прогрессирующие формы гидроцефалии (окклюзионные), как более серьезный вариант патологии, требуют своевременного нейрохирургического вмешательства (проведение шунтирующей операции). Целью оперативного вмешательства является создание адекватного оттока СМЖ при помощи специальных шунтов (дренирующих систем из синтетических материалов). Различают шунты, отводящие СМЖ из желудочков мозга в различные локусы организма (вентрикулоперитонеальные, люмбоперитонеальные, вентрикулоатриальные). Так, одни шунты транспортируют избыточное скопление ликвора в перитонеальную полость, другие — в правый желудочек сердца. Вентрикулоперитонеальное шунтирование — основной метод нейрохирургического лечения гидроцефалии в РФ и за рубежом.
Существует метод хирургического лечения, получивший название «эндоскопической третьей вентрикулостомии» (перфорация нижней части III желудочка головного мозга для устранения блокирования потока СМЖ и увеличения ее оттока); другое название метода «эндоскопическая вентрикулоцистерностомия дна III желудочка». Целью описываемой операции является создание путей оттока СМЖ из III желудочка в цистерны головного мозга, через пути которых происходит резорбция ликвора.
Другими разновидностями эндоскопического лечения гидроцефалии в различных клинических ситуациях являются акведуктопластика, вентрикулокистоцистерностомия, септостомия, эндоскопическое удаление внутрижелудочковой опухоли, а также эндоскопическая установка шунтирующей системы.
Из нейрохирургических манипуляций у детей грудного возраста может применяться вентрикулярная пункция (выведение СМЖ из желудочков головного мозга через большой родничок). Эта наружная дренирующая манипуляция используется крайне редко, так как может сопровождаться большим числом осложнений (инфицирование и т. д.).
Имеются отдельные сообщения о применении интрадуральной спинальной эндоскопии при лечении гидроцефалии и ассоциированных с ней состояний у детей.
При остром возникновении внутричерепной гипертензии используют препараты, обладающие мочегонным действием. К ним относятся: фуросемид (внутримышечно) — иногда в сочетании с раствором сульфата магния, глицерол (per os), маннитол (внутривенно капельно).
При необходимости в длительном лечении гидроцефалии в первую очередь назначается ацетазоламид (Диакарб) — диуретик из группы ингибиторов карбоангидразы (фермент, катализирующий обратимую реакцию гидратации диоксида углерода и последующую диссоциацию угольной кислоты). Действие ацетазоламида связано с супрессией карбоангидразы в сплетениях желудочков головного мозга и со снижением продукции СМЖ (гиполикворное действие). Побочные эффекты ацетазоламида (ацидоз и одышка) систематически корригируют назначением бикарбоната натрия (0,5 г 3 раза в день).
Пациентам с гидроцефалией в возрасте до 3 лет необходимо назначение препаратов витамина D и кальция. Помимо кальция, из минеральных веществ на фоне терапии ацетазоламидом абсолютно необходима дотация препаратов калия и магния (Аспаркам, Панангин).
Симптоматическое лечение при гидроцефалии определяется индивидуальными показаниями и обычно включает: массаж, лечебную физкультуру, различные виды физиотерапии, метод биологической обратной связи, а также стимулирующую терапию (ноотропные, метаболические, сосудистые препараты и пр.) и т. д. Противосудорожные средства детям с гидроцефалией назначают при наличии соответствующих показаний (симптоматическая эпилепсия и пр.).
Нейродиетологические мероприятия должны быть направлены на поддержание состояния питания, адекватное потребление жидкости, дотацию витаминов и минеральных веществ, при необходимости — питательная поддержка (клиническое питание: энтеральное и/или парентеральное) [2–4].
Профилактика
Поскольку в значительном числе случаев гидроцефалия может быть установлена еще в периоде внутриутробного развития, рекомендуется сонографическое исследование плодов (начиная с 17-й недели гестации). В ряде случаев показано МРТ-исследование, хотя P. Peruzzi и соавт. (2010) указывают, что оно не имеет выраженных диагностических преимуществ по сравнению с ультразвуковыми методами [9].
В целях профилактики гидроцефалии у детей необходимо своевременное выявление и лечение внутриутробных инфекций у их матерей. Необходимо осуществление в полной мере профилактики детского травматизма и нейроинфекций. Для предотвращения миеломенингоцеле показан превентивный прием препаратов фолиевой кислоты [1–4, 7].
Прогноз
Гидроцефалия — церебральная патология, сопряженная со значительным неврологическим дефицитом, потенциальной инвалидизацией и снижением качества жизни. Существует риск формирования необратимых изменений в нервной системе и снижения интеллекта (вплоть до умственной отсталости).
При врожденной и приобретенной гидроцефалии прогноз определяется ранним началом и адекватностью лечения (фармакологического или нейрохирургического).
Серьезным осложнением гидроцефалии может явиться эпилепсия, индуцированная как самой гидроцефалией (структурно-морфологическими изменениями структур мозга), так и установкой дренирующего шунта [1–4, 7].
По данным M. Mataro и соавт. (2001), средние значения IQ у пациентов с гидроцефалией снижены по ряду вербальных и невербальных функций. Среди получавших адекватную терапию пациентов в 40–65% случаев отмечаются нормальные показатели интеллектуальных функций [10].
Литература
В. М. Студеникин, доктор медицинских наук, профессор, академик РАЕ
ООО НПСМЦ «Дрим Клиник», Москва
Гидроцефалия у детей: только факты/ В. М. Студеникин
Для цитирования: Лечащий врач № 4/2018; Номера страниц в выпуске: 66-69
Теги: цефалгия, головной мозг, ликвор, внутричерепная гипертензия
.gif)