корковая субатрофия больших полушарий мозга
Корковая субатрофия больших полушарий мозга
Пороки развития коры (ПРК), также известные, как нарушения нейрональной миграции или кортикальная дисплазия, включают гетерогенную группу заболеваний в результате изменения трех эмбриологических периодов, происходящих между 8-й и 16-й неделями внутриутробной жизни: клеточная пролиферация зародышевых листков, миграция нейронов и организация клеток в коре головного мозга.
Такой измененный кортикогенез может быть генетически детерминированным или возникнуть в результате экзогенной травмы (внутриутробные и/или даже перинатальные причины), хотя его этиопатогенез часто неясен. Сложный и многофакторный этиопатогенез пороков развития коры (ПРК) объясняется их возможную связь с некоторыми неврологическими синдромами.
Пороки развития коры (ПРК) являются одними из ведущих причин детской ФРЭ (до 40% детей с ФРЭ и половина из тех, кто подвергается хирургическому лечению эпилепсии при воздействии ПРК). Даже если электрокортикография демонстрирует эпилептизацию диспластической коры, внутренние механизмы начала припадков по-прежнему остаются практически неизвестными. Последние молекулярные исследования на животных и человеческих клетках указывают на роль NMDA и АМРА-рецепторы глутамата.
Различные формы порока развития коры (ПРК) отличаются макроскопически, но имеют ряд общих микроскопических особенностей, как серого, так и белого вещества. Они включают:
1. Кортикальную деламинацию (корковая ламинарная и столбчатая дезорганизация).
2. Плохую дифференциацию серого/белого вещества.
3. Отсутствие миелинизации.
4. Глиоз.
5. Микроскопическая нейрональная гетеротопия (островки неправильно расположенных нейронов).
6. Волокона Розенталя (периваскулярные эозинофильные тельца и волокна в результате дегенерации астроглии).
7. Баллонные клетки (аномальные и сильно увеличенные в размере клетки, со стекловидной и эозинофильной цитоплазмой и эксцентричным ядром, имеющие иногда положительный ответ на глиальные маркеры, а иногда и на нейронные).
8. Гигантские нейроны (увеличение размеров нейронов с центральными ядрами и нормальной морфологией).
9. Незрелые нейроны (нормального размера, круглой формы и однородными нейронами, с большим и незрелым ядром, небольшой цитоплазмой и нормальной морфологией).
10. Дисморфоз нейронов (нервные клетки с аномальным размером, формой, ядром, цитоплазмой и дендритами, имеющие тигроид и цитоплазматические нейрофиламенты).
Порок развития коры (ПРК) может включать в себя только некоторые области коры (фокальная корковая дисплазия) или несколько долей (квадрантная дисплазия) до целого полушария (гемимегалэнцефалия).
а) Очаговые пороки развития. Фокальная кортикальная дисплазия (ФКД). ФКД является локализованным ПРК, наиболее часто связанным с ФРЭ в детском возрасте. Она включает в себя целый спектр изменений, начиная от легкой корковой деструкции до более тяжелых форм. По данным Palmini et al., она может быть разделена на два типа. Тип IA/B нелегко обнаружить при МРТ, его клиническая картина варьирует от отсутствия эпилепсии до ФРЭ и когнитивных нарушений. Тип ПА/В, как правило, хорошо распознается при МРТ (см. ниже), часто связан с плохо поддающейся лечению и катастрофической эпилепсией, и имеет, соотвественно, худший прогноз.
Приступы и неврологические симптомы варьируют в зависимости от расположения ФКТ, которая, как правило, имеет вневисочную локализацию (и часто располагается около роландовой борозды). Фокальные двигательные припадки и генерализованный эпилептический статус, о которых сообщается в 30% случаев в детстве и подростковом возрасте, с течением времени становятся более отягощенными. Раннее начало припадков связано с худшими результатами и более высокой частотой неврологических нарушений и умственной отсталости. Сенсорно-моторный дефицит описывается у 50-75% пациентов, у половины из которых уровень IQ ниже 80.
Паттерны ЭЭГ обычно состоят из изолированных эпилептиформных разрядов и фокальных замедлений, часто вовлекая более протяженные участки мозга, чем анатомические границы патологического очага, и /или серий повторяющихся эпилептиформных разрядов (4-10 Гц ритмические спайк-волны или 2-7 Гц ритмические острые волны), как правило, более ограниченных, чем размер поражения по данным нейровизуализации.
ФКД, выявляемая при МРТ, характеризуется очаговым утолщением коры головного мозга, затенением на границе серого и белого вещества, повышением сигнала на Т2-взвешенных и протонной плотности последовательностях (от поверхности коры до желудочка в случае фокальной трансмантийной дисплазии), иногда повышением после введения контрастного вещества. Примерно в одной трети случаев данные МРТ в норме.
Тотальное хирургическое иссечение очагов дисплазии является одним из наиболее важных прогностических факторов. Результат зависит от правильного предоперационного планирования на основе нейровизуализации и по интраоперационным находкам, выявляемым хирургом. Достижение контроля над припадками ожидается в 60-75% случаев. Такой уровень имеет тенденцию к снижению со временем, так что требуется длительное наблюдение.
1. Шизэнцефалия. Шизэнцефалия является заболеванием, характеризующимся односторонним или двусторонним расщеплением, обычно от мягкой мозговой оболочки лобной или теменной доли до бокового желудочка, с выстилкой дизламинированной и полимикроглиальной корой головного мозга. При варианте с «закрытыми (или сомкнутыми) краями» стенки расщепления накладываются друг на друга, а при форме с «открытыми краями» они разделены, соединяя полость желудочков и субарахноидальное пространство. Могут присутствовать другие аномалии, такие как гетеротопия серого вещества, склероз гиппокампа, мозолистого тела и/или агенезия прозрачной перегородки.
Эпилепсия поражает 35-85% пациентов с шизэнцефалией, как правило, начиная с первых двух десятилетий жизни и, обычно, проявляется более ранним началом и худшими результатами при двусторонних и/или открытых формах. Часто присутствуют задержка психического развития и двигательный дефицит. Хирургическое лечение малоэффективно.
2. Склероз гиппокампа (СГ). Атрофии гиппокампа (50-85%) и миндалевидного тела (30-60%), которые часто встречаются у детей с пороком развития коры (ПРК) височной доли, а также у лиц с вневисочными мальформациями (до 35%), но они могут возникнуть также изолированно (чистый СГ). Нет особых различий между чистым СГ и СГ с сопутствующим пороком развития коры (ПРК) относительно анамнеза, приступов и прогноза, а приступы исчезают после операции у 90% пациентов.
3. Гетеротопия серого вещества. Это неправильное положение массы серого вещества, локализованной перивентрикулярно или в подкорковом белом веществе, часто двустороннее, в результате нарушения процесса миграции. Картина эпилептических припадков разнообразна; лучший результат наблюдается при изолированных формах (как правило, при вовлечении области желудочкового треугольника).
б) Диффузная полушарная мальформация:
Гемимегалэнцефалия (ГМЭ). ГМЭ является прототипом врожденного полушарного порока развития коры (ПРК) с диспластической гипертрофией одного полушария, в то время как второе полушарие не поражается вообще или только в легкой степени. Действительно, последние гистологические, нейрофизиологические исследования и нейровизуализации предполагают постоянное, хотя незначительное вовлечение «здорового» полушария. Несмотря на многочисленные теории, этиопатогенез ГМЭ остается неизвестным. Ее можно рассматривать как сложную аномалию развития в результате нарушения нейронной пролиферации (первичное событие, с 3 по 4 неделю беременности), возможно последующее нарушение миграции (вторичное событие, между 12 и 20 неделями). Специфические гены не идентифицированы.
Гемимегалэнцефалия (ГМЭ) возникает с частотой 1-3/1000 у детей, страдающих эпилептическими припадками и составляет 1-14% всех пороков развития коры (ПРК) и 30-50% аномалий, требующих выполнения гемисферэктомии. Заболевание может проявляться как изолированная аномалия (спорадическая и наиболее распространенная) или может быть связано с частичным или полным гемигигантизмом тела и/или нейрокожным синдромом (например, синдром невуса Ядассона, синдром Протея, гипомеланоз Ито, синдром Клиппеля-Треноне-Вебера). При «тотальной ГМЭ» вовлекаются также гомолатеральные структуры задней черепной ямки.
Микроскопические особенности ГМЭ отчасти или полностью совпадают с описанными для других пороков развития коры (ПРК). Макроскопически определяются увеличенные полушария, гиперваскуляризация и широкий спектр аномалий развития коры (например, агирия, пахигирия, полимикрогирия, лиссэнцефалия). Такие изменения могут включать в себя все полушарие или его часть (как правило, задние отделы), в височной доле часто отмечается атрофия.
Асимметричная макрокрания, как правило, не проявляющаяся повышенным внутричерепным давлением, является типичным внешним проявлением.
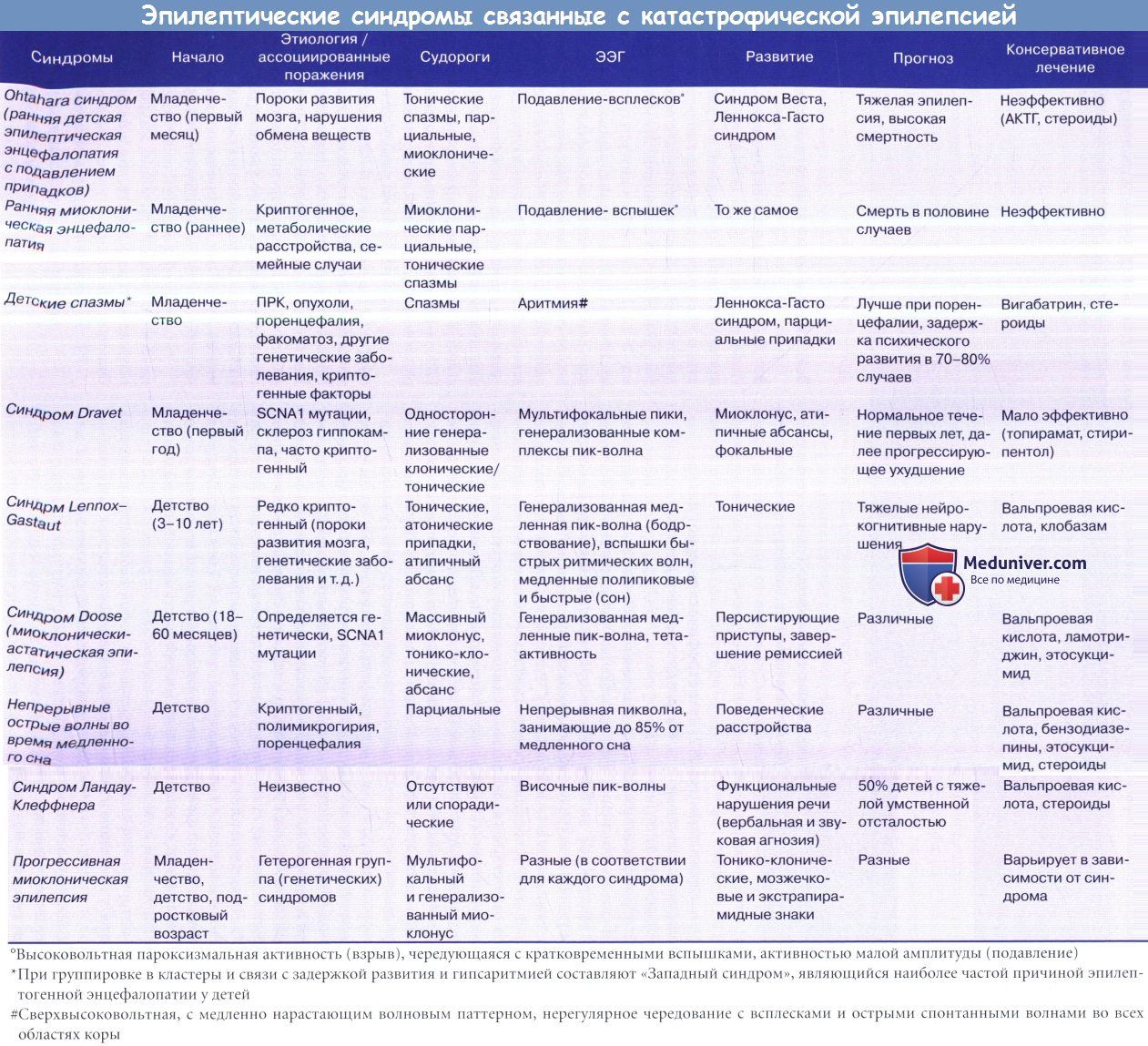
Гемимегалэнцефалия (ГМЭ) является наиболее тяжелой формой ПРК, а у большинства пациентов в течение нескольких недель или месяцев с момента рождения развивается КЭ. Типичная клиническая триада состоит из ФРЭ, контралатерального медленно прогрессирующего гемипареза и гемианопсии, с (тяжелой) задержкой психомоторного развития. Припадки возникают почти у 90% пациентов, могут наблюдаться большинство из синдромов, представленных в таблице ниже. Эпилепсия обычно начинается в раннем послеродовом периоде, как мягкие парциальные припадки и/или асимметричные спазмы и/или латерализованные миоклонические подергивания, часто превращаясь в синдром Ота-хара или синдром Веста. Впоследствии могут появляться синдром Леннокса-Гасто или тяжелые моторные парциальные припадки/кортикальная эпилепсия. Ранняя резистентность к противосудорожной терапии является практически правилом.
Ранняя межприступная ЭЭГ обычно показывает односторонний паттерн «вспышка-подавление», способный измениться или смениться гемигипсаритмией. Поздний ЭЭГ-паттерн состоит из еще более дезорганизованой и непрерывной активности над пораженным полушарием, возможно распространение на противоположную сторону. Указанные макроскопические диспластические состояния, такие как увеличение полушария, аномалии развития извилин, дисплазия коры, плохая дифференцировка серого/белого вещества и гетеротопии, могут быть выявлены при МРТ.
Гомолатеральная желудочковая система, как правило, расширена, с прямым фронтальным рогом и расширенным затылочным, но она также может быть нормальной или уменьшенной. На поздних стадиях болезни пораженное полушарие может атрофироваться.
Даже сопряженная с высокой смертностью и инвалидизацией гемисферэктомия является выбором при лечении ГМЭ. На самом деле, практически у 80-90% пациентов, подвергнутых гемисферэктомии, отмечается длительный период без судорог, с таким же уровнем показателей, как при менее тяжелой форме ФРЭ, требующей гемисферэктомии. Тем не менее, двигательные и когнитивные результаты могут оставаться плохими у значительной доли оперированных пациентов.
Мультилобарная кортикальная дисплазия включает полушарную ПРК, которая не может быть классифицирована как ГМЭ из-за менее распространенных диспластических областей и довольно больших неизмененных регионов. Заднеквадрантная дисплазия, в соответствии с определением, данным D’Agostino et al., является своеобразным ПРК, вовлекающим височную, затылочную и теменную доли (постцентральная извилина исключена). Этиопатогенетическая гипотеза будет такой же, как при ГМЭ, с частичным вовлечением полушария чем можно объяснить мозаичность. Гистологические, клинические характеристики и нейровизуализации похожи на ГМЭ, за исключением вовлечения структур передних отделов полушария и более легкого клинического течения. Можно выполнять мультилобарные резекции вместо гемисферэктомии, получая такие же хорошие результаты с небольшим хирургическим риском, если только нет предоперационного моторного дефицита и/или ЭЭГ аномалии не являются гологемисферическими.



Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Корковая субатрофия больших полушарий мозга
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Атрофия головного мозга: причины, симптомы, диагностика
Атрофические изменения коры головного мозга приводят к разрушению нейронных связей, снижению активности функциональных центров. Состояние приводит к нарушению внутримозгового метаболизма, слабоумию, формированию ряда психических заболеваний (Альцгеймера, боковой амиотрофический склероз, деменция).
Клинические симптомы зависят от вида, стадии, степени заболевания. Мультисистемная форма сопровождается диффузной гибелью нейронов, постепенной утратой функций организма.
Атрофия мозга на МРТ
Причины возникновения атрофии мозга
После 50 лет увеличивается риск нейродегенеративных состояний. Повышают вероятность появления нозологической формы провоцирующие факторы:
Увеличивает вероятность нозологии – метаболические расстройства, родовые травмы, половые инфекции, недостаток витаминов группы B, фолиевой кислоты.
Основные причины возникновения атрофии коры мозга
Научные исследования показывают высокую вероятность поражения кортикальных и субкортикальных структур у людей 50-55 лет из-за генетической предрасположенности. Кортикальная атрофия развивается у пациентов, страдающих наследственной хореей Хантингтона.
Менее частые этиологические факторы нозологии – гипоксия новорожденных, гидроцефалия, множественные врожденные кисты у ребенка.
Причины церебральной атрофии новорожденных
Основным этиологическим фактором уменьшения толщины полушарий новорожденных является внутриутробная гипоксия, проблемы во время родов. Повреждения головы малыша при прохождении по родовым путям провоцируют черепно-мозговую травму, способствуют появлению гидроцефалии (водянки).
Причины атрофических церебральных изменений новорожденных:
Не существует эффективных методов лечения атрофии новорожденных. Своевременное выявление с помощью МРТ позволяет назначить поддерживающую терапию, уменьшить прогрессирование заболевания. Умеренные изменения коррелируются медикаментозной терапией. Ребенок сможет посещать детский сад, учиться в специальной школе.
Субатрофия мозга – первая стадия старческого слабоумия
До возникновения клинических симптомов развиваются субатрофические изменения. Внешние симптомы отсутствуют. Состояние сопровождается частичным снижением функции сегмента полушарий.
Морфологические виды субатрофии:
Первая разновидность характеризуется снижением умственной активности, потерей речевых и двигательных функций.
Повреждение лобно-височных областей приводит к снижению слуховой способности человека, утрачиваются коммуникативные функции (сложности общения с другими людьми), нарушается функционирование сердечнососудистой системы.
Субатрофия уменьшает объем серого и белого вещества. Возникают нарушения проводниковой, двигательной функции, мелкой моторной активности.
Особенности кортикальной атрофии
Отмирание корковых клеток начинается с лобных долей, где располагаются функциональные центры контроля движения, речи. Постепенно атрофия распространяется на окружающие структуры. У пожилых людей патология приводит к старческому слабоумию.
Диффузные кортикальные изменения сопровождаются расстройством микроциркуляции, прогрессирующими клиническими симптомами. Нарушается мелкая моторика верхних конечностей, координация движений. Патологический комплекс приводит к болезни Альцгеймера, старческому слабоумию.
МРТ при кортикальной атрофии показывает уменьшение размеров лобных долей. Если изменения с обеих сторон, нарушается работа внутренних органов, контролируемых лобными долями.
Врожденная корковая атрофия новорожденных локализуется с одной стороны. Симптоматика выражена слабо. С помощью реабилитационных процедур удается социализировать ребенка.
Клинические симптомы мультисистемной атрофии
Диффузная нейродегенерация сопровождается проблемами со стороны половой, мочевыводящей сферы. Некроз многих отделов мозга одновременно сопровождается разнообразными клиническими симптомами:
До появления магнитно-резонансной томографии ранняя диагностика заболевания проблематична. Только ядерно-магнитный резонанс верифицирует уменьшение толщины мозговой паренхимы.
Клинические симптомы мозговой атрофии
Проявления патологии во многом определяются причинами и провоцирующими факторами. У большинства пожилых людей присутствует деменция, синдром лобной доли, внутренняя полиорганная патология.
Чем проявляется синдром лобной доли:
Психоорганический синдром сопровождается цереброастеническими расстройствами, аффективными нарушениями, амнезией.
Адекватная оценка окружающих событий, самокритика у пациента отсутствует. Появляется примитивность мышления, одностороннее представление сути детали. Речевой запас уменьшается, появляется парамнезия.
Сопутствующие аффективные расстройства приводят к депрессивному синдрому, неадекватному психическому состоянию. Плаксивость, обидчивость, раздражительность, необоснованная агрессия – типичные проявления патологии.
Виды и классификация атрофии головного мозга
По степени опасности разделяют два вида атрофических изменений мозга:
Первый вид является естественным. На протяжении развития человека сопровождает вначале гибель пупочных артерий, артериального протока (новорожденных). После полового созревания утрачиваются ткани вилочковой железы.
В пожилом возрасте возникают дегенеративные изменения половой сферы. У людей преклонного возраста появляется кортикальная деструкция, инволюция лобной части. Состояния является физиологическими.
Виды патологической атрофии:
Морфологические виды атрофии мозга:
Классификация по распространенности повреждения:
Характер морфологических изменений мозга выявляет магнитно-резонансное сканирование. Проводить сканирование следует после появления первых клинических симптомов.
Формы мультисистемной атрофии
Опасность множественных поражений мозговых структур определяется комплексом патологических повреждений со стороны полушарий, подкорковых образований, мозжечка, спинномозгового ствола, белого вещества. Сопутствующие изменения зрительного нерва приводит к слепоте, тройничного нерва – нарушению иннервации лица.
Формы мультисистемной атрофии:
Симптоматика определяется преимущественной формой поражения.
Основные стадии атрофических мозговых изменений
Заболевание имеет пять степеней течения. По клиническим симптомам удается верифицировать нозологии, начиная с второй-третьей стадии.
Степени кортикальной атрофии:
Выявления любого симптома требует дополнительного изучения структуры мозга.
Принципы диагностики атрофии
Первоначальный этап предполагает сбор анамнеза, осмотр, физикальное обследование. Второй этап – клинико-инструментальные методы (УЗИ, КТ, МРТ головного мозга, сцинтиграфия, ПЭТ/КТ). Повреждение зрительного нерва подтверждается офтальмоскопией, тонометрией, контрастной КТ или МРТ-ангиографией.
Лучшим способом выявления патологии мягких тканей головного мозга является МРТ. Процедуру нужно выполнять несколько раз (с разницей через месяц), чтобы выявить атрофию разной глубины, распространенности.
Магнитно-резонасное обследование выявляет самые мелкие локальные очаги, помогает правильно установить степень прогрессирования болезни.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Атрофическая гидроцефалия головного мозга у взрослых
Атрофическая гидроцефалия головного мозга характеризуется избыточным скоплением спинномозговой жидкости в ликворных полостях головного мозга. Патологический процесс развивается на фоне заболеваний, вызывающих атрофию мозговой ткани. Умеренная асимметричная гидроцефалия возникает в случае расширения одного из желудочков мозга. Атрофическая гидроцефалия длительно протекает бессимптомно. Для выявления признаков заболевания неврологи Юсуповской больницы проводят комплексное обследование пациентов.
В клинике неврологии созданы все условия для лечения пациентов с атрофической гидроцефалией. Палаты оснащены кондиционерами, позволяющими создать комфортный температурный режим. Пациенты обеспечены индивидуальными средствами личной гигиены и диетическим питанием. Персонал клиники неврологии внимательно относится к пожеланиям всех пациентов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, ведущие специалисты в области лечение гидроцефалии. Врачи высшей категории имеют необходимые знания и опыт, применяют индивидуальные схемы лечения пациентов в зависимости от причины и степени тяжести заболевания. Специалисты клиники реабилитации используют современные методики восстановления неврологических функций, делают массаж, проводят мануальную терапию и курс лечебной физкультуры.
Причины
Атрофическая гидроцефалия развивается на фоне следующих заболеваний:
При атрофической энцефалопатии цереброспинальная жидкость заполняет пространство, образующееся внутри черепной коробки в результате уменьшения объема головного мозга. Атрофическая гидроцефалия головного мозга у лиц пожилого и старческого возраста может развиваться на фоне нарушения кровоснабжения головного мозга при артериальной гипертензии, атеросклерозе мозговых сосудов, диабетической ангиопатии.
Степени и виды
Приобретенная гидроцефалия развивается после травм или заболеваний головного мозга. Причиной врождённой гидроцефалии являются инфекционные поражения вещества мозга во время внутриутробного развития плода. Внутренняя гидроцефалия головного мозга у взрослых характеризуется нарушением распространения спинномозговой жидкости по причине образования тромбов, новообразований или спаек. Внутренняя открытая гидроцефалия головного мозга возникает вследствие разрушения части мозгового вещества, из-за чего спинномозговая жидкость не происходит полноценного оттока ликвора.
По локализации цереброспинальной жидкости выделяют следующие виды гидроцефалии:
Внутренняя асимметричная гидроцефалия развивается при расширении одного из желудочков головного мозга. По степени тяжести заболевания неврологи выделяют стабилизировавшуюся, прогрессирующую и регрессирующую гидроцефалию.
Симптомы
На протяжении продолжительного времени пациенты могут не замечать признаков заместительной гидроцефалии. Компьютерная томография или магнитно-резонансная томография позволяет установить правильный диагноз. Данные методы исследования в Юсуповской больнице применяют всем пациентам сразу же после госпитализации в клинику неврологии.
При наличии подострой и острой окклюзионной гидроцефалии головного мозга пациенты чувствуют головную боль распирающего характера, которая сопровождается тошнотой и рвотой, приносящей облегчение. Появляется ощущение давления на глазные яблоки, возникает чувство «песка» в глазах, жжение глазных яблок. При повышенном давлении спинномозговой жидкости отмечается сонливость, что является признаком прогрессирования заболевания.
У пациентов появляется ощущение «тумана» перед глазами, ухудшается зрение. На глазном дне офтальмологи определяют застойные диски зрительных нервов. Если пациент своевременно не обращается за квалифицированной медицинской помощью, то увеличение количества ликвора приводит к появлению дислокационного синдрома, угрожающего жизни больного. Стремительно нарастает угнетение сознания, развивается парез взора вверх, угнетение рефлексов, расходящееся косоглазие, развивается кома. Данные симптомы появляются при сдавливании среднего отдела мозга. В случае компрессии продолговатого мозгового отдела меняется голос, нарушается глотание, происходит угнетение дыхания и сердечной деятельности, что может привести к летальному исходу.
При хронической внутренней гидроцефалии головного мозга у взрослых внутричерепное давление может быть нормальным или незначительно повышенным. Вначале нарушается цикличность сна, появляется сонливость или бессонница. Пациенты жалуются на быструю утомляемость, вялость, ухудшение памяти. При прогрессировании заболевания развиваются когнитивные нарушения вплоть до деменции. Пациенты себя ведут неадекватно, утрачивают способность к самообслуживанию.
Нарушается ходьба, походка становится неустойчивой и замедленной. Со временем возникает сложность при начале движения, неуверенность в стоячем положении. Пациент может в сидячем или лежачем состоянии имитировать езду на велосипеде или ходьбу, но в вертикальном состоянии он утрачивает эту способность. Походка становится «магнитной»: человек как бы приклеивается к полу, а, сойдя с места, делает короткие шаркающие шаги на широко расставленных ногах. Неврологи определяют повышение мышечного тонуса, в тяжелых стадиях болезни появляются парезы нижних конечностей, снижается мышечная сила. Расстройства равновесия могут прогрессировать и пациент со временем не может самостоятельно сидеть или стоять.
В дальнейшем учащается мочеиспускание, особенно ночью. Появляются позывы к мочеиспусканию, требующие немедленного опорожнения мочевого пузыря. Со временем развивается недержание мочи. Неврологи Юсуповской больницы применяют следующие методы диагностики атрофической гидроцефалии:
После анализа результатов комплексного исследования назначают индивидуальное лечение. Тактику ведения пациентов с тяжёлой гидроцефалией вырабатывают на заседании экспертного совета с участием профессоров, врачей высшей категории. Нейрохирурги определяют показания к выполнению оперативного вмешательства.
Лечение у взрослого
При повышенном внутричерепном давлении неврологи Юсуповской больницы назначают мочегонные препараты. Диуретическим эффектом обладает маннитол, маннит и диакарб в комбинации с фуросемидом или лазиксом. С целью профилактики гипокалиемии их применяют одновременно с аспаркамом или панангином.
Для улучшения питания тканей головного мозга назначают актовегин, кавинтон холин, глиатилин, церебролизин, кортексин, мемоплант, семакс. Эти лекарственные средства оказывают ноотропное действие. При тяжёлом течении атрофической гидроцефалии нейрохирурги в клиниках-партнёрах выполняют оперативные вмешательства.
Если состояние пациента угрожает жизни, проводят трепанацию черепа и устанавливают внешние дренажи, обеспечивающие выход излишков жидкости. По системе дренажей вводят лекарственные препараты. Такая операция при гидроцефалии головного мозга является травматичной.
Эндоскопическая вентрикулоцистерностомия дна желудочка относится к малоинвазивным оперативным вмешательствам. В желудочки мозга нейрохирурги заводят микроскопический хирургический инструмент с камерой на конце, которая даёт возможность контролировать все процедуры. На дне желудочка делают дополнительно отверстие, которое соединяют с цистернами мозга. Операция позволяет ликвидировать причину заболевания, нормализовать физиологический ток ликвора между цистернами и желудочками.
Атрофическая гидроцефалия головного мозга у взрослых – опасное заболевание, которое приводит к необратимым изменениям вещества головного мозга. При малейшем подозрении на гидроцефалию звоните по телефону Юсуповской больницы. После проведенного обследования неврологи назначат лечение, замедляющее прогрессирование симптомов гидроцефалии.