Мочекислый инфаркт что делать
Мочекислый инфаркт новорожденного
Мочекислый инфаркт новорожденного – транзиторное состояние повышенного образования и выделения с мочой солей мочевой кислоты, обусловленное приспособлением организма к внеутробным условиям жизни. Характерно изменение свойств мочи, которая становится мутной, с красновато-кирпичным оттенком вследствие высокой концентрации солей. Диагноз мочекислого инфаркта новорожденного ставится на основании типичного возраста ребенка и отсутствия дополнительных признаков. Лечение не требуется. Возможен усиленный питьевой режим, но медицинская коррекция состояния не проводится, состав мочи нормализуется самостоятельно в течение нескольких дней.
Общие сведения
Мочекислый инфаркт новорожденного не является патологией и наблюдается у 50-95% детей в первую неделю жизни. Чаще выявляется у недоношенных младенцев, в подобных случаях симптомы могут сохраняться дольше, чем обычно. Впервые об этом состоянии заговорили французские патологоанатомы еще в начале 1820-х годов. Актуальность в педиатрии связана с практически повсеместной встречаемостью. При появлении симптомов данного состояния очень важно не упустить маскируемые мочекислым инфарктом серьезные патологии почек, которые могут потребовать врачебного вмешательства. Кроме того, в отдельных случаях обнаруживается связь аналогичной симптоматики с другими причинами, особенно если имели место патологии беременности и родов.
Причины
Мочекислый инфаркт новорожденного связан с особенностями метаболизма организма ребенка в первые дни жизни. В это время происходит физиологическая потеря массы тела и обезвоживание, что является причиной сгущения крови. Почки, как и остальные системы организма малыша, продолжают адаптироваться к внеутробной жизни, с этим связано повышенное содержание мочевой кислоты в крови. Определенную роль играет усиленный распад лейкоцитов, вследствие чего высвобождается большое количество пуриновых оснований, которые являются предшественниками мочевой кислоты. Таким образом, в крови ребенка появляется большое количество уратов.
Особенности питания малыша в первые дни таковы, что количество получаемой жидкости всегда оказывается недостаточным. Соответственно, уменьшается и количество мочи. Одновременно имеет место увеличение содержания мочевой кислоты в крови, поэтому моча становится очень концентрированной. Именно этим обусловлен характерный для данного состояния цвет мочи и выпадение солей в осадок. К концу первых 7-10 дней жизни ребенок начинает получать больше воды с материнским молоком. Обмен мочевой кислоты нормализуется, почки адаптируются к новым условиям жизни, и состав мочи также приходит в норму.
Симптомы и диагностика мочекислого инфаркта новорожденного
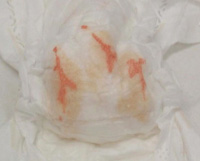
Мочекислый инфаркт новорожденного обычно наблюдается в первую неделю жизни ребенка, чаще на 3-5 день. В это время мама или медицинский персонал могут заметить изменение цвета мочи малыша. Моча становится темной, мутной, с красно-кирпичным оттенком, оставляет красновато-коричневые пятна на пеленке или подгузнике. Иногда можно визуально обнаружить кристаллы солей. Состояние ребенка при этом не изменяется, дополнительные симптомы не обнаруживаются. Мочекислый инфаркт новорожденного проходит самостоятельно к 7-10 дню жизни, реже проявления сохраняются в течение более длительного промежутка времени, в подобных случаях требуется коррекция со стороны педиатра.
Диагностика состояния не представляет трудностей. Мочекислый инфаркт новорожденного определяется по характерным изменениям в моче. В общем анализе мочи выявляется повышенное содержание белка, микроскопически можно обнаружить гиалиновые цилиндры и кристаллы солей. Для диагностики имеет значение состояние новорожденности и отсутствие других симптомов (как клинических, так и лабораторных). При повышении температуры тела, воспалительных изменениях в анализах и других признаках, указывающих на наличие патологического процесса, необходимо исключать инфекционные заболевания мочевыделительной системы и другие возможные причины.
Лечение мочекислого инфаркта новорожденного
Мочекислый инфаркт новорожденного не требует врачебного вмешательства, состав мочи нормализуется самостоятельно в течение нескольких дней. Если изменения в моче сохраняются, помимо грудного молока рекомендуется дополнительно поить ребенка водой. Состояние мочи при этом мониторируется. При сохранении признаков в течение недели либо в случае присоединения других симптомов необходимо дополнительное обследование. Прогноз мочекислого инфаркта новорожденного во всех случаях (включая длительное течение) остается благоприятным. Профилактика не разработана, поскольку состояние не является патологией.
Физиологические состояния новорожденных: норма или патология?

УХОД ЗА РЕБЕНКОМ ДО ОДНОГО ГОДА
Снижение массы тела
Транзиторная лихорадка
Одновременно с физиологической потерей в весе на 3-4 день жизни у новорожденного возникает транзиторная лихорадка. Причин этому переходному состоянию несколько. Это недостаточное поступление в организм ребенка жидкостей (в это время кроха еще получает молозиво, которое намного гуще «зрелого» молока и содержит большое количество белка). Также у малыша еще не отлажена система терморегуляции и кожа испаряет больше жидкости, чем организм получает с пищей и питьем. В результате возникает сухость кожи, слизистых и общее обезвоживание организма.
Проявляется транзиторная лихорадка повышением температуры тела до 38-40 градусов, ребенок становится возбужденным и беспокойным. Такое состояние продолжается 1-2 суток, а затем температура нормализуется.
Жаропонижающие средства при транзиторной лихорадке эффекта не дают. Лечение заключается в выпаивании малыша (можно давать теплую кипяченую воду или физраствор) и в создании комфортной температуры и влажности. Важно, чтобы ребенок не перегревался и не переохлаждался (можно использовать увлажнитель воздуха).
Мочекислый инфаркт
На 5-6 день жизни новорожденного мама может заметить, что моча у малыша стала мутной и оранжево-коричневого цвета, а на пеленке остаются красноватые пятна. Такое физиологическое состояние называется мочекислый инфаркт. Связано оно с незрелостью обмена веществ, повышенным образованием мочевой кислоты и ее солей и усиленным выделением их с мочой.
Мочекислый инфаркт проходит самопроизвольно по мере увеличения выпиваемой жидкости (в том числе грудного молока) к 10-12 дню жизни малыша.
Физиологическая желтуха
В это время самочувствие ребенка, как правило, не страдает. Появившаяся в первые сутки после рождения, быстро прогрессирующая и затянувшаяся дольше 14-16 дней желтуха может свидетельствовать о серьезном отклонении в состоянии здоровья малыша. В любом случае, если вас что-либо настораживает в окраске кожи ребенка независимо от возраста, обязательно проконсультируйтесь у педиатра.
Эритема новорожденных
Это физиологическое состояние характеризуется покраснением кожи после удаления первородной смазки к концу первых суток после рождения. Оно еще называется физиологический катар и может усиливаться на 2-3 сутки. Угасает эритема обычно к 4-5 дню жизни с последующим шелушением. Это на самочувствии малыша никак не сказывается.
Половой криз
Молочные железы со 2-4 дня жизни увеличиваются в объеме и достигают максимального нагрубания к 7-8 суткам. Нагрубание грудных желез всегда двустороннее симметричное, цвет и температура кожи возле сосков не изменяются, молочные железы могут увеличиваться до 3 см в диаметре. Нагрубание молочных желез обычно исчезает ко 2-3 неделе жизни, иногда может сохраняться до месячного возраста. В лечении это состояние не нуждается.
У мальчиков на 3-4 день жизни изменяется внешний вид половых органов: мошонка становится отечной, увеличенной в объеме. К 7-8 дню эти проявления обычно угасают, хотя в некоторых случаях половые органы принимают обычные размеры лишь к месячному возрасту. Ничего, кроме обычной гигиены, эти изменения не требуют.
Автор: Т. В. Карих, врач-педиатр ГЦМП.
транзиторные состояния новорожденных
Транзиторные состояния новорожденных.
Адаптация в период новорождённости — совокупность реакций организмов матери и ребёнка, направленных на поддержание физиологических констант. Переход к постнатальной жизни сопровождает множество изменений физиологических, биохимических, иммунологических и гормональных функций. Состояния, отражающие процесс адаптации к новым условиям жизни, называют переходными (пограничными, транзиторными, физиологическими). Пограничными эти состояния называют потому, что они возникают на границе двух периодов жизни (внутриутробного и внеутробного) и при определённых условиях могут приобретать патологические черты, приводя к заболеванию. Переход из одного состояния в другое достаточно сложен. Пограничные состояния развиваются не у каждого ребёнка, но знание их клинических и параклинических проявлений, лабораторных эквивалентов чрезвычайно важно для врача. Наиболее изученные переходные состояния новорождённых:
• транзиторная гипервентиляция и особенности акта дыхания в раннем неонатальном периоде;
• транзиторная гиперфункция желёз внутренней секреции;
• транзиторная потеря первоначальной массы тела;
• транзиторное нарушение теплового баланса;
• транзиторные изменения кожных покровов;
• транзиторный катар кишечника и дисбактериоз;
• транзиторные особенности метаболизма;
• транзиторные особенности раннего неонатального гемостаза и гемопоэза;
• пограничные состояния новорождённых, связанные с функцией почек.
1.Транзиторное тахипноэ
Первое дыхательное движение происходит по типу гаспс, характеризуется глубоким вдохом, затруднённым выдохом (инспираторная «вспышка») и наблюдается у здоровых доношенных детей в первые 3 ч жизни. Транзиторное тахипноэ нередко возникает у доношенных детей, родившихся в результате кесарева сечения, вследствие задержки резорбции фетальной жидкости в лёгких. Приступы апноэ недоношенных могут иметь место у ребёнка с низкой массой тела при рождении. Этот вид расстройства дыхания в ряде случаев служит симптомом неонатальной патологии (сепсиса, гипогликемии,
внутричерепного кровоизлияния и др.) и требует проведения дополнительного обследования.
2.Транзиторное кровообращение.
Внутриутробно функционируют три шунта, облегчающие венозный возврат к плаценте, — венозный поток и два право-левых шунта, уменьшающие ток крови через лёгкие (овальное окно и артериальный проток). У плода кровь оксигенируется в плаценте, возвращается к плоду через пупочную вену, впадающую в воротную вену печени.
С первыми вдохами по времени совпадают глубокие изменения кровообращения новорождённого. Как только
устанавливается лёгочный кровоток, возрастает венозный возврат из лёгких, поднимается давление в левом предсердии.
3. Транзиторный гипотиреоз.
Транзиторный гипотиреоз встречается у недоношенных детей, у детей с респираторным синдромом, сепсисом, гипотрофией, инфекционных заболеваниях и у детей от матерей с заболеванием щитовидной железы. Клинические симптомы транзиторного гипотиреоза неспецифичны: вялость, малоподвижность, гипотермия, мраморность кожи, затянувшаяся желтуха, плохой аппетит и низкая прибавка массы тела. Транзиторные нарушения функции щитовидной железы могут продолжаться от несколько дней до несколько месяцев.
Заместительную терапию тиреоидными гормонами проводят так же, как и при ВГ, но обычно к 3-месячному возрасту обнаруживаются признаки гипертиреоза (беспокойство, нарушение сна, тахикардия, потливость, учащение стула, отсутствие прибавки массы тела), сохраняющиеся при снижении дозы тиреоидных препаратов. Уровень ТТГ в крови на фоне лечения — низкий и не повышается при снижении дозы тироксина и отмене лечения. Коррекция дозы тиреоидных гормонов и их отмена должны проводиться под контролем содержания ТТГ и Т4 в крови. Если оно не изменяется, лечение, хотя бы минимальными дозами тиреоидных гормонов, следует продолжать до 1—2 лет с последующим (через 2—3 мес. после отмены) гормональным обследованием.
Происходит у 2/3 новорождённых (чаще у девочек, редко у недоношенных). Развитие состояния связано с реакцией организма новорождённого на освобождение от материнских эстрогенов.
Нагрубание молочных желёз начинается с 3-4-го дня жизни. Степень нагрубания возрастает к 8-10-му дню жизни, затем стихает. Воспалительных изменений на коже нет, но возможна лёгкая гиперемия. Специального лечения не нужно, но при выраженном нагрубании и отделяемом из желёз бело-молочного цвета требуется обычный туалет, стерильное бельё, сухое тепло в виде тёплой стерильной повязки.
Десквамативный вулъвовагинит — обильное слизистое отделяемое серовато-белкового цвета из половой щели у девочек в первые 3 дня жизни, которое постепенно исчезает. Необходимы обычные гигиенические процедуры (подмывание, туалет).
Кровотечение из влагалища (метроррагия) возникает чаще на 4-7-й день жизни девочек, продолжается 1-2 дня. Объём кровотечения — до 1 мл. Специального лечения состояние не требует.
Милиа (mittia, comedones neonatorum) — бело-жёлтые узелки размером до 2 мм, расположенные на крыльях носа, переносице, в области подбородка, лба. Образования представляют собой сальные железы с выделением секрета и закупоркой выводных протоков. Специального лечения не требуют. Если возникают признаки лёгкого воспаления вокруг узелков, необходимо обрабатывать кожу 0,5% раствором калия перманганата.
Транзиторная потеря первоначальной массы тела происходит у всех новорождённых в первые дни жизни и достигает максимальных значений к 3-4-му дню жизни. Максимальная убыль первоначальной массы тела у здоровых новорождённых обычно не превышает 6% (допустимы колебания в пределах 3-10%). Потеря массы тела более 10% у доношенного ребёнка свидетельствует о заболевании или о нарушении ухода за ним. У детей с низкой массой тела при рождении физиологическая убыль массы тела может достигать 14-15%. Убыль массы тела связана с отрицательным водным балансом, катаболической направленностью обмена веществ, потерей воды через кожу, лёгкие и с мочой. Восстановление массы тела у здоровых доношенных новорождённых обычно происходит к 6-8-му дню жизни, у недоношенных — в течение 2-3 нед. Дети, родившиеся с большой массой тела, также медленнее восстанавливают первоначальную массу.
Транзиторное нарушение теплового баланса возможно у новорождённых вследствие несовершенства процессов теплорегуляции, повышения или понижения температуры окружающей среды, неадекватной адаптации новорождённого. Особенность процесса теплорегуляции у новорождённых — высокая теплоотдача по отношению к теплопродукции.
Транзиторная гипертермия возникает обычно на 3-5-й день жизни. Температура тела может подняться до 38,5-39 °С. Способствует этому обезвоживание тела ребёнка, нарушения режима, перегревание (температура воздуха в палате для здоровых доношенных новорождённых выше 24 °С). Терапевтическая тактика сводится к физическому охлаждению ребёнка, назначению дополнительного питья в виде 5% раствора глюкозы в объёме 50-100 мл.
Транзиторная гипотермия чаще возникает у недоношенных детей, в связи с ещё большей незрелостью процессов терморегуляции по сравнению с доношенными новорожденными. В связи с этим очень важно создание для новорождённого комфортного теплового режима(использование лучистого тепла).
Транзиторные изменения кожных покровов происходят почти у всех новорождённых 1-й недели жизни.
Простая эритема или физиологический катар — реактивная краснота кожи после удаления первородной смазки, первого купания. Эритема усиливается на 2-е сутки, исчезает к концу 1-й недели жизни (у недоношенных детей — через 2-3 нед).
Физиологическое шелушение кожных покровов бывает крупнопластинчатым, метким или отрубевидным, возникает на 3-5-й день жизни у детей после простой эритемы. Обильное шелушение происходит у переношенных детей. Лечение не нужно, шелушение проходит самостоятельно.
Родовая опухоль — отёк предлежащей части вследствие венозной гиперемии, самостоятельно исчезающий в течение 1-2 дней. Иногда на месте родовой опухоли остаются мелкоточечные кровоизлияния (петехии), которые также исчезают самостоятельно.
Токсическая эритема возникает у многих новорождённых с 1-3-го дня жизни. На коже возникают эритематозные пятна или папулы на фоне эритемы. Эти высыпания обычно локализованы на лице, туловище и конечностях; исчезают уже через неделю. Состояние детей не нарушено. Лечения не требуется.
8.Транзиторная гипербилирубинемия.
Транзиторное повышение концентрации билирубина в крови после рождения связано с высокой скоростью образования билирубина за счёт физиологической полицитемии, малым сроком жизни эритроцитов, содержащих HbF, катаболической направленностью обмена веществ, снижением функциональной способности печени к выведению билирубина, повышенным повторным поступлением свободного билирубина (СБ) из кишечника в кровь.
Транзиторная гипербилирубинемия возникает у всех новорождённых в первые 3-4 дня жизни, достигая максимума на 5-6 сутки. У половины доношенных и большинства недоношенных детей состояние сопровождает физиологическая желтуха. При физиологической желтухе общий билирубин крови повышен за счёт непрямой фракции, в клиническом анализе крови отмечают нормальные значения гемоглобина, эритроцитов, ретикулоцитов.
9.Транзиторный катар кишечника.
Транзиторный катар кишечника (физиологическая диспепсия новорождённых, переходный катар кишечника) и транзиторный дисбактериоз — переходные состояния, развивающиеся у всех новорождённых. В момент рождения кожу и слизистые оболочки заселяет флора родовых путей матери. Дальнейшие источники инфицирования — руки персонала, воздух, предметы ухода, молоко матери. Выделяют следующие фазы бактериального заселения кишечника новорождённых:
• I фаза (10-20 ч после рождения) — асептическая;
• II фаза (3-5-й день жизни) — фаза нарастающего инфицирования, происходит заселение кишечника бифидобактериями, кокками, грибами и др.;
• III фаза (конец 1-Й-2-Я неделя внеутробной жизни) — стадия трансформации, вытеснения других бактерий бифидофлорой, которая становится основой микробного пейзажа.
Молоко матери — ранний поставщик бифидофлоры, поэтому раннее прикладывание к груди матери защищает кишечник ребёнка от обильного заселения патогенной флорой. Расстройство стула наблюдается практически у всех новорождённых в середине 1-й недели жизни. Первородный кал (меконий) стерилен. На 3-й день появляется переходный стул с комочками, слизью, водянистым пятном на пелёнке. На 5-6-е сутки жизни стул кашицеобразный, жёлтый. Транзиторный дисбактериоз — физиологическое явление, но при несоблюдении санитарно-эпидемического режима, ИВ или дефектах ухода дисбактериоз может стать основой для присоединения вторичной инфекции.
10.Транзиторные особенности обмена веществ.
Катаболическая направленность обмена — переходное состояние, характерное для новорождённых первых 3 дней жизни, когда энергетическая ценность высосанного молока не покрывает даже потребности основного обмена.
Катаболизму первых дней жизни способствует избыток глюкокортикоидов.
Гипогликемия — состояние, часто возникающее в период новорождённое™ (у 8-11% новорождённых). Критерием неонатальной гипогликемии принято считать содержание глюкозы в крови 2,2 ммоль/л и ниже. Минимальных значений уровень глюкозы в крови достигает на 3-4-е сутки жизни.
Транзиторный ацидоз — пограничное состояние, характерное для всех детей в родах. У здорового новорождённого ацидоз в первые дни жизни обычно компенсирован (рН 7,36), хотя дефицит оснований может достигать 6 ммоль/л. Критический порог дефицита оснований, при котором возможны серьёзные поражения ЦНС у новорождённых, составляет 14 ммоль/л.
Транзиторная гипокалъциемия и гипомагниемия — пограничные состояния, развивающиеся редко, тогда как снижение уровня кальция и магния в крови в первые 2 суток возможно у многих детей. К концу 1-х суток жизни концентрация кальция падает до 2,2-2,25 ммоль/л, магния — до 0,66-0,75 ммоль/л. Нормальные значения для всех возрастных групп: содержание общего кальция — 2,1-2,7 ммоль/л, ионизированного — 1,17-1,29 ммоль/л. К концу раннего неонатального периода нормализуется содержание кальция и магния в крови. Транзиторная гипокальциемия и гипомагниемия обусловлена функциональным гипопаратиреоидизмом в раннем неонатальном периоде.
11.Транзиторные состояния, связанные с нарушением функции почек.
Неопасные и опасные симптомы и состояния ребенка до года
Новорожденный ребенок для неопытных родителей – это книга с множеством загадок. Внешний вид малыша, его рефлексы, непредсказуемые изменения в поведении – все это может внушать довольно сильную тревогу.
И наоборот: опасные для здоровья малыша состояния могут остаться без должного внимания. Врачи клиники ISIDA рассказывают о том, что должно насторожить маму и папу в поведении ребенка, дают алгоритм действий в таких ситуациях.
Неопасные симптомы и состояния новорожденного
На первом месяце жизни у малыша могут наблюдаться состояния, которые являются физиологическими, то есть не несущими никакой опасности, не требующими лечения. Это:
Переходные состояния новорожденных
Переходные состояния новорожденных обусловлены перестройкой организма малыша с внутриутробного периода на жизнь во внешнем мире. Эти состояния в подавляющем большинстве случаев проходят сами собой, требуя только контроля за их благополучным протеканием и своевременным исчезновением.
Физиологическая потеря веса. На 3-4, реже на 5 сутки у новорожденного обычно фиксируется потеря веса, не превышающая 10% от веса при рождении. В течение 10 дней (иногда до 14 дней) вес восстанавливается.
Транзиторная олигурия – отсутствие мочеиспускания в первые 12 часов.
Мочекислый инфаркт – изменение цвета мочи на красный, оставляет на пеленках коричнево-красные следы.
Желтуха новорожденных – желтая окраска кожи, склер и слизистых оболочек вследствие повышения уровня билирубина в крови. Для устранения этого состояния чрезвычайно важное значение имеет грудное вскармливание.
Кишечные колики
Кишечные колики обычно проявляются (не у всех детей) на 3-4 неделе жизни и продолжаются в основном до 3-4 месяцев. Их продолжительность и частота варьируются в зависимости от индивидуальных особенностей малыша, его питания, режима дня и т.д.
Причиной возникновения колик являются особенности строения и функционирования пищеварительной системы новорожденных, то есть лечение как таковое не требуется.
Кишечные колики проявляются беспокойством, криком ребенка, вздутием живота. В промежутках между приступами ребенок обычно успокаивается.
Как помочь малышу при кишечных коликах
При кишечных коликах рекомендуется следующий алгоритм действий:
Тревожные симптомы в состоянии малыша
Когда лихорадка опасна. Вмешательство врача необходимо, если:
Этапы снижения температуры:
При значительном повышении температуры очень важно повысить естественную теплоотдачу тела. Для этого нужно:
Медикаментозные препараты для снижения температуры необходимо давать по назначению врача. В случае, если температура остается высокой, необходимо вызвать скорую помощь.
Что такое круп
Круп – это воспаление слизистой оболочки гортани, которое может сопровождаться отеками, рефлекторным спазмом мышц гортани, сужением дыхательных путей до полного перекрытия доступа воздуха.
Симптомы крупа таковы:
Что делать?
Аллергия у ребенка
Аллергия – это повышенная чувствительность организма к определенным веществам (пищевым продуктам, пыльце растений, пчелиному яду и т.д.). Иногда проявления аллергии могут быть опасны для жизни ребенка. Алгоритм действий должен быть таким:
Инородное тело в дыхательных путях
Маленькие дети, играя, нередко засовывают себе в дыхательные пути мелкие предметы – части игрушек, бытовые предметы, кусочки пищи (горошинки, косточки фруктов и т.д.). Если предмет основательно закупорил дыхательные пути, малыш начинает «ловить» воздух ртом, но при этом не может кричать, его лицо начинает синеть.
Что делать?
Находитесь в поисках клиники, которой можно доверить наблюдение за здоровьем своих детей? Мы будем рады видеть Вас и Вашего ребенка в числе наших пациентов. Возникли вопросы? Позвоните по телефонам 0 800 60 80 80, +38 (044) 455 88 11 и мы с радостью ответим на них. Или задайте нам свой вопрос на нашем сайте и мы обязательно на него ответим.