в чем состоит роль слепой кишки у каких животных она наиболее развита
В чем состоит роль слепой кишки у каких животных она наиболее развита
Подробное решение Раздел стр. 227 по биологии для учащихся 7 класса, авторов В.Б. Захаров, Н.И. Сонин 2016
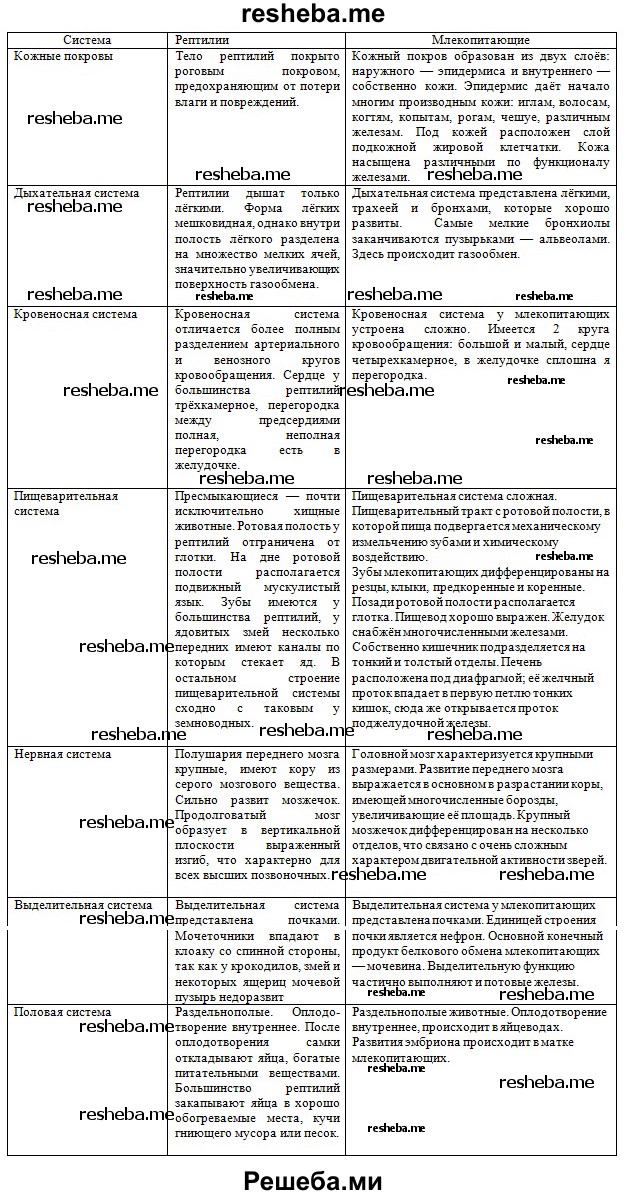
1. Чем млекопитающие отличаются от представителей других классов позвоночных животных?
— высоким развитием нервной системы, и в особенности коры больших полушарий;
— полным разделением кругов кровообращения и теплокровностью;
— появлением органов, позволяющих вынашивать детёныша в теле матери и выкармливать его молоком, и др.;
— наличием волосяного покрова;
— развитым наружным ухом;
— наличием 7 шейных позвонков.
2. Когда и от кого произошли млекопитающие?
Предками древних млекопитающих были древние рептилии, ещё не утратившие некоторых черт, присущих амфибиям: слабое ороговение кожи, наличие кожных желёз и ряд других признаков. Такой предковой группой считают зверозубых рептилий, зубная система которых сходна с таковой у млекопитающих.
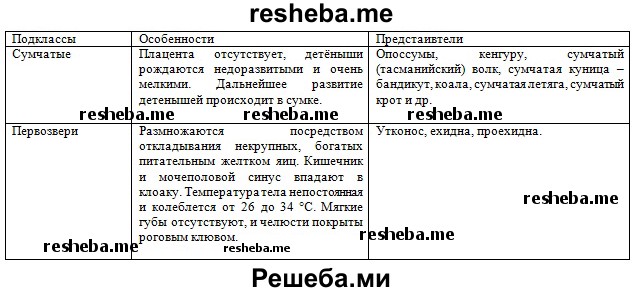
3. Предложите критерии разделения млекопитающих на подклассы.
Современные млекопитающие представлены двумя подклассами: Первозвери (Однопроходные) и Настоящие звери (Сумчатые и Плацентарные). Критерием по которому класс делится на подклассы является наличие плаценты при развитии зародыша.
4. Каковы особенности строения кожи млекопитающих? Какие кожные железы есть у млекопитающих?
Кожный покров образован из двух слоёв: наружного — эпидермиса и внутреннего — соб-ственно кожи. Эпидермис даёт начало многим производным кожи: иглам, волосам, когтям, копытам, рогам, чешуе, различным железам. Под кожей расположен слой подкожной жиро-вой клетчатки. Для млекопитающих характерен волосяной, или шёрстный, покров — шерсть. Волосяной покров периодически меняется. Особую категорию волос представляют вибриссы. Это очень длинные жёсткие волосы, выполняющие осязательную функцию. Кожные железы у млекопитающих разнообразны по строению и функциям: потовые, саль-ные, пахучие, млечные. Млечные железы представляют собой видоизменение простых трубчатых потовых желёз. Наличие млечных желёз — важнейшее приобретение зверей — позволяет выкармливать детёнышей молоком; это дало название всему классу.
5. Назовите особенности головного мозга млекопитающих.
Головной мозг характеризуется крупными размерами. Развитие переднего мозга выражается в основном в разрастании коры. Сложное поведение млекопитающих, многообразные реакции их на различные внешние раздражения прямо связаны с развитием коры полушарий переднего мозга. У большинства видов она не гладкая, а образует многочисленные борозды, увеличивающие её площадь. Крупный мозжечок дифференцирован на несколько отделов, что связано с очень сложным характером двигательной активности зверей.
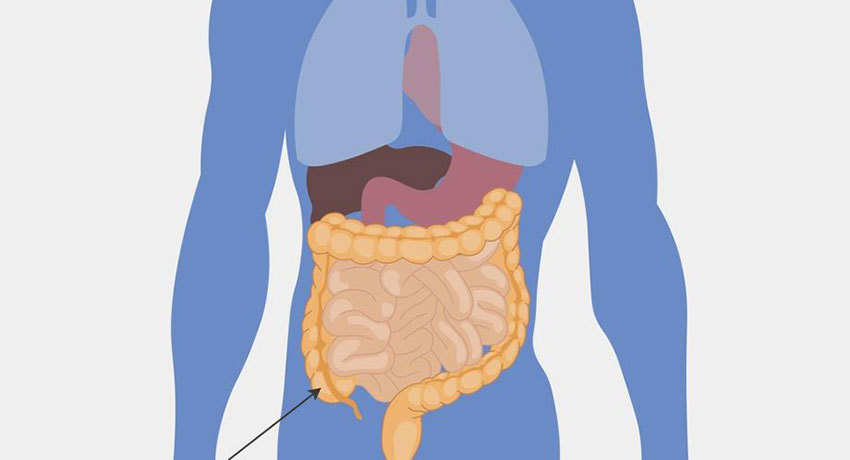
6. В чём состоит роль слепой кишки? У каких животных она наиболее развита?
Слепая кишка выполняет роль «бродильного чана» в котором происходит переваривание растительной пищи. И она развита тем сильнее, чем больше растительной клетчатки поглощает животное.
7. Что такое плацента? Как вы думаете, как без неё обходятся яйцекладущие и сумчатые млекопитающие?
8. Составьте таблицу «Сравнительная характеристика рептилий и млекопитающих» (работа в малых группах).
9. Преодолению каких физических факторов окружающей среды способствует теплокровность?
Теплокровные животные имеют постоянную устойчивую температуру тела, которая не зависит от температуры окружающей среды. Это позволяет им существовать в самых различных климатических условиях и сохранять активность и в холодное, и в жаркое время года.
10. Обсудите в классе, чем отличаются друг от друга первозвери, сумчатые и плацентарные млекопитающие. В чём их сходство? Результаты обсуждения занесите в таблицу.
11. Составьте развёрнутый план параграфа.
— общая характеристика класс Млекопитающие;
— строение Млекопитающих (кожные покровы и скелет);
В чем состоит роль слепой кишки у каких животных она наиболее развита
Слепая кишка играет важную роль в жизнедеятельности человека и млекопитающих животных. Но в литературе очень мало сведений о ее строении и положении у грызунов, которые используются в опытах, чаще без уточнения их видовых особенностей, а также редко и с недостаточным изложением количественных показателей. С целью восполнить такой пробел я выполнила работу на белых крысах, морских свинках и дегу обоего пола, в возрасте 3 мес. Материал был фиксирован в 10 % растворе нейтрального формалина, слепую кишку и ее окружение в брюшной полости препарировала и фотографировала послойно.
Форма слепой кишки изученных мной животных коррелирует с относительными размерами наибольшей средней части, т.е. тела данного органа, а также степенью его кривизны. В рассматриваемом ряду грызунов (белая крыса > дегу > морская свинка) нарастает тенденция к искривлению слепой кишки за счет ее тела, удельная длина которого в составе органа увеличивается, а относительная ширина значительно уменьшается. Это отражает усиление депонирующей функции слепой кишки, что коррелирует с «огрублением» потребляемой пищи (крыса > дегу, морская свинка). Полученные результаты указывают на то, что видовые вариации формы слепой кишки касаются наличия или отсутствия вздутий (у крысы слепая кишка гладкая) и размеров (явно крупнее у растительноядных морской свинки и дегу), причем у малоподвижной морской свинки она огромна и наиболее деформирована (охвачена ободочной кишкой). У крысы слепая кишка и ее тело наиболее короткие, тело наименее искривлено (наибольший радиус кривизны) и наиболее широкое. Поэтому форму слепой кишки у большинства крыс можно определить как дугообразную (
рога), а у морской свинки и дегу орган скорее напоминает виток спирали или деформированное и разомкнутое кольцо. Большему кручению слепой кишки у дегу и морской свинки способствует уменьшение в 5 раз относительной ширины органа. Кстати, более, чем вдвое, уменьшается относительная ширина слепой кишки у крысы при ее левостороннем положении и кольцевидной форме. Сходство формы и внешнего строения слепой кишки у морской свинки и дегу соответствует сходному типу их питания (грубой растительной пищей), а выявленные различия коррелируют с разной подвижностью животных и самой слепой кишки.
Рак слепой кишки
Слепая кишка — начальный отдел толстой кишки. Злокачественные опухоли в ней встречаются довольно часто: они составляют около 20% от всех случаев колоректального (толстой и прямой кишки) рака. Если заболевание диагностировано вовремя, обычно опухоль можно удалить хирургическим путем и добиться ремиссии. На поздних стадиях, когда излечение невозможно, врачи могут назначить терапию для борьбы с симптомами и продления жизни пациента.
В международной клинике Медика24 для лечения рака слепой кишки применяются наиболее современные методики. Мы используем препараты последних поколений, наши хирурги выполняют вмешательства в операционной, оснащенной новейшим оборудованием. Мы знаем, как наиболее эффективно бороться с данным заболеванием и принимаем пациентов с любыми стадиями колоректального рака.
Слепая кишка представляет собой купол. В неё впадает конечный отдел тонкого кишечника — подвздошная кишка, и затем слепая кишка переходит в ободочную. Также от нее отходит аппендикс — червеобразный отросток.
Слепая кишка находится в нижней правой части живота. В ней происходит всасывание воды и питательных веществ, начинают формироваться каловые массы.
Почему возникает рак слепой кишки?
Нормальные клетки человеческого организма трансформируются в раковые, когда в их генах возникают некоторые мутации. этих мутаций клетка перестает реагировать на сигналы, которые поступают к ней от соседних клеток и организма, становится «бессмертной» и начинает бесконтрольно размножаться. Невозможно точно сказать, почему это произошло в каждом конкретном случае. Известны некоторые факторы риска, которые повышают вероятность развития рака ободочной кишки:
Если у вас есть некоторые из перечисленных факторов, это еще не значит, что у вас обязательно будет диагностирован рак ободочной кишки. Как не страхует от возникновения заболевания отсутствие всех этих факторов. Поэтому всем людям старше 50 лет рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию. Во время него толстую кишку осматривают на всем протяжении с помощью инструмента в виде тонкой гибкой трубки, введенной через задний проход. Это помогает обнаружить опухоли на ранних стадиях.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Симптомы заболевания
Проявления злокачественных опухолей слепой кишки отличаются от симптомов колоректального рака других локализаций. Так как это начальный отдел кишки, где каловые массы еще только начинают формироваться, то не будет ни частых сильных позывов на дефекацию, ни изменения характера стула.
Рак слепой кишки очень долго не вызывает симптомов, и поэтому его сложно диагностировать на ранней стадии. Его проявления неспецифичны, они возникают и при других заболеваниях, таких как болезнь Крона, язвенный колит, острый аппендицит:
Стадии рака слепой кишки
Рак слепой кишки классифицируется по стадиям так же, как и злокачественные опухоли других отделов толстой кишки. В соответствии с международной системой TNM, оценивают характеристики первичной опухоли (T), поражение регионарных лимфоузлов (N) и наличие отдаленных метастазов в других органах (M).
В упрощенной форме классификация рака ободочной кишки по стадиям выглядит следующим образом:
Методы диагностики
Основной метод диагностики рака слепой кишки — колоноскопия. Во время этой процедуры врач осматривает слизистую оболочку кишечника, находит на ней патологические изменения. Можно провести биопсию: получить фрагмент подозрительной ткани и направить в лабораторию для изучения под микроскопом.
В международной клинике Медика24 колоноскопию проводят опытные . Мы выполняем процедуру в состоянии легкого наркоза с применением безопасных препаратов, поэтому пациенты переносят её комфортно и безболезненно.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Рак ободочной кишки
Анатомия ободочной кишки
Как известно, у человека есть два круга кровообращения – малый (легочный), где происходит получение кислорода и отдача углекислого газа, и большой, в ходе которого кровоснабжаются все органы, а центром, где объединяются эти круги, является сердце. По артериям большого круга кровообращения течет кровь, получившая в легких кислород, от сердца к органам. Правая половина ободочной кишки, как и тонкая кишка, получает кровь из верхней брыжеечной артерии, а левая половина ободочной кишки и верхний отдел прямой кишки – из нижней брыжеечной артерии. Эти артерии являются крупными сосудами, их диаметр может достигать 5-10 мм. Венозная кровь, несущая углекислый газ и продукты обмена веществ, оттекает от толстой кишки по верхней брыжеечной и нижней брыжеечной венам и, прежде чем попасть в сердце и легкие, проходит через печень.
Кто защищает наш организм изнутри?
Лимфатическая система в периоде внутриутробного развития закладывается вместе с артериальной, поэтому лимфатические узлы располагаются у человека вдоль артерий. Для ободочной кишки существует три уровня, или порядка, лимфатических узлов. Лимфоузлы первого порядка находятся у самого края кишки, ближе других к кишечной стенке. Узлы второго и третьего порядка находятся чуть дальше второго порядка – вдоль сосудов среднего калибра, кровоснабжающих кишку, а апикальные (от слова apex (лат.) – верхушка, вершина, apicalis (лат.) — верхушечный), или по-другому лимфатические узлы третьего порядка – у самых крупных сосудов, питающих ободочную кишку. Лимфатические узлы являются «сторожами» организма, защищающими его от распространения чужеродных инфекционных агентов и опухолевых клеток.
Что такое рак ободочной кишки?
Рак (cancer (лат.), c-r) – злокачественная опухоль из эпителиальных клеток, обладающая способностью прорастать в орган и окружающие структуры и распространяться (метастазировать) в лимфатические узлы и другие, расположенные далеко от опухоли, органы. Пациенты нередко называют раком все злокачественные опухоли, хотя это некорректно с точки зрения онкологии.
Рак ободочной кишки развивается из слизистой оболочки стенки кишки, которая и является железистым эпителием. Такая опухоль называется «аденокарцинома» (от aden (лат.) железа и carcinoma (лат.) рак, раковая опухоль). Лечением этого заболевания занимаются врачи-онкологи, колопроктологи, хирурги, химиотерапевты. Опухоли другой природы (карциноид, гастро-интестинальные стромальные опухоли) в толстой кишке встречаются намного реже (3-5% от всех злокачественных новообразований толстой кишки).
В Клинике колопроктологии и малоинвазивной хирургии возможно лечение любых опухолей толстой кишки.
Причины и факторы риска развития рака ободочной кишки
Основным путем развития рака ободочной кишки является злокачественное перерождение полипов – доброкачественных образований слизистой ободочной кишки. Также к факторам риска можно отнести воспалительные заболевания кишечника, нарушения диеты, курение, отягощенный по онкологическим заболеваниям наследственный анамнез.
Большую роль в развитии рака может играть наследственность, так как каждый десятый носитель колоректального рака имеет наследственную предрасположенность к этому заболеванию. Если в вашем роду были родственники с заболеванием колоректальный рак, то следует быть особенно настороженным относительно своего здоровья. Наследственные формы рака могут проявляться даже в раннем возрасте. В такой ситуации особенно важно тщательно и своевременно обследоваться.
Профилактика рака ободочной кишки
Самым эффективным методом профилактики рака ободочной кишки является своевременное удаление полипов. Это малоинвазивная хирургическая операция, выполняющаяся во время колоноскопии – эндоскопического обследования толстой кишки. Для того, чтобы вовремя выявить полипы, зачастую не проявляющие себя никакими симптомами, необходимо, начиная с 45-50-летнего возраста, каждые 5 лет проходить колоноскопию. Людям, чьи родственники болели раком ободочной или прямой кишки, обследование надо начинать проходить в более раннем возрасте, а при установлении диагноза «наследственный колоректальный рак» родственникам пациента необходимо начинать обследование в возрасте на 5 лет младше возраста установки диагноза у заболевшего родственника. Никакие другие методы (онкомаркеры, анализ кала на скрытую кровь, виртуальная колоноскопия) не обладают такой результативностью, как проведение колоноскопии в качестве метода профилактики рака ободочной кишки.
К другим способам профилактики рака ободочной кишки относят диету с ограничением красного мяса и сильно жареной пищи, ограничение употребления алкоголя и курения, поддержание нормального веса тела и активный образ жизни.
Симптомы рака ободочной кишки
«Острые» симптомы рака ободочной кишки являются жизнеугрожающими, вызываются осложнениями рака ободочной кишки и зачастую приводят к экстренной госпитализации в хирургическое отделение на карете скорой медицинской помощи. Следует сказать, что симптомы, о которых пойдет речь в этом разделе, являются характерными не только для осложнений рака ободочной кишки, но и для других экстренных хирургических заболеваний, вызывающих клиническую картину «катастрофы в животе».
Кровотечение из заднего прохода
Выделение крови при дефекации, следы крови на туалетной бумаге и на стенках унитаза сопровождают многие другие, в том числе доброкачественные, колопроктологические заболевания. Поступление из анального отверстия большого количества свежей крови, темных кровяных сгустков или стула, смешанного с кровью, является причиной для экстренного обращения в медицинское учреждение. Причиной кровотечения может быть рак ободочной кишки.
Кишечная непроходимость
Кишка, как уже говорилось выше, представляет собой полую трубку. Если в каком-либо отделе появляется препятствие (как внутри просвета, так и сдавливание извне), прохождение каловых масс по кишке прекращается и развивается картина непроходимости кишечника. Проявлением этого состояния будут схваткообразные боли в животе, вздутие живота, отсутствие стула и газов, сухость во рту, тошнота, повышение температуры тела. Одной из причин кишечной непроходимости может быть опухоль толстой кишки. Это состояние является поводом для экстренной госпитализации в хирургическое отделение.
Перфорация толстой кишки
Симптомы, позволяющие заподозрить рак ободочной кишки, весьма разнообразны. Они отличаются для рака правых и левых отделов ободочной кишки, порой не оказывают на жизнь человека особого влияния и могут быть проигнорированы или вовсе незамечены. Если говорить не только о раке ободочной кишки, но об онкологических заболеваниях в целом, можно разделить все симптомы на «общие» и «частные». Частные являются проявлением роста опухоли и отражают нарушение функции вовлеченного в опухолевый процесс органа или структуры. Общие симптомы неспецифичны, характерны для множества заболеваний, но как сами по себе, так и в сочетании с другими симптомами должны насторожить и заставить провести обследование.
Общие симптомы рака ободочной кишки
Самым частым общим симптомом является слабость и утомляемость. Если вы заметили у себя непривычную усталость при обычной нагрузке, это уже является поводом задуматься о своем здоровье и обратиться к специалистам. Головокружение, бледность кожных покровов обычно свидетельствуют об анемии, которая является вечной спутницей онкологических заболеваний. Насторожить должна и потеря веса, которая тоже часто сопровождает злокачественный процесс в организме.
Частные симптомы рака ободочной кишки
Опухоль ободочной кишки может проявлять себя нарушениями пищеварения, ощущением дискомфорта в животе, вздутием живота, изменением характера стула, появлением примесей крови и слизи к стулу, небольшим повышением температуры тела. Вопреки распространенному среди пациентов мнению, боли являются не самым частым и не самым характерным признаком рака и могут появляться только на поздних стадиях заболевания. Любые из перечисленных симптомов являются поводом для обращения к врачу-колопроктологу и проведения обследования для выявления заболевания, вызвавшего эти симптомы.
Диагностика рака ободочной кишки
Биопсия
Основным методом, позволяющим со стопроцентной уверенностью сказать, что у пациента рак ободочной кишки, является гистологическое исследование фрагмента опухоли. Чтобы подтвердить злокачественный характер опухолевого роста, необходимо исследовать опухолевую ткань под микроскопом. Это исследование проводится после получения материала во время колоноскопии с биопсией.
Колоноскопия
Ректороманоскопия
Ирригоскопия
Ирригоскопия – рентгенологическое исследование, в ходе которого выполняют несколько снимков ободочной кишки. Для того, чтобы кишку было видно на рентгеновском снимке, ее заполняют рентгенконтрастным веществом (вводят при помощи клизмы). Первый снимок делается при наполненной кишке. После опорожнения кишки ее раздувают воздухом и повторяют снимки. Это исследование позволяет выявить и достоверно определить локализацию опухоли.
Компьютерная томография (КТ)
КТ – рентгеновское сканирование какой–либо анатомической области, в результате которого делается множество снимков с небольшим интервалом. Пациентам с опухолью ободочной кишки показано выполнение компьютерной томографии двух областей – брюшной полости и грудной клетки, причем исследование брюшной полости обязательно должно быть выполнено с внутривенным контрастированием. Это исследование является золотым стандартом диагностики рака ободочной кишки, позволяет определить распространение опухоли, заподозрить наличие пораженных опухолевыми клетками лимфатических узлов, выявить отдаленные метастазы. Кроме того, выполненная на основе КТ 3D-реконструкция строения сосудов позволяет запланировать ход операции с учетом индивидуальных особенностей пациента. Компьютерная томография проводится в отделении лучевой диагностики, во время проведения исследования пациенту предложат лечь на специальную каталку, проезжающую через большую круглую катушку. Перед исследованием устанавливают венозный катетер, через который будет вводиться контрастный препарат. Очень важно получить от специалистов лучевой диагностики не только письменное заключение, но и диск с записанным исследованием. Компьютерная томография позволяет ответить на многие вопросы, определяющие тактику лечения. После исследования Вы должны предоставить заключение лучевого диагноста и диск с файлами врачу-колопроктологу для ознакомления с заключением и изучением диска. В Клинике колопроктологиии и малоинвазивной хирургии все специалисты владеют знаниями и умениями по изучению КТ-исследования.
ПЭТ-КТ
В некоторых случаях для уточнения распространенности опухолевого процесса может понадобиться выполнение позитронно-эмиссионной томографии (ПЭТ-КТ). Это исследование похоже на обычную томографию, но проводится с использованием особого контрастного вещества, которое будет видно на снимках в тех тканях, в которых происходит усиленный обмен веществ. Некоторые органы в норме накапливают контраст, например, мочевой пузырь, почки и головной мозг, но для опухолевых клеток особенно характерен ускоренный обмен веществ, поэтому данное исследование позволяет увидеть даже самые маленькие опухолевые отсевы – как в лимфатические узлы, так и в другие органы.
УЗИ и рентгенография брюшной полости
Ультразвуковое исследование и рентгенография не являются золотым стандартом для диагностики опухолей ободочной кишки и определения стадии опухолевого процесса, но применяется для диагностики острых осложнений рака ободочной кишки.
МРТ органов брюшной полости
Магнитно-резонансная томография брюшной полости не является стандартным исследованием для опухолей ободочной кишки, но в случае метастатического поражения печени (или на его подозрения) необходима для определения характеристик очаговых образований в печени и решения вопроса о дальнейшей тактике лечения.
Лабораторные исследования
Общий и биохимический анализы крови, коагулограмма (исследование свертываемости крови) и общий анализ мочи являются обязательными при обследовании пациентов с онкологическими заболеваниями и позволяют оценить общее состояние организма.
Онкомаркеры
Исследования крови на онкомаркеры (особые вещества, вырабатываемые опухолью) выполняются всем пациентам с колоректальным раком. Положительные результаты не являются основанием для постановки диагноза, но указывают на необходимость дообследования. При установленном диагнозе «колоректальный рак» значения этих анализов позволяют косвенно оценить прогноз. Наиболее информативными для колоректального рака являются онкомаркеры: CA19-9 и РЭА.
Дополнительные исследования
Исследование кала на скрытую кровь является простым и быстрым методом скрининга колоректального рака, но, к сожалению, не самым достоверным. Вероятность ложноположительного результата высока, может быть связана с особенностями питания, любыми другими причинами скрытых кровотечений в ЖКТ, даже с травмой десны при чистке зубов в день исследования. Для того, чтобы выяснить причину положительного результата теста на скрытую кровь, необходимо более полное обследование.
Виртуальная колоноскопия – это метод, объединяющий компьютерную томографию и ирригоскопию, но не обладающий преимуществами обычной колоноскопии. После подготовки кишки проводится компьютерная томография, при этом толстую кишку раздувают воздухом. После исследования специалисты по лучевой диагностике выполняют 3Д-реконструкцию просвета кишечника, что позволяет осмотреть всю толстую кишку «изнутри», однако при подозрении на какие-либо изменения необходимо проведение колоноскопии и биопсии.
Гастроскопия должна выполняться всем пациентам с колоректальным раком не только для исключения синхронного поражения желудка, но и для выявления (и при необходимости последующего лечения) гастрита и язвенной болезни пациентам в рамках предоперационной подготовки и лечения.
Что делать, если установлен диагноз рак ободочной кишки?
С точки зрения психологов, человек, столкнувшийся со сложной ситуацией в жизни, в том числе с выявлением тяжелого заболевания, проходит через 5 стадий:
Стадии рака ободочной кишки и способы лечения
Единственным радикальным методом лечения рака ободочной кишки является хирургический метод. Только выполнение операции по удалению опухоли и лимфатических узлов позволяет полностью удалить все проявления злокачественного процесса (при резектабельном раке). Дополнением к операции является химиотерапия, которая может проводиться как до операции, так и после при наличии определенных показаний. Прежде чем подробно говорить о лечении, следует разобраться в стадиях колоректального рака. Выше были описаны особенности роста первичной опухоли и пути метастазирования колоректального рака, и именно они определяют стадию заболевания.
Существует классификация TNM, обозначающая распространение первичной опухоли (Т), наличие пораженных лимфатических узлов (N) и отдаленных метастазов (М). Кроме этих существуют дополнительные индексы, которые могут использоваться при формулировке диагноза, однако именно значения названных выше трех индексов обозначают клиническую стадию. Всего выделяют четыре стадии колоректального рака, чем выше порядковый номер стадии, тем выраженнее распространение опухоли.
Стадия может быть установлена клинически (то есть только при использовании инструментальных методов обследования) и морфологически (после исследования удаленной кишки и лимфатических узлов под микроскопом), это обозначается индексами «с» и «р» соответственно. Морфологическое исследование обладает наибольшей достоверностью, чем все инструментальные методы диагностики вместе взятые, и поэтому стадия может измениться после операции как в меньшую, так и в большую сторону, и это не является ошибкой диагностики.
При лечении опухолей 0 и I стадии возможно местное иссечение опухоли – малоинвазиваная эндоскопическая операция. Она выполняется при колоноскопии под наркозом, разрезы на передней брюшной стенке не выполняются. После операции необходимо наблюдаться несколько дней в стационаре и соблюдать щадящую диету. После получения результатов морфологического (иными словами – гистологического) исследования возможны два варианта дальнейшей тактики. На основании заключения морфолога определяются факторы прогноза. При отсутствии неблагоприятных факторов возможно ограничиться только наблюдением по программе послеоперационного мониторинга, однако при наличии неблагоприятных факторов пациенту будет предложена операция по удалению участка кишки и лимфатических узлов. Окончательное решение принимается на онкологическом консилиуме, где также учитывается мнение пациента.
Лечение опухолей II-III стадии заключается в удалении участка кишки с опухолью и всех регионарных лимфатических узлов, такая операция может быть выполнена любым способом – роботическим, лапароскопическим или открытым. Иногда до операции назначается проведение нескольких курсов химиотерапии для улучшения результатов оперативного лечения. Количество удаленных лимфатических узлов – важнейший фактор прогноза, даже при отсутствии их поражения, это еще одно из преимуществ выполнения расширенной лимфодиссекции. Удаление и обнаружение в препарате менее 12 лимфатических узлов по современным стандартам является неприемлемым в лечении колоректального рака.
После операции препарат (кишка и лимфоузлы) направляются в морфологическую лабораторию, исследуются под микроскопом. После получения результата возможны следующие варианты лечения:
В некоторых случаях необходимо дообследование – проведение иммуногистохимического и/или генетического исследования (определение микросателлитной нестабильности), позволяющего предсказать прогноз и ответ на химиотерапию.
Лечение колоректального рака IV стадии – наиболее неблагоприятной по отдаленным результатам, является спорным и дискутабельным вопросом. Пациенты с IV стадией составляют разнородную группу, отличающуюся по многим факторам, которые могут определять прогноз – количество и размеры метастазов, их локализация, размеры и локализация первичной опухоли, степень проявления симптомов опухоли и метастазов, наличие пораженных лимфатических узлов, наличие генетических мутаций в опухоли. В данной группе возможно химиотерапевтическое, хирургическое (в том числе эндоскопическое) лечение, воздействие на метастазы высокотехнологическими способами и, конечно, комбинации этих методов лечения. В современных рекомендациях для данной стадии прописано следующее: показано проведение химиотерапии, но возможно и хирургическое лечение. Учитывая разнообразные проявления заболевания и разные факторы прогноза, при лечении рака ободочной кишки IV стадии необходим индивидуальный подход, а решение о лечении должно приниматься коллегиально, на онкологическом консилиуме.
В первую очередь пациентов с раком ободочной кишки IV стадии следует разделить на следующие группы: пациенты с резектабельными, условно-резектабельными и нерезектабельными метастазами. Первая из этих групп имеет наиболее благоприятный прогноз, в данном случае возможно как удаление опухоли ободочной кишки с лимфатическими узлами и метастазов во время одной операции, так и разделение этих этапов на две операции.
Пациентам с условно-резектабельными метастазами показано проведение химиотерапевтического лечения с последующей оценкой динамики изменения метастазов, и при достижении резектабельного состояния метастазов – операция по удалению всех проявлений опухолевого процесса. После операции всем пациентам с IV стадией показано проведение химиотерапии при отсутствии противопоказаний. Схематично можно разбить все лечение пациентов с условно-резектабельными и резектабельными метастазами на блоки: «химиотерапии до операции», «операция по поводу опухоли толстой кишки», «операция по поводу отдаленных метастазов», «химиотерапия после операции», и, комбинируя эти блоки, можно представить, сколько последовательностей этапов лечения возможно в этой группе пациентов. Только командный подход, оценка всех факторов рисков, привлечение врачей разных специальностей к обсуждению каждой клинической ситуации позволяет выбрать правильную стратегию лечения.
Для пациентов с нерезектабельными метастазами возможны две опции лечения – комбинация хирургической операции по поводу опухоли кишки с химиотерапией или только химиотерапевтическое лечение. Согласно данным исследований многих зарубежных авторов, при IV стадии колоректального рака с нерезектабельными метастазами операция по удалению первичной опухоли в комбинации с химиотерапевтическим лечением улучшает результаты по сравнению с проведением только химиотерапии.
К сожалению, бывают такие ситуации, когда и метастазы, и первичная опухоль являются неудаляемыми хирургически. В таком случае возможно проведение химиотерапии с последующей оценкой возможности выполнения хирургического лечения, а так же выполнение операций, облегчающих состояние пациента и улучшающих качество жизни.
Операции, выполняемые при раке ободочной кишки
Все радикальные и условно-радикальные операции при раке ободочной кишки можно схематично представить следующим образом:
Прочитать подробно про роботические, лапароскопические и открытые операции возможно в соответствующих разделах нашего сайта.
При колоректальном раке выполняются следующие операции:
Правосторонняя гемиколэктомия – удаление правой половины ободочной кишки с конечным участком тонкой кишки. Выполняется при раке восходящей ободочной кишки, локализации опухоли в слепой кишке, печеночном изгибе ободочной кишки, раке изгиба ободочной кишки.
Резекция поперечно-ободочной кишки выполняется при раке поперечной ободочной кишки, может сопровождаться лимфодиссекцией вдоль двух систем сосудов, поскольку кровоснабжается поперечно-ободочная кишка за счет ветвей и верхней, и нижней брыжеечной артерии.
Левосторонняя гемиколэктомия – удаление левой половины ободочной кишки, в настоящее время выполняется редко, преимущество отдается резекции левых отделов, причем длина удаленного участка кишки определяется локализацией опухоли и строением сосудов. Левосторонняя гемиколэктомия в современном мире используется при синхронном поражении левых отделов ободочной кишки несколькими опухолями.
Резекция левых отделов ободочной кишки выполняется при локализации опухоли в селезеночном изгибе, нисходящей ободочной кишке и проксимальной трети сигмовидной кишки.
Резекция сигмовидной кишки выполняется при опухолевом поражении средней трети сигмовидной кишки.
Все операции по поводу колоректального рака в нашей клинике выполняются с расширенной лимфодиссекцией, то есть с удалением лимфатических узлов всех трех порядков. Такой подход заимствован нами из Японской онкологии, страны, являющейся лидером по лечению онкологических заболеваний. Расширенная лимфодиссекция позволяет улучшить результаты лечения по сравнению с обычной и тем более неопределенной лимфодиссекцией, к сожалению, до сих пор выполняемой в отечественных учреждениях. Удаление большего количества лимфатических узлов позволяет достоверно определить стадию и улучшить прогноз лечения колоректального рака.
Реконструктивный этап – формирование анастомоза – может выполняться как вручную (участки кишки сшиваются нитками), так и механически – с использованием специальных сшивающих аппаратов (участки кишки скрепляются скобками). В тех случаях, когда существуют риски несостоятельности анастомоза (системные заболевания, связанные с нарушением микроциркуляции, плохая подготовка толстой кишки при частичном нарушении кишечной проходимости) формируется превентивная стома – на переднюю брюшную стенку выводится петля кишки. Это позволяет отключить пассаж по кишке и дать анастомозу время зажить, а после – выполнить реконструктивную операцию и вернуть естественный ход кишечному содержимому. Надо отметить, что при раке ободочной кишки превентивная стома формируется значительно реже, чем при раке прямой кишки, когда ее формирование при определенных локализациях опухоли запланировано заранее.
Что делать если опухоль удалить невозможно?
При невозможности выполнения операций вышеуказанного объема (например, в экстренной ситуации при осложненном течении заболевания или при нерезектабельной первичной опухоли) выполняются симптоматические операции, которые могут стать «мостом» к проведению более радикального лечения. К таким операциям относится:
Если одна из таких операций была выполнена, не стоит считать, что на этом лечение окончено. Возможности хирургического лечения зависят не только от распространенности опухолевого процесса и наличия осложнений, но и от оснащения операционной и уровня подготовки хирургов, причем последние два аспекта в хирургическом отделении городской больницы, к сожалению, могут отличаться от оснащенной по последнему слову техники клиники, сотрудники которого ежедневно сталкиваются с онкологическим заболеванием. После восстановительного периода следует обратиться к онкологу или колопроктологу для дообследования, решения вопроса о дальнейшем лечении и никогда не стоит пренебрегать возможностью обратиться за еще одним мнением специалистов.
Подготовка к операции
После того, как завершено обследование, установлена стадия, принято решение о хирургическом вмешательстве, наступает основной этап лечения – операция. Это волнительное и даже пугающее событие, и каждый человек переживает перед операцией, но понимание самого процесса лечения и, главное, его необходимости обычно способствует улучшению эмоционального фона. Подготовка к операции может начинаться задолго до госпитализации, если необходима компенсация проявлений сопутствующих заболеваний. На данном этапе подготовку контролируют анестезиологи и терапевты. Не стоит скрывать наличие хронических заболеваний и бояться, что это может стать причиной отказа в операции. Плановые операции, даже по поводу онкологических заболеваний, в большинстве случаев можно перенести на некоторое время, необходимое для лечения сопутствующих заболеваний, обострение которых может привести к осложнениям во время или после операции. После операции по поводу рака ободочной кишки требуется ношение компрессионных чулок и бандажа на переднюю брюшную стенку, об их наличии лучше позаботиться до операции. После госпитализации, уже в стационаре, осуществляются последние этапы подготовки – очистка кишки и бритье области операции.
Операция
Послеоперационный период
Самое главное правило послеоперационного периода – ранняя активизация. После перевода в палату нужно обязательно садиться в постели, делать дыхательную гимнастику, вставать, ходить по палате и по отделению – как можно больше двигаться. Это способствует восстановлению перистальтики кишечника, а также является профилактикой осложнений со стороны дыхательной системы и тромбоэмболических осложнений. Особенности питания после операции достаточно индивидуальны, диету в послеоперационном периоде назначает и контролирует лечащий врач. Обычно первое время следует употреблять в пищу все жидкое и перетертое, затем можно расширять рацион. В послеоперационном периоде остается подключичный и эпидуральный катетер, установленный до операции, через него будут вводиться лекарственные вещества. Мочевой катетер убирается при переводе в отделение, если нет показаний для его более длительного применения. Обычно после операции устанавливается дренаж – полая трубка – через отверстие в правом или левом боку, который убирается через несколько дней после операции при отсутствии показаний к его более длительному стоянию. В отделении выполняются перевязки, проводится лекарственная терапия. Постепенно все катетеры и дренажи убираются и пациент готовится к выписке. Сроки госпитализации индивидуальны, определяются особенностями операции и течением послеоперационного периода.
Жизнь после операции
После выписки из стационара и получения результатов гистологического исследования определяется дальнейшая тактика лечения. Несмотря на то, что пациенты возвращаются к привычному ритму жизни или сразу после операции, или после проведения послеоперационной химиотерапии, забывать об этом заболевании не следует. Всем пациентам, оперированным по поводу рака ободочной кишки, необходимо проходить контрольные обследования по программе мониторинга, которые необходимо учитывать при планировании своего расписания и проходить регулярно.
Разработанная в нашей клинике программа предусматривает прохождение обследований каждые три месяца и направлена на раннее выявление возможной прогрессии или рецидива рака ободочной кишки. Мы стремимся поддерживать контакт со всеми нашими пациентами после операции, поэтому не стоит удивляться, если ваш лечащий врач или сотрудник отдела послеоперационного мониторинга будет звонить или писать вам письма на электронную почту и интересоваться результатами обследований после операции. Своевременное прохождение послеоперационного мониторинга под контролем вашего лечащего врача – залог успешного лечения.
Часто задаваемые вопросы
Какова продолжительность жизни при раке ободочной кишки?
Предсказать, сколько составит продолжительность жизни, достоверно нельзя. Существуют показатели 5-летней выживаемости (вероятность прожить 5 лет), которые напрямую зависят от стадии заболевания и проведенного лечения. Кроме того, существуют факторы благоприятного и неблагоприятного прогноза течения заболевания. Узнать о прогнозе заболевания можно у вашего лечащего врача, который знаком со всеми данными вашей клинической ситуации.
Смогу ли я вернуться к обычной жизни после лечения?
Все пациенты возвращаются к привычному ритму жизни. Первое время после операции будут ограничения по физической активности и диете, однако постепенно эти ограничения будут сняты. Проведение химиотерапии, если оно показано, означает двухдневную госпитализацию каждые две недели в течение полугода (или реже и короче при других схемах химиотерапии). Проведение обследований по программе мониторинга с последующей консультацией возможно за один день амбулаторно, то есть без госпитализации в стационар.
Следует ли говорить родственникам о заболевании?
Этот вопрос каждый пациент решает для себя сам. При госпитализации пациент подписывает согласие о сообщении сведений о своем здоровье, где может указать, кто из родственников может общаться с лечащим врачом и получать информацию. Прежде чем принять это решение, следует учесть, что после операции вам может потребоваться помощь и поддержка близких людей.
Следует ли говорить родственнику, что он болен?
Этот этический вопрос регулируется федеральным законом.
Каждый имеет право получить в доступной для него форме имеющуюся в медицинской организации информацию о состоянии своего здоровья, в том числе сведения о результатах медицинского обследования, наличии заболевания, об установленном диагнозе и о прогнозе развития заболевания, методах оказания медицинской помощи, связанных с ними рисках, возможных видах медицинского вмешательства, его последствиях и результатах оказания медицинской помощи.
Информация о состоянии здоровья не может быть предоставлена пациенту против его воли. В случае неблагоприятного прогноза развития заболевания информация должна сообщаться в деликатной форме пациенту или его супругу (супруге), одному из близких родственников (детям, родителям, усыновленным, усыновителям, родным братьям и родным сестрам, внукам, дедушкам, бабушкам), если пациент не запретил сообщать им об этом и (или) не определил иное лицо, которому должна быть передана такая информация.
Что делать, если отказали в операции?
Не бойтесь обратиться в другое учреждение. Каждая клиническая ситуация должна рассматриваться индивидуально, а тактика лечения должна быть выбрана на онкологическом консилиуме
Что такое онкологический консилиум?
Это совещание врачей нескольких специальностей, принимающих участие в обследовании и лечении пациента с онкологическим заболеванием. В нашей клинике для определения стратегии лечения больных колоректальным раком регулярно встречаются специалисты лучевой диагностики, эндоскописты, химиотерапевты, хирурги, лучевые терапевты, анестезиологи и морфологи. При необходимости приглашаются специалисты узкого профиля (гинекологи, урологи, кардиохирурги). Любой пациент с колоректальным раком может обратиться в нашу клинику, даже если проходит лечение в другом учреждении, и тактика лечения будет определена коллегиально. Подробнее об онкологическом консилиуме можно узнать здесь.
Что делать, если прооперировали в экстренном порядке в хирургическом отделении?
Необходимо обратиться в онкологический диспансер или профильное для данного заболевания учреждение. Операция, выполненная по экстренным показаниям, может быть не радикальной, соответственно, может потребоваться выполнение второй операции или другое дополнительное лечение.
Что делать, если вывели стому?
При раке ободочной кишки редко формируют постоянную стому. Возможно выполнение реконструктивно-восстановительной операции, подробнее можно узнать в соответствующем разделе сайта и на консультации у наших врачей
Есть ли альтернатива хирургическому и химиотерапевтическому лечению?
Нет. Опасайтесь мошенников, которые предлагают методы «народной медицины». К сожалению, эти нечестные люди обладают хорошим даром убеждения и могут привлечь пациентов к «лечению» абсолютно неэффективными и вредными методами. Даже если употребление трав, молитв, мочи или других методов «лечения» не принесет особого вреда вашему организму, будет упущено время и заболевание может распространиться настолько, что радикальное лечение будет невозможно. Игнорируйте такие предложения, не доверяйте информации из непроверенных источников и в первую очередь задайте все интересующие вас вопросы о вашем заболевании и его лечении специалисту.
Как проходит химиотерапия?
Введение химиопрепаратов происходит внутривенно, возможна комбинация таблетированных и инъекционных форм. Для проведения химиотерапии возможна установка специальной внутривенной порт-системы.
Какие осложнения химиотерапии возможны? Выпадут ли волосы?
При применении схем химиотерапии для колоректального рака такого побочного эффекта, как облысение, нет. Возможны побочные реакции: тошнота, рвота, диарея, сыпь на кожных покровах, нарушение чувствительности дистальных отделов конечностей, анемия и лейкопения. При появлении выраженных побочных реакций проводят снижение дозы или смену схемы химиотерапии.
Что делать, если во время операции не были удалены лимфатические узлы?
Во-первых, возможно рассмотрение выполнения повторной операции. Во-вторых, это является показанием для химиотерапии, если после первой операции не прошло более двух месяцев и нет противопоказаний к химиотерапии. В такой ситуации следует обратиться в специализированное учреждение на консультацию для определения тактики лечения или участия в онкоконсилиуме.
Часто ли бывают рецидивы?
При проведении радикального лечения по современным стандартам их частота сводится к минимальной. Для того, чтобы вовремя распознать и вылечить рецидив, необходимо наблюдение по программе мониторинга.
Какие бывают осложнения после операции?
К сожалению, после операции иногда бывают осложнения. Некоторые из них даже могут потребовать повторной операции. Возможны осложнения со стороны послеоперационной раны, деокмпенсация сопутствующих заболеваний, кровотечение, несостоятельность анастомоза. Команда нашей клиники делает все возможное, чтобы избежать осложнений в послеоперационном периоде.
Кто будет ухаживать после операции?
За пациентами после операций ухаживает младший и средний медицинский персонал, а также родственники пациента. При необходимости возможен индивидуальный пост – медицинская сестра, которая в течение суток уделяет время одному пациенту.
Какие условия в палате?
Все палаты нашей клиники комфортны и полностью оснащены для послеоперационных пациентов.
Как попасть на прием в нашу клинику?
В Клинику колопроктологии и малоинвазивной хирургии может обратиться любой человек, которому требуется лечение органов толстой кишки, анального канала и промежностей. Для первичной консультации необходимо записаться на прием у администраторов Клиники.