желудочки головного мозга у новорожденных норма размеры по месяцам таблица
Нейросонография – ультразвуковое сканирование головного мозга
Проводить нейросонографию рекомендуется:
Основные показания к проведению нейросонографии у новорожденных:
Продолжительность исследования — обычно несколько минут (3-5). Когда необходимо оценить скорость кровотока, продолжительность увеличивается до 15-20 мин.
Подготовка к нейросонографии
Особой подготовки не требуется.
Единственное условие — ребенок должен лежать спокойно, поэтому малышей обычно смотрят после еды, когда они сытые, довольные, хорошо лежат или просто спят.
Необходимое условие проведения — открытые роднички головы, т.к. исследование проводится через большой, или передний, родничок. Плотные кости черепа не пропускают ультразвуковые волны высокой и средней частоты, поэтому детям старше года и взрослым провести нейросонографию невозможно.
Кроме большого родничка, используются дополнительные доступы через тонкую чешую височной кости, переднебоковой родничок (спереди от уха, на виске), заднебоковой родничок (сзади от уха) и большое затылочное отверстие (сзади под затылком при максимальном сгибании головки ребенка).
Эти доступы используются для изучения центральных и задненижних отделов головного мозга, удаленных от большого родничка. Боковые роднички открыты у недоношенных новорожденных, а у доношенных закрыты тонкой костью, пропускающей ультразвук.
Что показывает нейросонография?
Как и любое УЗ-исследование, УЗИ головного мозга позволяет распознать изменения, имеющиеся в структуре органа — в данном случае мозга. При многих заболеваниях, в основе которых лежат нарушения на клеточном уровне, а также генетические, гормональные, биохимические нарушения, головной мозг имеет обычное строение, и УЗИ не покажет патологических изменений (как, например, при широко известном синдроме Дауна). С другой стороны, далеко не всегда изменения, выявленные при нейросонографии, проявляются у ребенка в виде симптомов.
Кисты сосудистых сплетений
Итак, наиболее частая находка нейросонограммы — кисты сосудистых сплетений. Это небольшие пузырьки с жидкостью, которые обычно не проявляются в виде каких-либо симптомов. На определенной стадии внутриутробного развития в сосудистых сплетениях в норме образуются кисты, которые в большинстве случаев затем исчезают. Кисты могут быть также следствием перенесенного кровоизлияния в сосудистое сплетение, могут возникать после рождения, но в любом случае обычно они не требуют дополнительного контроля, не нуждаются в лечении и со временем пропадают.
Что делать? Лечение не требуется. При желании — можно повторить УЗИ в динамике через 1-2 месяца.
Конкурируют по частоте с кистами сосудистых сплетений субэпендимальные кисты. Это также полости с жидкостью, расположенные около желудочков головного мозга. Они возникают как следствие перенесенного до или после рождения кровоизлияния в эти области или ишемии (нарушения кровоснабжения и доставки кислорода) данной области. Обычно эти кисты тоже себя не проявляют и со временем исчезают, но учитывая то, что их причиной является перенесенный патологический процесс, мы рекомендуем контролировать их и повторить УЗИ через 1-2 месяца.
Что делать? Контроль УЗИ через 1-2 месяца. Если при контрольном УЗИ киста сильно выросла, требуется консультация невропатолога, окулиста (для оценки внутричерепного давления) и, возможно, по результатам консультация нейрохирурга.
Нередко встречаются арахноидальные кисты — пороки развития паутинной оболочки, которая покрывает весь головной мозг, заходя в щели и борозды. Эти полости с жидкостью различаются по форме и размерам. Обычно кисты диаметром около 2-3 см не причиняют беспокойства ребенку, однако, учитывая возможный рост, требуют УЗ-контроля и наблюдения невролога. В отличие от субэпендимальных кист и кист сосудистого сплетения, арахноидальные кисты с течением времени не исчезают.
Что делать? УЗИ-контроль, динамическое наблюдение невролога.
Самым распространенным показанием к ультразвуковому исследованию головного мозга после выписки из роддома является подозрение на гипертензионный синдром, или повышение внутричерепного давления. На самом деле с помощью УЗИ нельзя увидеть внутричерепное давление. УЗ-исследование покажет, есть ли в мозге что-то, что смещает одно из полушарий в сторону. Это могут быть как опухоли, очень редко встречающиеся у новорожденных, так и гематомы и крупные кисты. Но в подавляющем большинстве случаев гипертензионный синдром обусловлен избыточным скоплением жидкости в пространствах головного мозга, заполненных ликвором (жидкостью). В норме небольшое количество ликвора находится под оболочками головного мозга и в желудочках, расположенных в его центральных отделах.
Что делать? Обнаружение опухоли требует немедленной консультации невропатолога и, возможно, онколога.
Иногда в силу различных причин (перенесенное кровоизлияние, инфекция, порок развития и др.) количество ликвора в наружных и/или внутренних ликворных пространствах нарастает, вызывая их расширение: от умеренного до весьма значительного, называемого гидроцефалией. При выявлении расширения ликворных пространств необходимо повторить УЗИ через 1 месяц и проконсультироваться с неврологом.
Увеличение желудочков и/или межполушарной щели не является острой патологией и в лечении не нуждается! Кроме того, отклонения в несколько миллиметров от условных норм на бланке НСГ не имеют значения, т.к. близки к погрешности метода. Это так называемое пассивное расширение. С другой стороны, иногда клинически выраженный гипертензионный синдром не находит подтверждения при нейросонографии.
Что делать? Если у ребенка нашли гидроцефалию, об этом так и напишут в заключении: «Гидроцефалия». В этом случае необходимо лечение и динамическое наблюдение у невролога, окулиста, при необходимости — нейрохирурга.
При увеличении желудочков/ межполушарной щели — контроль УЗИ головного мозга через 2-3 месяца. В большинстве случаев динамика благоприятна, но если появляются отклонения нужна консультация невропатолога.
Пороки развития головного мозга
С помощью УЗИ можно диагностировать различные пороки развития головного мозга. Что-то во время беременности пошло не так — инфекции во время беременности, витаминно-минеральная недостаточность, генетические нарушения… Некоторые из них могут никак не проявлять себя в течение жизни. Тем не менее, любой порок головного мозга требует наблюдения у невролога, а иногда углубленного обследования ребенка.
Что делать? Наблюдение у невролога в динамике.
Отдельно стоит сказать о внутричерепных кровоизлияниях. Эта патология характерна для недоношенных новорожденных, особенно родившихся до 34 недель беременности. Причем чем меньше срок, на котором произошли роды, тем больше вероятность возникновения кровоизлияния. Вот почему всем недоношенным детям обязательно проводится нейросонография.
Иногда внутричерепные кровоизлияния встречаются у доношенных новорожденных или возникают внутриутробно. Но чаще всего они происходят в течение первой недели жизни. По различным классификациям внутричерепные кровоизлияния делятся на 3-4 степени. В заключении УЗИ в этом случае будут примерно следующие слова: «перивентрикулярное (или внутрижелудочковое) кровоизлияние … степени». 1 степень — самая легкая, 4 — самая тяжелая).
Что делать? Наблюдение у невролога в динамике.
Частый вопрос: что делать, если у ребенка «плохая» нейросонография, ЭхоЭГ, УЗИ головного мозга?
Ответ: ничего. Нейросонограмма (УЗИ головного мозга) — только дополнительный, не всегда точный метод исследования. Любые изменения на УЗИ без жалоб и объективных изменений у нормально развивающегося ребенка не имеют значения.
Желудочки головного мозга у новорожденных норма размеры по месяцам таблица
В данной возрастной группе диагностика гидроцефалии обычно не представляет затруднений.
Основные симптомы и признаки приведены в таблице ниже. Тем не менее, при медленном развитии, например, при врожденном стенозе водопровода, первые проявления до начала роста головы, очевидно, могут оставаться не выявленными в течение длительного времени.
Основным и наиболее убедительным симптомом гидроцефалии является аномально быстрое увеличение объема черепа. В некоторых случаях оно сочетается с раздражительностью и необъяснимой рвотой. При быстро прогрессирующих случаях могут отмечаться рвота, раздражительность, анорексия и сонливость. Нечасто отмечается отсрочка этапов развития, что может являться первым поводом для тревоги в случае, если макроцефалия выражена умеренно и не привлекла внимания родственников. Объем черепа определяется путем измерения затылочно-лобной окружности головы. Особенно важны повторные измерения, так как быстрый рост дает информацию о степени и выраженности гидроцефалии.
Сравнение полученных размеров (измерение предпочтительно проводить с помощью рулетки и убедиться, что оценивается максимальная окружность) следует проводить с адекватными нормативами роста головы (например, Raymond и Holmes, 1994). Пересечение показателей одной или более линий координатной сетки в течение нескольких недель считается аномалией для доношенных детей, независимо от абсолютного значения, а любой наклон нормальной кривой является абсолютным показанием для дальнейшего обследования. Интерпретация роста головы может быть затруднительна среди недоношенных детей, так как размер желудочков может увеличиваться без соответствующего увеличения головы. В таких случаях целесообразно сравнение с данными ультразвукового измерения объема желудочков (Saliba et al., 1990).
Макроцефалия (то есть окружность головы >98 перцентиля или более чем на 2 стандартных отклонения превышающая среднее значение для данного возраста) обычно имеет симметричный характер. Развитие лицевых костей отличается от нормального и проявляется формой головы в виде перевернутого треугольника. Передний родничок в положении сидя обычно большой и напряженный или заполненный. Возможно определяемое при пальпации расширение швов свода черепа. Кожа черепа может выглядеть аномально тонкой с расширенными венами, особенно когда ребенок плачет. Данное расширение является результатом внутричерепного венозного оттока через вены-выпускники вследствие повышения давления в венозных синусах (Sainte-Rose et al, 1984).
Проявления со стороны глаз имеют значение для диагностики. Феномен «заходящего солнца» представляет собой нисходящее содружественное отклонение взора таким образом, что радужка становится частично покрыта нижним веком, в то время как между верхним веком и радужкой виден участок склеры. Последнее является следствием ретракции верхнего века. Механизм возникновения феномена «заходящего солнца» связан со сдавлением покрышки среднего мозга, но не является специфичным для гидроцефалии и наблюдается также у детей с субдуральной гематомой. Более того, ретракция верхнего века изредка отмечается у здоровых младенцев в покое и может быть вызвана у новорожденных при неожиданном переходе из вертикального положения в горизонтальное или при удалении яркого источника света, который ранее располагался перед глазами (Cernerud, 1975).
Расходящееся косоглазие отмечается часто и, вероятно, связано с поражением ветвей зрительного нерва, а не с параличом VI-й пары нервов. Атрофия зрительного нерва встречается в далеко зашедших случаях, а отек сосочка зрительного нерва отмечается редко, за исключением случаев стремительного развития гидроцефалии, как при папилломе сосудистого сплетения (Pascual-Castroviejo et al., 1983). Припадки являются типичным проявлением гидроцефалии. Они могут быть связаны с непосредственным влиянием гидроцефалии, с ишемией головного мозга в результате повышения внутричерепного давления, с сочетанными мальформациями головного мозга или такими осложнениями как инфекции. Припадки отмечались практически в половине случаев (Noetzel и Blake, 1992). Тем не менее, в некоторых случаях возможны тонические припадки в результате внутричерепной гипертензии. У большинства детей функциональные симптомы выражены неявно и основным проявлением является увеличение головы.
Замечено, что полное отсутствие симптомов часто встречается у младенцев с гидроцефалией (49% случаев в ходе исследования Kirkpatrick et al., 1989). В ходе данного исследования также было выявлено, что изредка встречаются атипичные припадки в виде профузного пота, нейрогенного отека легкого и стридора. Интересен симптом «качающейся головы куклы» из-за расширения третьего желудочка или супраселлярной кисты, представляющий собой колебательные движения головы с частотой 2-3 Гц, обычно в сочетании с задержкой развития. Медленный тремор пациентов с гидроцефалией расценивается как возможный эквивалент симптома «качающейся головы куклы» (Battacharyya et al., 2003).

Заметна ретракция верхнего века и отклонение глазных яблок вниз, радужка частично прикрыта нижним веком.
Нетипичные проявления гидроцефалии младенцев:
1. Острая гидроцефалия. Острая гидроцефалия у младенцев встречается реже, чем у пациентов старшего возраста в связи с низким давлением текучести черепа и головного мозга (Jones, 1987). Острая гидроцефалия характеризуется выраженными симптомами, особенно сонливостью и ступором, рвотой и такими признаками, как паралич, чрезмерное напряжение родничка, децеребрационная ригидность и другие признаки поражения ствола мозга. Паркинсонизм редко встречается у детей; вероятно, он связан со сдавлением нигростриального пути (Racette et al., 2004). Возможно наличие отека соска зрительного нерва, но данное проявление встречается редко. Стремительное расширение полостей желудочков может быть причиной вторичного кровотечения. Таким пациентам требуется немедленное хирургическое вмешательство.
2. Поздняя хроническая гидроцефалия. Поздняя картина хронической (нешунтированной) гидроцефалии в настоящее время встречается редко. Заболевание характеризуется специфическими нейрофизиологическими проявлениями с беглой речью, но низким коэффициентом IQ выполнения действий; данное проявление было названо синдромом «коктейльной вечеринки» (Hagberg и Sjogren, 1966), так как пациенты чрезвычайно разговорчивы, несмотря на то, что семантическое содержание их речи достаточно ограничено. Синдром также включает двигательные нарушения. Мозжечковая атаксия отмечалась у 41 из 63 пациентов, а двустороння спастичность — у 7 из 63 пациентов (Hagberg и Sjogren). Картина атаксической диплегии позволяет предполагать наличие гидроцефалии. Поражение гипоталамуса и гипофиза также может являться частью данного синдрома (Brauner et al., 1987). Часто встречается низкорослость и ожирение. Нередко преждевременное (до 10 лет у девочек и до 11 лет у мальчиков) половое созревание (15% пациентов по данным Fernell et al., 1987). Данное проявление не имеет специфичной связи с гидроцефалией, тем не менее, оно часто встречается при супраселлярных кистах (Pierre-Kahn et al., 1990).
Поздние последствия могут также включать специфические нарушения обучения (Billard et al., 1987) и проблемы с памятью (Cull и Wyke, 1984). Данный клинический синдром может отмечаться в случае стабилизированной или медленно прогрессирующей гидроцефалии, а также может быть следствием поздно проведенного шунтирования.
3. Очень медленно прогрессирующая гидроцефалия. Очень медленно прогрессирующая гидроцефалия, называемая также «скрытая» (Di Rocco et al., 1989), чаще встречается при определенных этиологических формах заболевания, например, при стенозе водопровода. В таких случаях диагноз может быть установлен только на основании систематических измерений окружности головы или в связи с прекращением или регрессом психомоторного развития. В некоторых случаях, когда гидроцефалия развивается вследствие ранее известных заболеваний, таких как spina bifida, ведется целенаправленный поиск гидроцефалии, и увеличение желудочков обычно выявляется по результатам ультразвукового исследования или КТ до появления симптомов или увеличения окружности головы. В таких случаях важно раннее выявление заболевания, так как увеличение желудочков приведет к прогрессирующей гидроцефалии. В случае внутрижелудочкового кровотечения или гнойного менингита зачастую (до 50% случаев) таких последствий не ожидается. Эти случаи можно определить как «приостановленную» гидроцефалию, но дифференцировка возможна только при последующем наблюдении.
4. Локальные формы гидроцефалии. Данные формы заболевания могут быть результатом обструкции отверстия Монро опухолью или (в редких случаях) адгезией после эпендимита. Зарегистрированы также случаи врожденной атрезии (Wilberger et al., 1983). Еще реже встречается ущемление височного рога, приводящее к очаговой обструктивной гидроцефалии, которая может имитировать кисту паутинной оболочки или распространяющуюся порэнцефалию (Maurice-Williams и Choksey, 1986). Зарегистрирована рецидивирующая диэнцефальная дисфункция в результате ущемления третьего желудочка (Darnell и Arbit, 1993). Мультиочаговая гидроцефалия до появления современных методов визуализации выявлялась редко (Albanese et al., 1981). Частота данной формы заболевания остается неизвестной; считается, что среди пациентов до трехлетнего возраста частота составляет 20% (Cipri и Gambardella, 2001). Заболевание в основном отмечается после внутрижелудочкового кровотечения или менингита новорожденных, но причиной также может быть повторное инфицирование шунта (Spennato et al., 2004).
Диагноз устанавливается на основании МРТ. В зависимости от распространения поражения симптомы могут варьировать от картины внутричерепной гипертензии, предполагающей дисфункцию шунта, до синдрома компрессии задней черепной ямки, вызванного ущемлением четвертого желудочка (Coker и Anderson, 1989), или воздействием объемного образования как в случае ущемления височного рога (Hirsch и Hoppe-Hirsch, 1988). Блокада также может происходить на уровне отверстия Монро с последующим расширением желудочка на стороне поражения. Методы нейроэндоскопической хирургии значительно улучшили возможности лечения.
Редактор: Искандер Милевски. Дата публикации: 7.12.2018
Ультразвуковое исследование мозга новорожденных детей (нормальная анатомия)
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Показания для проведения эхографии мозга
Акустическим окном для исследования мозга может служить любое естественное отверстие в черепе, но в большинстве случаев используют большой родничок, поскольку он наиболее крупный и закрывается последним. Маленький размер родничка значительно ограничивает поле зрения, особенно при оценке периферических отделов мозга.
Для проведения эхоэнцефалографического исследования датчик располагают над передним родничком, ориентируя его так, чтобы получить ряд корональных (фронтальных) срезов, после чего переворачивают на 90° для выполнения сагиттального и парасагиттального сканирования. К дополнительным подходам относят сканирование через височную кость над ушной раковиной (аксиальный срез), а также сканирование через открытые швы, задний родничок и область атланто-затылочного сочленения.
По своей эхогенности структуры мозга и черепа могут быть разделены на три категории:
Нормальные варианты мозговых структур
Борозды и извилины. Борозды выглядят как эхогенные линейные структуры, разделяющие извилины. Активная дифференцировка извилин начинается с 28-й недели гестации; их анатомическое появление предшествует эхографической визуализации на 2-6 нед. Таким образом, по количеству и степени выраженности борозд можно судить о гестационном возрасте ребенка.
Сосудистые сплетения могут быть источником внутрижелудочковых кровоизлияний у доношенных детей, тогда на эхограммах видна их четкая асимметрия и локальные уплотнения, на месте которых затем образуются кисты.
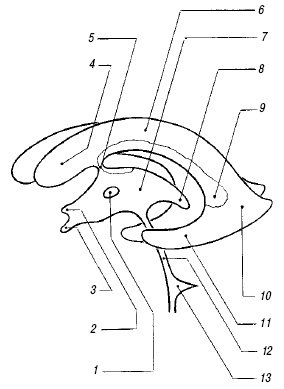
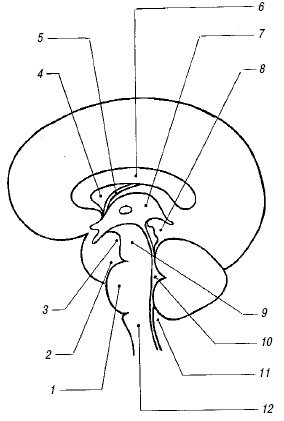
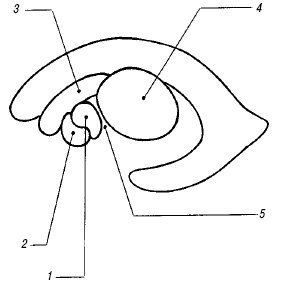
Сильвиев водопровод и IV желудочек. Сильвиев водопровод (aquaeductus cerebri) представляет собой тонкий канал, соединяющий III и IV желудочки (см. рис. 1), редко видимый при УЗ исследовании в стандартных позициях. Его можно визуализировать на аксиальном срезе в виде двух эхогенных точек на фоне гипоэхогенных ножек мозга.
IV желудочек (ventriculus quartus) представляет собой небольшую полость ромбовидной формы. На эхограммах в строго сагиттальном срезе он выглядит малым анэхогенным треугольником посередине эхогенного медиального контура червя мозжечка (см. рис. 1). Передняя его граница отчетливо не видна из-за гипоэхогенности дорсальной части моста. Переднезадний размер IV желудочка в неонатальном периоде не превышает 4 мм.
Мозолистое тело. Мозолистое тело (corpus callosum) на сагиттальном срезе выглядит как тонкая горизонтальная дугообразная гипоэхогенная структура (рис. 2), ограниченная сверху и снизу тонкими эхогенными полосками, являющимися результатом отражения от околомозолистой борозды (сверху) и нижней поверхности мозолистого тела. Сразу под ним располагаются два листка прозрачной перегородки, ограничивающие ее полость. На фронтальном срезе мозолистое тело выглядит тонкой узкой гипоэхогенной полоской, образующей крышу боковых желудочков.
Полость прозрачной перегородки и полость Верге. Эти полости расположены непосредственно под мозолистым телом между листками прозрачной перегородки (septum pellucidum) и ограничены глией, а не эпендимой; они содержат жидкость, но не соединяются ни с желудочковой системой, ни с субарахноидальным пространством. Полость прозрачной перегородки (cavum cepti pellucidi) находится кпереди от свода мозга между передними рогами боковых желудочков, полость Верге расположена под валиком мозолистого тела между телами боковых желудочков. Иногда в норме в листках прозрачной перегородки визуализируются точки и короткие линейные сигналы, происходящие от субэпендимальных срединных вен. На корональном срезе полость прозрачной перегородки выглядит как квадратное, треугольное или трапециевидное анэхогенное пространство с основанием под мозолистым телом. Ширина полости прозрачной перегородки не превышает 10-12 мм и у недоношенных детей шире, чем у доношенных. Полость Верге, как правило, уже полости прозрачной перегородки и у доношенных детей обнаруживается редко. Указанные полости начинают облитерироваться после 6 мес гестации в дорсовентральном направлении, но точных сроков их закрытия нет, и они обе могут обнаруживаться у зрелого ребенка в возрасте 2-3 мес.
Базальная (c. suprasellar) цистерна включает в себя межножковую, c. interpeduncularis (между ножками мозга) и хиазматическую, c. chiasmatis (между перекрестом зрительных нервов и лобными долями) цистерны. Цистерна перекреста выглядит пятиугольной эхоплотной зоной, углы которой соответствуют артериям Виллизиева круга.
Ножки мозга (pedunculus cerebri), мост (pons) и продолговатый мозг (medulla oblongata) расположены продольно кпереди от мозжечка и выглядят гипоэхогенными структурами.
Паренхима. В норме отмечается различие эхогенности между корой мозга и подлежащим белым веществом. Белое вещество чуть более эхогенно, возможно, из-за относительно большего количества сосудов. В норме толщина коры не превышает нескольких миллиметров.
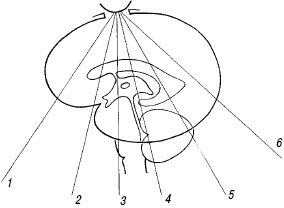
Стандартные эхоэнцефалографические срезы
Рис. 4. Плоскости коронального сканирования (1-6).
Нейросонография новорожденных, НСГ, узи головного мозга
Что такое нейросонография головного мозга новорожденных?
Нейросонография – это метод ультразвукового секторального сканирования головного

Как делают нейросонографию?
Нейросонография проводится только ребенку (в 1 месяц, в 2 месяца, 3, 4, в 5 месяцев, 6, 7, 8, 9, 10, 11 мес), у которого не закрыты роднички, или швы. Родничок – это участок на голове, который не покрыт костной тканью. Роднички отлично пропускают ультразвук. Исследование чаще проводится через передний большой родничок, который располагается между теменными костями и лобной костью. Реже используются большое затылочное отверстие, у доношенных (через тонкую кость) можно использовать переднебоковой родничок, заднебоковой родничок. Кстати, нейросонографию можно проводить детям даже во время сна. Нейросонография проводится при частоте ультразвука 5 – 75, мГц в коронарной и сагиттальной плоскостях. При исследовании визуализируются желудочковая система, перивентрикулярные структуры, образования задней черепной ямки, средней черепной ямки, передней черепной ямки, мозговые сосуды (артерии и вены). Кости, образующие череп, извилины, борозды головного мозга, сосудистые сплетения желудочков, мозжечка обладают высокой эхогенной плотностью. Анэхогенными являются желудочки мозга, содержащие ликвор, полость прозрачной перегородки, полость Верге, цистерны. Паренхима головного мозга имеет низкую эхоплотность, за исключением базальных ганглиев, которые обладают повышенной эхогенностью.
Где сделать нейросонографию?
У пациентов часто возникают вопросы: «Где сделать нейросонографию, где можно сделать исследование, какие показатели нейросонографии, как проводится расшифровка, какие нормальные результаты?». Ультразвуковое сканирование имеет большое значение в Саратове и во всей России при ранней диагностике паренхиматозных, перивентрикулярных массивных субдуральных и иногда субарахноидальных кровоизлияний, другой патологии.
Как часто можно делать нейросонографию?
Сарклиник рекомендует проводить нейросонографию на 5 – 7 сутки жизни новорожденного ребенка. Повторное обследование лучше проводить на 14 – 16 сутки. Новорожденным группы риска, группы высокого риска в первые 3 недели нейросонографию мы рекомендуем проводить каждые 3 дня, затем 1 раз в неделю течение следующих 4 недель. Затем 1 раз в 2 недели в течение следующих 4 недель.
Нейросонография – точный вид диагностики
Очень большое значение в диагностике патологии детей первого месяца жизни нейросонография имеет в выявлении различных кровоизлияний. Хорошо определяются и изолированные субэпендимальные кровоизлияний, и кровоизлияния в желудочки головного мозга с распространением их на паренхиму мозга. Нейросонография имеет высокую чувствительность. Нейросонография – точный вид диагностики. Нейросонография позволяет диагностировать фокальные и мультифокальные некрозы, очаги перивентрикулярной лейкомаляции, очаги субкортикальной лейкомаляции.
В острой фазе ишемические очаги в сером веществе головного мозга на эхограмме представлены участками повышенной эхоплотности. Сарклиник считает, что диагностика поражения зрительного бугра и подкорковых ядер лучше определяется при наличии геморрагического некроза. Нейросонография имеет большое значение в диагностике инфекционно-воспалительных процессов. Нейросонография позволяет осуществлять наблюдение за развитием воспалительных и инфекционных процессов, своевременно выявлять такие осложнения, как гидроцефалия, субдуральная гигрома, вентрикулярный абсцесс, церебральный абсцесс.
Нейросонография отлично выявляет врожденные пороки развития ЦНС, изменения размеров, формы, расположения желудочковой системы, других анатомических структур головного мозга. С помощью нейросонографии можно диагностировать различные формы такой патологии, как врожденная гидроцефалия, пороки развития Денди – Уокера, голопрозэнцефалия, аневризма вены Галена, агенезия мозолистого тела, синдром Арнольда – Киари. Определенную роль нейросонография играет в диагностике опухолей головного мозга. Эхографические признаки опухолей неспецифичны. Они могут проявляться в виде кистозных образований на фоне гидроцефалии, или участками повышенной эхоплотности. Часто опухоли асимметричны, сопровождаются смещением срединных структур головного мозга.
Преимущества нейросонографии, НСГ
Преимущества нейросонографии (НСГ): неинвазивность, достоверность метода, высокая точность исследования, возможность многократных исследований. Мы рекомендуем нейросонографию в качестве скрининга у новорожденных и детей грудного возраста (грудничков, малышей, у мальчиков и девочек). Оценку нейройсонографии может провести врач, доктор невролог, микроневролог, невропатолог, детский невролог.
Нейросонография нормы, цена
Нормы нейросонографии не выявляют никакой патологии. В этом случае результаты нейросонографии, показатели, протокол обязательно содержит фразу, что патологии не выявлено, или головной мозг без структурной патологии. Цена, стоимость нейросонографии колеблется от 600 до 1600 рублей в зависимости от клиники.
Нейросонография вред
Нейросонография не оказывает вредного влияния на ребенка, на головной мозг новорожденного. Вред отсутствует, это безопасный метод, который не имеет побочного действия и противопоказаний, отсутствует лучевая нагрузка. Самочувствие во время обследования у ребенка отличное. Даже если у ребенка нет никакой патологии, лучше сделать нейросонографию, и точно убедиться в отсутствии патологии.
Нейросонография: показания для исследования
1. Необычная форма головы.
2. Внутриутробная гипоксия (недостаток кислорода).
3. Внутриутробная гипотрофия.
4. Тяжело протекали роды (тяжелые трудные роды).
5. Затяжные или стремительные роды.
6. Ребенок при рождении, после рождения сразу не закричал.
7. Дети, которым проводилась реанимация и интенсивная терапия.
8. Длительный безводный промежуток.
9. Кесарево сечение.
10. Низкая оценка по шкале Апгар (шкала Апгар: 7, 6, 5, 4, 3, 2 балла,1 балл).
11. Ребенок недоношенный.
12. Есть подозрение на родовую травму (родовая травма).
13. Дети после акушерских манипуляций (наложение акушерских щипцов, извлечение плода за тазовый конец).
14. Низкая масса тела при рождении.
15. Наличие у ребенка патологических рефлексов (неврологические патологические рефлексы, косоглазие и др.).
17. Частые срыгивания.
18. Ребенок часто плачет (плач ребенка).
19. У ребенка судороги, судорожный синдром, паралич, парез, кривошея.
21. Задержка психического развития.
23. Задержка моторного развития.
26. Врожденные пороки развития (ВПР).
27. Аномалия развития любых органов и систем.
28. Генетические заболевания.
29. Внутриутробная инфекция, подозрение на внутриутробную инфекцию.
30. Хромосомные и геномные болезни.
31. ГБН, гемолитическая болезнь новорожденных, резус конфликт матери и плода (Rh конфликт).
Все это прямые показания для проведения исследования.
Нейросонография может определить патологию головного мозга новорожденных и грудных детей
Что показывает нейросонография у детей? Гипоксическое поражение центральной нервной системы, травматическое поражение ЦНС, травмы, перивентрикулярный отек, повышение периферического сопротивления сосудов, спазм сосудов, перивентрикулярная лейкомаляция, перивентрикулярное кровоизлияние, киста (диаметр 1, 2, 3 и более см), псевдокиста, аномалии сосудов, гидроцефалия, гипертензионно-гидроцефальный синдром, гипертензионный синдром, инфекционные поражения головного мозга (инфекции), врожденные пороки развития головного мозга, цнс, расширение желудочков мозга, субэпендимальные кисты, кисты сосудистых сплетений головного мозга, расширение субарахноидального пространства, расширение наружных ликворных пространств, кровоизлияния в вещество головного мозга, кровоизлияние в желудочки (внутрижелудочковые кровоизлияния, ВЖК 1, 2, 3, 4 степени), ишемия головного мозга.
Центр нейросонографии
Центры нейросонографии в России обязательно определяют размеры желудочков головного мозга (могут быть увеличены боковые желудочки), площадь желудочков, контуры желудочков, сосуды головного мозга, сплетения сосудов, конвекситальные промежутки. При патологии размеры уменьшены или увеличены. Присылайте к нам письма со своими историями про нейросонографию и своих любимых детях. Мы опубликуем их на медицинском сайте sarclinic.ru, Вы сможете прочитать отзывы пациентов, обсудить все проблемы.
Чем раньше начато необходимое лечение ребенка, тем больше шансов на его выздоровление.